Fragilitätsfrakturen von Beckenring und Acetabulum
Autorin:
Dr. Anna Antoni, MSc
Medizinische Universität Wien, Abteilung für Unfallchirurgie
E-Mail: anna.antoni@meduniwien.ac.at
Weltweit zeigt sich eine steigende Inzidenz von Fragilitätsfrakturen des Beckenrings und Acetabulums. Trotzdem gibt es noch wenig Evidenz und Konsens zu Operationsindikationen und -techniken. Einigkeit besteht jedoch darin, dass Fragilitätsfrakturen des Beckens und Acetabulums eine ähnliche Morbidität und Mortalität wie hüftnahe Oberschenkelfrakturen mit sich bringen.
Wie gehen wir mit dem „Silver Tsunami“ um?
Der pointierte Begriff „Silver Tsunami“ beschreibt die weltweit steigende Anzahl von älteren Menschen und aktiven älteren Menschen. Damit einher geht eine steigende Inzidenz von Fragilitätsfrakturen. Diese Frakturen sind meist verursacht durch Niedrigenergietraumata wie Stürze. Sie stellen eine eigene Entität dar, die sich in vielerlei Hinsicht vom Hochrasanztrauma unterscheidet.
Die Mortalität bei Becken- und Acetabulum-Fragilitätsfrakturen wurde mehrfach mit ca. 30% Ein-Jahres-Mortalität nach dem Trauma beschrieben. In einer Studie von Van Dijk et al. wurde eine Ein-Jahres-Mortalität bei konservativ behandelten Schambeinastfrakturen von 24,7%, eine Fünf-Jahres-Mortalität von 64,4% und eine Zehn-Jahres-Mortalität von 93,8% festgestellt. 20,2% erlitten Komplikationen im Krankenhaus (Harnwegsinfekt, Pneumonie u.a.) und 24% erlitten im Verlauf zumindest eine weitere Fraktur.1
Falls Ihnen diese Zahlen und Fakten bekannt vorkommen, dann aus einem Guten Grund: es verhält sich ähnlich bei hüftnahen Oberschenkelfrakturen. Bei diesen ist schon lange weltweit etabliert, dass die zeitnahe Mobilisierung das Outcome verbessert. Die Ausweitung derselben Versorgungsstrategien von hüftnahen Oberschenkelfrakturen auf alle Fragilitätsfrakturen wurde bereits 2019 im Vereinigten Königreich von der British Orthopaedic Association publiziert: „All surgery in the frail patient should be performed to allow full weight-bearing for activities required for daily living and within 36 hours of admission, in line with current hip fracture care.“2
Fragilitätsfrakturen des Beckenringes – quo vadis?
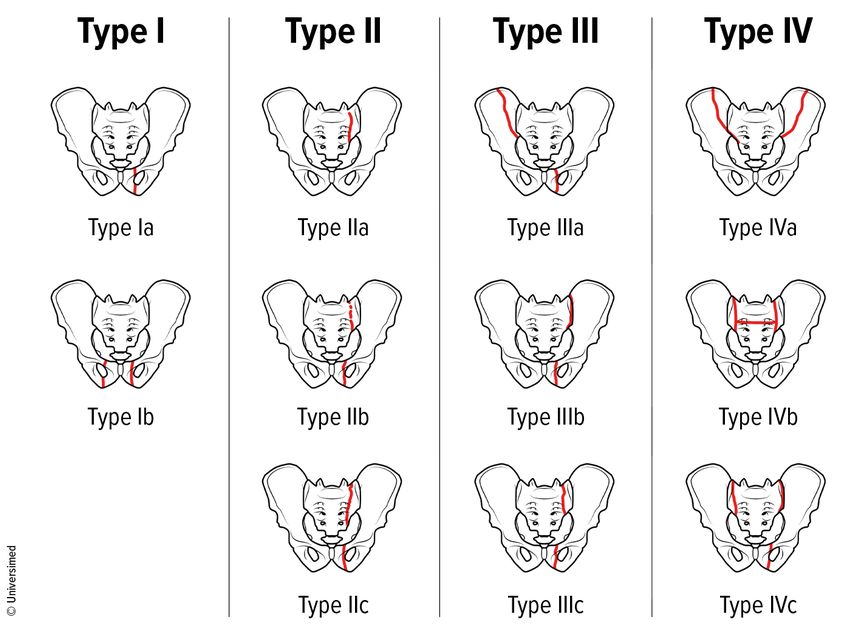
Beckenringfrakturen durch Hochrasanztrauma werden klassischerweise nach der Young-Burgess-Klassifikation („lateral compression“, „anterior-posterior compression“, „vertical shear“) oder der AO-Klassifikation (A, B, C) unterteilt. Die seit über 10 Jahren veröffentlichte FFP-Klassifikation („fragility fractures of the pelvis“) von Rommens wird der Entität der Beckenringfragilitätsfraktur gerecht. Dabei nimmt die Instabilität von FFP I bis IV zu (Abb. 1). Die Häufigkeitsverteilung zeigt sich abnehmend von FFP II > FFP I (wobei je nach diagnostischem Verfahren diese häufig zu FFP II umklassifiziert werden müssen) > FFP III > FFP IV (Abb. 1).
Abb. 1: Rommens-FFP(fragility fractures of the pelvis)-Klassifikation nach Hotta & Kobayashi 2021. FFP Typ I: vorderer Beckenring, FFP II: hinterer Beckenring, nicht disloziert, +/– vorderer Beckenring, FFP III: hinterer Beckenring, unilateral disloziert + vorderer Beckenring, FFP IV: hinterer Beckenring, bilateral disloziert, +/– vorderer Beckenring
Einige der spezifischen Herausforderungen der Beckenringfragilitätsfrakturen lassen sich mit einer besonderen diagnostischen Vigilanz begegnen. Es konnte in einer Studie mit 50 Patient:innen mit isolierten Schambeinastfrakturen im Röntgen gezeigt werden, dass in der MRT in 95% auch eine Sakrumfraktur vorlag. Entsprechend wurden diese Frakturen von FFP I auf FFP II hochklassifiziert.3 Es konnte gezeigt werden, dass auch die leichter verfügbare Dual Energy CT (DECT) eine vergleichbar hohe Sensitivität für posteriore Läsionen wie die MRT hatte.4 Im Alltag zeigen sich die meisten posterioren Läsionen in der konventionellen CT, jedoch sind inkomplette Sakrumfrakturen wie bei der häufigen FFP IIb oft nur subtil sichtbar und werden leicht übersehen. Weiters besteht das Problem der Frakturprogression. Eine Studie mit 79 FFP, welche initial mit CT und MRT sowie mit Follow-up-CT nach 2 Wochen untersucht wurden, fand in 22,8% eine sogenannte Frakturprogression (neue Frakturlinie oder Dislokation einer bekannten Fraktur). In 7,6% war dadurch eine sekundäre Operation indiziert.5 Eine weitere Herausforderung stellt die relative Zunahme der Insuffizienzfrakturen ohne Trauma innerhalb der FFP dar. Sterneder et al. fanden eine Zunahme von 5,0% auf 17,8% von 2008 bis 2017. Diese atraumatischen Insuffizienzfrakturen betrafen mehr Frauen, zeigten eine höhergradige Osteoporose und höhergradige Frakturformen.6
Zahlreiche Empfehlungen zur konservativen und operativen Behandlung sowie verschiedenste Operationstechniken sind inzwischen in der Literatur verfügbar. Evidenzbasierte Grundlagen sind jedoch weiterhin Mangelware. Es gibt Hinweise darauf, dass die schnelle Mobilisierung einen Überlebensvorteil für diese Patient:innen bringt, entsprechend fokussieren die meisten publizierten Empfehlungen auf Operationsindikationen abhängig von der Mobilisierbarkeit. Natürlich ist die Realität dieser Patient:innen von multiplen und teils schweren Komorbiditäten geprägt, sodass die Abwägung von Nutzen und Risiko einer Therapie multidimensional getroffen werden sollte, nach dem Prinzip „so wenig wie möglich, so viel wie notwendig“, eingebettet in ein orthogeriatrisches Co-Mangement. Derzeit gängige Behandlungsmethoden sind die konservative Therapie, minimalinvasive Techniken (konventionell vs. Navigation/Robotik), offene Osteosyntheseverfahren und die lumbopelvine Stabilisierung. Wichtig zu betonen ist, dass die konservative Therapie in den meisten Fällen zum Erfolg führt, jedoch nur, wenn konservativ nicht „keine Therapie“ heißt. Adäquate Schmerztherapie, sofortige schmerzorientierte Mobilisierung, Osteoporosetherapie, Vigilanz bei Kontrollbildgebung (Frakturprogression) und vor allem die Reevaluierung einer OP-Indikation bei Ausbleiben der Mobilisierbarkeit sind für einen echten konservativen Therapieerfolg unumgänglich.
Bei Notwendigkeit der operativen Stabilisierung besteht in der Literatur große Uneinigkeit über die richtigen Verfahren. Manche Autor:innen propagieren immer die kombinierte Versorgung des vorderen und hinteren Beckenringes, manche lediglich die vordere Stabilisierung, z.B. mit einem Fixateur interne, manche lediglich die hintere Stabilisierung, z.B. mit in Rückenlage eingebrachten perkutanen trans-ilio-transsakralen Schrauben (TITS), und andere die lumbopelvine Stabilisierung in Bauchlagerung. Es konnte gezeigt werden, dass TITS biomechanisch stärker als kurze Schrauben sind und keine Schmerzen auf der Gegenseite verursachen.7,8 Bei Vergleichen zwischen konventionell und navigiert-/roboterassistiert eingebrachten Schrauben zeigten sich bei assistiert eingebrachten Schrauben weniger Fehllagen bei gleicher Revisionsrate, außerdem ergab sich eine längere OP-Dauer bei assistiert eingebrachten Schrauben, jedoch mit dem Vorteil der reduzierten Strahlung für das OP- Personal.
Kürzlich wurde eine neue deutschsprachige Richtlinie „Verletzungen des Beckenringes“ publiziert. Diese S1-Leitlinie basiert auf dem Konsens eines Expert:innenkomittees, ist jedoch nicht evidenzbasiert. Erfreulich ist trotzdem, dass 38% der Empfehlungen explizit Fragilitätsfrakturen des Beckenringes betreffen. Die wichtigsten Empfehlungen der Leitlinie:
-
Eine initial konservative Behandlung sollte für FFP I und II erfolgen (siehe Abb. 1), mit schmerzorientierter Vollbelastung.
-
Der Erfolg des konservativen Therapieversuchs sollte anhand der erreichten Gehstrecke und Schmerzreduktion innerhalb von 7 Tagen festgelegt werden.
-
Initial operativ sollten die dislozierten Frakturen (FFP III und IV), U- und H-Typ-Sakrumfrakturen behandelt werden.
-
Osteologische Basismedikation und Teriparatid sollen noch während des Krankenhausaufenthaltes indiziert werden.
-
Bei Operationen steht die Schmerzreduktion und nicht die anatomische Reposition im Vordergrund.
-
Perkutane Techniken sollen bei Operationen bevorzugt werden.9
Durch die Publikation der FFP-Klassifikation durch Pol M. Rommens im Jahr 2013 konnte man ein zunehmendes wissenschaftliches Interesse an Fragilitätsfrakturen des Beckenrings in der Literatur erkennen.10 Eine prospektive Multicenterstudie mit dem bezeichnenden Titel „L1FE“ (bezogen auf die Young-Burgess-Klassifikation „Lateral compression“(LC)1-Fraktur) wurde geplant, um einen Überlebensvorteil durch die minimalinvasive Operation des Beckenringes zu untersuchen. Leider konnte die Studie aus logistischen Gründen nicht durchgeführt werden.11 Es bleibt jedoch zu hoffen, dass es in Zukunft weitere Initiativen dieser Art geben wird.
Fragilitätsfraktur des Acetabulums: noch mehr Herausforderungen
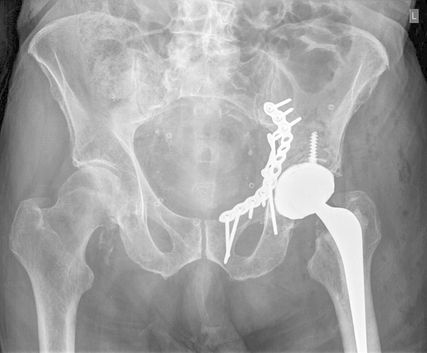
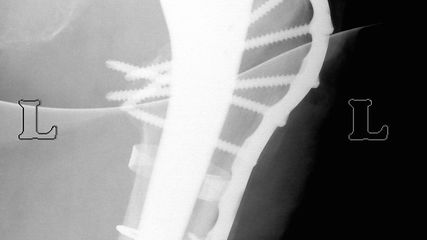
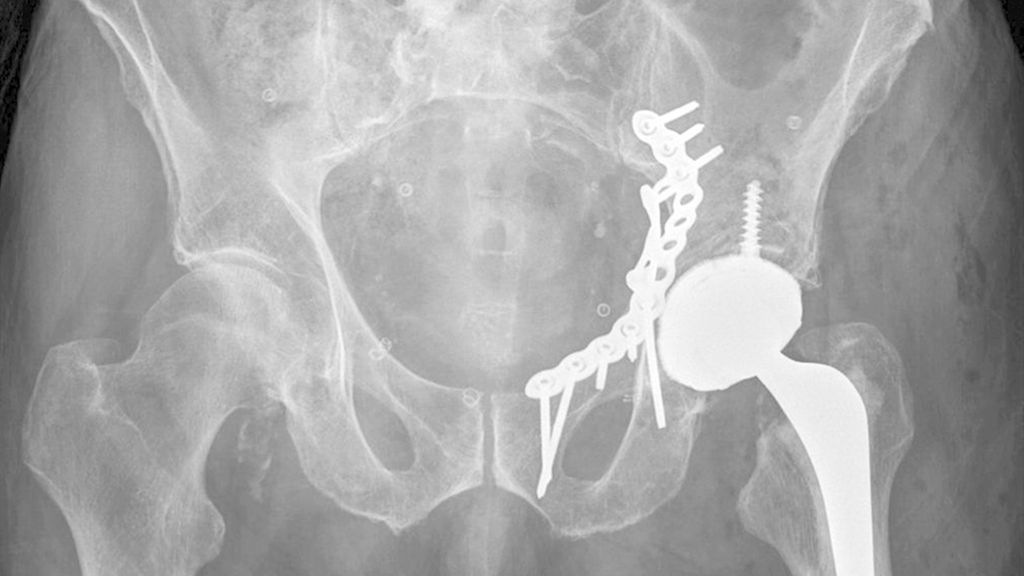
Die Mehrheit der Herausforderungen bei der Behandlung der Fragilitätsfraktur des Acetabulums überschneidet sich mit denen bei Beckenringfraktur. Ebenso wenig überraschend treten auch auf der anderen Seite des Hüftgelenkes ähnliche Komplikationen und eine Reduktion der Lebenserwartung wie bei hüftnahen Oberschenkelfrakturen auf. Im Unterschied zu den FFP gilt dieselbe Klassifikation für Hochrasanz- und Niedrigenergietraumata des Acetabulums nach Judet und Letournel. Der große Unterschied besteht jedoch in der Häufigkeitsverteilung. Aufgrund der meist einfachen Stürze mit Gewalteinwirkung über den Trochanter major betreffen die Fragilitätsfrakturen des Acetabulums meist den vorderen Pfeiler und die quadrilaterale Fläche. Entsprechend sind dislozierte Frakturen eine Domäne der offenen Operationsverfahren und der Hüftendoprothetik. Der Stellenwert der minimalinvasiven Stabilisierung nicht dislozierter Acetabulumfrakturen und der Stabilisierungen in Fehlstellung ist wissenschaftlich nicht geklärt. Jedoch gibt es zunehmende Literatur über das sogenannte „fix and replace“, bei dem eine Osteosynthese eines Pfeilers mit einer primären Totalendoprothese in einer Operation kombiniert wird (Abb. 2).
Abb. 2: „Fix and replace“ mit Osteosynthese und Hüfttotalendoprothese in der selben Operation bei geriatrischer Acetabulumfraktur mit Impressionsfraktur des Doms
Bisher konnten dabei keine erhöhten Komplikationsraten gegenüber der konventionellen Osteosynthese festgestellt werden. Gleichzeitig besteht aber der Vorteil der Vollbelastbarkeit, des Einsatzes einer konventionellen Pfanne und der in der Orthogeriatrie erwünschten „one-shot surgery“ (nur eine Operation statt einer potenziellen zweiten Operation bei Versagen der Osteosynthese und sekundärer Prothese). Bei ca. 30% der geriatrischen Acetabulum-Osteosynthesen in der Literatur erfolgte eine Revision mittels Prothese. Risikofaktoren für die Notwendigkeit einer sekundären Hüfttotalendoprothese nach Osteosynthese sind: höheres Alter, Impressionsfrakturen des Doms und Hüftkopfes, Medialisierung des Hüftkopfes („zentrale Hüftluxation“), nichtanatomische Reposition (häufig durch späte Versorgung nach konservativem Therapieversuch oder längerer Operationsvorbereitung bei Multimorbidität).
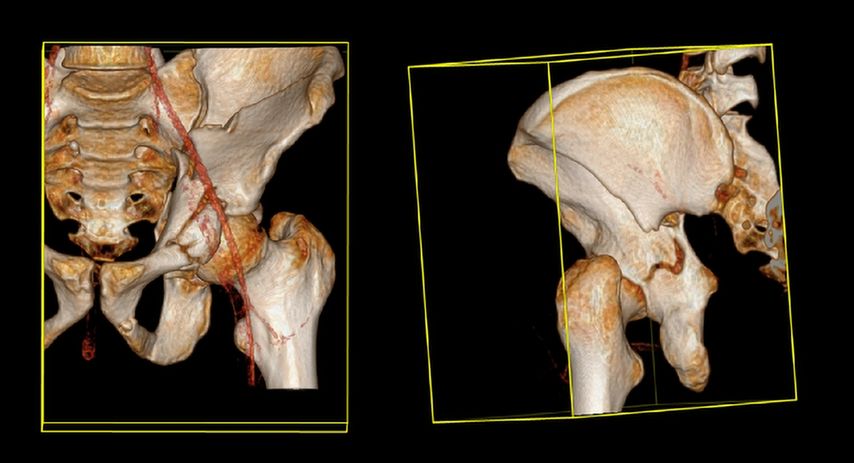
Die „Fix and replace“-Behandlungsoption ist gerade für Zwei-Pfeiler-Frakturen interessant, da bei dieser häufigen geriatrischen Frakturform aufgrund der vorliegenden sakroiliakalgelenksnahen Beckendiskontinuität selbst durch gängige Revisionspfannen nicht immer eine Belastungsstabilität erreicht werden kann (Abb. 3).
Im Gegenzug dazu wird in der Literatur auch eine minimalinvasive offene Osteosynthese beschrieben, wobei man auf ausgedehnte Repositionsmanöver mit dem damit verbundenen Blutverlust verzichtet. Dadurch werden zum Teil verbliebene Fehlstellungen akzeptiert bzw. wird durch postoperative Mobilisierung eine sekundäre Dislokation in Kauf genommen, um eine postoperative Vollbelastung zu ermöglichen. Eine entsprechende Operationstechnik über einen Stoppa-Zugang und mit Plattendesign mit Abstützung der quadrilateralen Fläche wurde durch Culemann 2023 anschaulich beschrieben.12 Bei geschwächter Knochenqualität ist neben dem Plattendesign mit medialer Abstützung an der quadrilateralen Fläche auch das Augenmerk auf eine stabile Verankerung zu legen. Die infraacetabuläre hintere Pfeiler-Schraube, welche meist um die 100mm Länge aufweist, ist hierbei sehr empfehlenswert (Abb. 2 und Culemann 202312).
Im Falle nicht verschobener geriatrischer Acetabulumfrakturen oder Inoperabilität aufgrund eines zu hohen Operationsrisikos sollte wenn möglich vollbelastend mobilisiert werden und dadurch die Komplikationsvermeidung durch Bettlägrigkeit einer zerstörten Hüfte übergeordnet werden. Somit sollten lange Phasen der Bettruhe oder Extensionsbehandlungen aufgrund der hohen Komplikationsraten nur in einem palliativen Setting Platz finden. Wie bei den Beckenringfragilitätsfrakturen sollte also die Therapieentscheidung auf Basis folgender Abwägungen erfolgen: OP-Risiko vs. Immobilitätsrisiko, Grad der Mobilität vor dem Unfall und Mobilitätsziel.
Österreichischer Ausblick
Die Österreichische Gesellschaft für Orthopädie und Traumatologie (ÖGOuT) hat kürzlich die Sektion „Geriatrie“ gegründet. In dieser Sektion haben wir das Ziel, praktisch anwendbare orthogeriatrische Richtlinien zu erstellen. Eine Bündelung des Know-hows und enge Zusammenarbeit mit den Arbeitskreisen der Österreichischen Gesellschaft für Unfallchirurgie „Hüfte und Becken“ und „Alterstraumatologie“ ist diesbezüglich in Planung. Bei Interesse an Mitarbeit oder Anregungen können Sie uns gerne kontaktieren.
Literatur:
1 van Dijk WA et al.: Ten-year mortality among hospitalised patients with fractures of the pubic rami. Injury 2010; 41(4): 411-4 2 Sacks B et al.: The BOAST recommendations for care of the older or frail orthopaedic trauma patient. Br J Hosp Med (Lond) 2020; 81(7): 1-8 3 Cosker TD et al.: Pelvic ramus fractures in the elderly: 50 patients studied with MRI. Acta Orthop 2005; 76(4): 513-6 4 Mennen AHM et al.: Imaging of pelvic ring fractures in older adults and its clinical implications-a systematic review. Osteoporos Int 2023; 34(9): 1549-59 5 Ueda Y et al.: Prolonged pain in patients with fragility fractures of the pelvis may be due to fracture progression. Eur J Trauma Emerg Surg 2021; 47(2): 507-13 6 Sterneder M et al.: Insufficiency fractures vs. low-energy pelvic ring fractures - epidemiological, diagnostic and therapeutic characteristics of fragility fractures of the pelvic ring. Z Orthop Unfall 2022; 160(5)497-506 7 Cintean R et al.: Sacroiliac versus transiliac-transsacral screw osteosynthesis in osteoporotic pelvic fractures: a biomechanical comparison. Eur J Trauma Emerg Surg 2023; 49(6): 2553-60 doi: 10.1007/s00068-023-02341-6 8 Mardam-Bey SW et al.: The effect of transiliac-transsacral screw fixation for pelvic ring injuries on the uninjured sacroiliac joint. J Orthop Trauma 2016; 30(9): 463-8 9 Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften e. V. 2024. https://www.awmf.org/service/awmf-aktuell/verletzungen-des-beckenrings . 10 Rommens PM et al.: The FFP-classification: From eminence to evidence. Injury 2023; 54 (Suppl 3:)S10-S19 11 Cook E et al.: Surgical versus non-surgical management of lateral compression type-1 pelvic fracture in adults 60 years and older: the L1FE RCT. Health Technol Assess 2024; 28(15): 1-67 12 Culemann U: Osteosynthese geriatrischer Acetabulumfrakturen. Unfallchirurgie (Heidelb) 2023; 126(2): 100-8
Das könnte Sie auch interessieren:
Diagnostik und Therapie der Hüftkopfnekrose
Die avaskuläre Hüftkopfnekrose repräsentiert eine devastierende und einschränkende Erkrankung des Hüftgelenks, die häufig junge Patient:innen betrifft. Die Erkennung von Risikofaktoren, ...
Operative Versorgung von periprothetischen Femurfrakturen bei liegender Hüftendoprothese mittels Osteosynthese
Der Überbegriff der periprothetischen Femurfrakturen umfasst eine große Spannbreite von unterschiedlichen Bruchformen. Im klinischen Alltag wird auf gängige Klassifikationen mit allen ...
„Mit dem Thema Osteoporose werden niedergelassene Orthopäd:innen häufig konfrontiert“
Im Interview gibt BVdO-Präsident Priv.-Doz. Dr. Florian Sevelda eine erste Vorschau auf das Programm der diesjährigen Jahrestagung im November 2024 in Wien.