Dermatophytoses: aspects cliniques et traitement
Auteurs:
Dr méd. Lorenzo Grizzetti
Dre méd. Emmanuella Guenova
Service de Dermatologie et Vénéréologie
Hôpital de Beaumont
CHUV, Lausanne
E-mail: lorenzo.grizzetti@chuv.ch
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Les mycoses cutanées sont l’une des pathologies le plus fréquemment rencontrées dans la pratique clinique et peuvent représenter un défi d’un point de vue diagnostique et thérapeutique. Les mycoses cutanées peuvent être provoquées par trois typologies de champignons: les dermatophytes, les levures et les moisissures. Cet article se concentre sur les dermatophytoses et vise à clarifier la prise en charge des patients qui présentent des lésions dermatologiques suspectes d’infection fongique.
Keypoints
-
Les dermatophytoses ont un diagnostic différentiel large et un prélèvement mycologique est essentiel pour confirmer l’étiologique fongique des lésions dermatologiques.
-
Le diagnostic mycologique repose sur l’examen direct, attestant la présence d’un champignon, et sur la culture mycologique, qui permet de le caractériser.
-
Le traitement d’une dermatophytose peut être topique ou systémique; ce dernier doit être privilégié en cas de tinea capitis, d’atteinte cutanée ou unguéale extensive et de persistance malgré un traitement topique bien conduit.
-
En considération des effets collatéraux des traitements systémiques, un bilan de laboratoire doit être considéré pour les traitements de plus longue durée en tenant compte des comorbidités et des traitements concomitants de du patient.
Les dermatophytoses sont aussi appelés teignes ou, en latin, tinea (=ver, pou) et ce dernier mot est accompagné par la région corporelle atteinte (par ex.: tinea capitis pour une dermatophytose du cuir chevelu). Ils sont des champignons kératinophiles, ce qui explique leur tropisme pour la peau, les cheveux et les ongles. Les dermatophytes qu’on retrouve le plus souvent dans la pratique clinique appartiennent au genre Trichophyton et Microsporum, suivis par les genres Epidermophyton et Nannizia.1,2
Aspects cliniques
Tinea corporis
Il s’agit d’une atteinte mycosique du tronc, qui peut présenter des aspects cliniques différents, mais qui est souvent caractérisée par la présence de lésions érythémateuses rondes ou annulaires, parfois polycycliques, avec une desquamation qui s’accentue à la périphérie (Fig. 1). La présence de pustules est possible dans ce contexte et devient prépondérante en cas d’un granulome de Maiocchi, qui représente une infection folliculaire et périfolliculaire à dermatophyte, notamment à Trichophyton rubrum.
Le diagnostic différentiel de la tinea corporis est large et comprend:
-
autres dermatoses érythémato-squameuses: eczéma, pityriasis versicolor, pityriasis rosé de Gibert, parapsoriasis,
-
autres infections cutanées comme l’impetigo,
-
autres dermatoses annulaires: érythème annulaire centrifuge, psoriasis annulaire, lupus subaigu, granulome annulaire.
L’anamnèse et l’examen clinique peuvent aider dans le diagnostic. Pour l’eczéma: la présence d’un terrain atopique ou signes cliniques d’atopie, une atteinte du visage ou du cuir chevelu typique pour une dermatite séborrhéique, le contact avec substances irritantes ou sensibilisantes; l’impetigo est volontiers croûteux et peut être bulleux; la présence d’une anamnèse personnelle ou familiale positive pour psoriasis peut évoquer ce diagnostic. Toutefois, la clinique n’est souvent pas suffisante pour différencier une mycose par rapport à certaines des autres entités susmentionnées et l’examen mycologique est donc impératif pour clarifier le diagnostic ainsi que l’agent étiologique, afin de proposer un traitement approprié.3–5
Tinea cruris
La tinea cruris ou inguinalis se localise au niveau de l’aine, peut s’étaler à la partie inférieure de l’abdomen et aux fesses, mais normalement épargne le scrotum, dont l’atteinte évoque plutôt une candidose. Il peut s’associer à une tinea pedis.
La typologie des lésions dermatologiques est similaire à celles de la tinea corporis.
Le diagnostic différentiel s’ouvre sur les dermatoses suivantes:
-
érythrasma: infection d’une ou plusieurs plis corporels à Corynebacterium minutissimum,
-
intertrigo d’origine irritative, bactérienne ou mixte,
-
psoriasis inversé,
-
pemphigus chronicus benignus familiaris (maladie d’Hailey-Hailey), une génodermatose caractérisée par plaques érythémateuses, macérées et érosives au niveau intertrigineux,
-
histiocytose langerhansienne.3,6
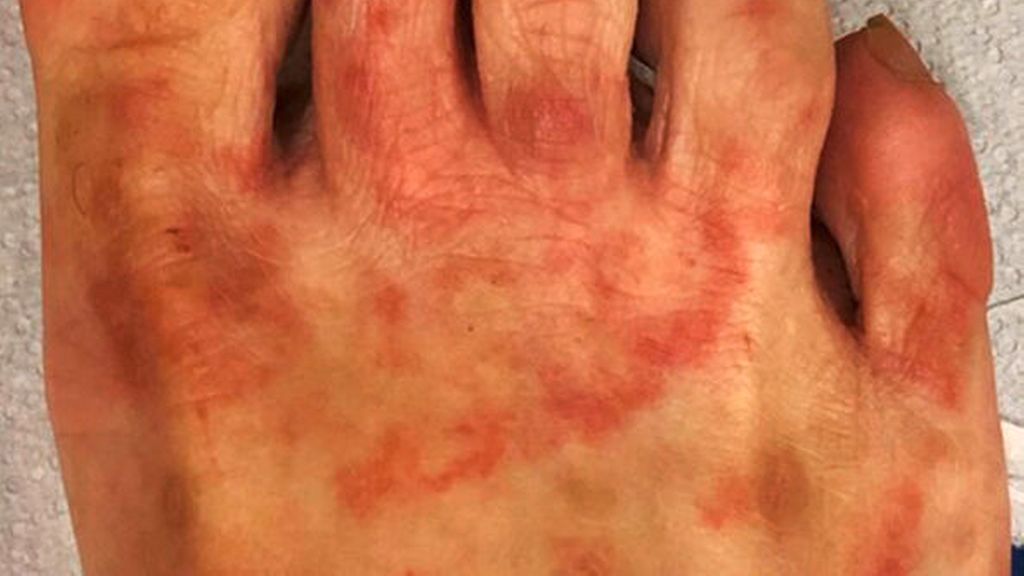
Tinea pedis
Il peut avoir des présentations cliniques différentes: interdigitale, mocassin et inflammatoire.
La tinea interdigitale est caractérisée par un érythème, une desquamation et une macération touchant surtout le III et IV espaces interdigitaux. Dans l’atteinte à type mocassin on observe un érythème et une desquamation au niveau de la plante et des marges latérales du pied. La variante inflammatoire peut présenter aussi des vésicules et des bulles, notamment au niveau de la partie médiale de la voute plantaire.
La présence de lésions annulaires peut aider dans le diagnostic (Fig. 2). Le diagnostic différentiel se fait plus souvent avec l’eczéma (de contact, dyshidrosique), le psoriasis et la pustulose palmo-plantaire.3,7
Tinea unguium
L’onychomycose est une pathologie très fréquente, touchant environ le 10–20% de la population générale. Les dermatophytes en sont la cause plus fréquente, et dans ce cas on peut aussi parler de tinea unguium. Les autres possibles agentes étiologiques d’onychomycose sont le Candida ou les moisissures.
Deux types d’atteinte mycosique unguéale peuvent être décrits:
-
leuconychie mycosique: onychomycose superficielle blanche, dans laquelle l’invasion fongique est limitée à des macules sur la surface de l’ongle;
-
dermatophytose subunguéale invasive: atteinte primaire de la bordure latérale ou distale, suivie par développement d’une infection au-dessous du plateau unguéal, avec invasion du plateau unguéal par le dermatophyte.
L’onychomycose rentre en diagnostic différentiel avec nombreuses autres causes de dystrophie unguéale, notamment:
-
maladies inflammatoires: psoriasis, lichen plan, atteinte unguéale dans le cadre d’eczéma,
-
cause mécanique: traumatismes chroniques, tique de manipulation, ongles en pince,
-
onycholyse (décollement de l’ongle du lit unguéal) d’origine mécanique (trauma), infectieuse, inflammatoire, médicamenteuse,
-
autres infections (par ex.: Pseudomonas, responsable d’une coloration verdâtre de l’ongle),
-
altérations pigmentaires: hématome sous-unguéal, mélanonychie, mélanome,
-
tumeurs matricielles/sous-unguéales: kyste mucoïde, onychomatricome, etc.
Un prélèvement d’ongle pour examen mycologique est très important afin de confirmer l’origine mycosique de la dystrophie unguéale et pour caractériser le champignon responsable (dermatophyte, moisissure ou levure).8–10
Tinea capitis
L’atteinte mycosique du cuir chevelu est plus souvent retrouvé chez les patients pédiatriques. Trichophyton tonsurans est le dermatophyte plus souvent responsable et l’aspect clinique peut être variable, avec desquamation, croûtes, zones alopéciques et parfois pustules (Fig. 3).
Une présentation particulière est celle du kerion, avec des plaques ou nodules très inflammatoires, mimant des abcès bactériens.
Le diagnostic différentiel se pose avec la dermite séborrhéique, le psoriasis et la pelade (mais cette dernière ne présente pas d’atteinte épidermique).11–14
Méthodes diagnostiques
Devant la suspicion d’une dermatophytose, il est important attester la présence d’un dermatophyte, ce qui permet de confirmer ou exclure le diagnostic. L’examen direct mycologique est une procédure qui permet de visualiser les champignons sur le prélèvement du patient.
Pour le réaliser, il faut prélever des squames de la lésion cutanée (en privilégiant la périphérie, par ex. à l’aide d’une curette ou d’une lame de bistouri) ou des cheveux ou des morceaux d’ongle et les déposer sur une lame pour microscopie. On rajoute successivement une goutte de Blankophore (ou de KOH) et on couvre la préparation d’une lamelle couvre-objet. Le prélèvement peut donc être analysé par microscopie en fluorescence (ou, en cas d’utilisation de KOH, par microscopie standard). La présence de champignons est attestée par la présence de filaments fongiques, caractérisées par des hyphes ramifiées et septées (Fig. 4).
Toutefois, l’examen direct ne permet pas de caractériser le champignon responsable, ni de distinguer entre un dermatophyte ou une moisissure; à ce but, une culture mycologique peut être réalisée, qui permettra de clarifier l’agent étiologique après environ 14–21 jours.
En cas de suspicion d’une tinea capitis, pour réaliser l’examen direct et la culture, des cheveux devront être prélevés et ceux-ci devront comprendre aussi le bulbe folliculaire.
Il faut considérer que la culture mycologique peut rester négative (problèmes de sensibilité technique) dans au moins 30% des cas avec un examen direct positif, une mycose attestée par mycologie moléculaire ou une infection cliniquement claire. En face d’une forte suspicion de mycose avec un examen direct clairement positif mais avec culture stérile (surtout en cas de culture négative à plusieurs reprises), une détermination du champignon responsable peut être effectuée par polymerase chain reaction (PCR), technique qui permet d’amplifier le génome du dermatophyte. Cette procédure a une sensibilité supérieure à celle de la culture et est plus rapide, mais nécessite une quantité significative d’ADN, est laborieuse et coûteuse.
Autres méthodes utilisées pour le diagnostic mycologique comprennent:
-
la lampe de Wood, qui peut mettre en évidence la fluorescence de certains champignons (M. canis: jaune-verte/blanche; T. schoenleinii: verdâtre; Malassezia spp.: jaune-brune), mais les dermatophytes ne présentent pas tous une fluorescence (le T. rubrum, qui est le plus fréquent, ne présente pas de fluorescence);
-
l’histologie: sur la biopsie cutanée, une recherche de champignons par coloration PAS («periodic acid-Schiff») permet de mettre en évidence les filaments mycéliens.8,9,15–17
Traitement
Tinea corporis, tinea cruris et tinea pedis
Ces dermatophytoses peuvent être traitées par des produits topiques (en cas d’atteinte cutanée limitée) ou systémique (si atteinte d’une surface corporelle plus extensive ou si absence de réponse au traitement local).
Exemple de traitements topiques:
-
allylamines: terbinafine crème 1% 2x/j
-
azoles: clotrimazole crème 1% ou ketoconazole 2% ou éconazole 1%
Schémas de traitements systémiques:
-
premier choix: terbinafine 250mg 1x/j pendant 2–4 semaines (pour tinea pedis: 2–6 semaines); itraconazole: 200mg 2x/j pendant 1–2 semaines (pour tinea pedis: 2–4 semaines)
-
deuxième choix: griséofulvine: 500–1000mg pendant 2–4 semaines, fluconazole 150mg 1x/semaine pendant 2–4 semaines (pour tinea pedis : fluconazole 150mg 1x/semaine pendant 2–6 semaines).3,4,18–20
Tinea capitis
Le traitement doit être systémique et se fonde sur:
-
terbinafine 250mg 1x/j pendant 4–6 semaines;
-
griséofulvine: 500–1000mg pendant 4–12 semaines;
-
deuxième choix: itraconazole: 3–5mg/kg/j pendant 4–6 semaines (éventuellement pulsé).
La terbinafine n’est pas efficace contre les dermatophytes du genre Microsporum, pour lesquels il faudra privilégier la griséofulvine.
On associe les traitements à un shampoing antifongique et la répétition d’un examen direct et d’une culture mycologique à la fin du traitement est recommandée.11,12
Tinea unguium
L’indication au traitement d’une onychomycose peut se baser sur les facteurs suivants:
-
histoire clinique de dermohypodermite ipsilatérale (surtout si récurrente),
-
diabète et autres facteur de risque pour dermohypodermite,
-
immunosuppression,
-
onychomycose symptomatique,
-
demande du patient.
Le choix entre un traitement topique (par exemple amorolfine ou ciclopiroxolamine) ou systémique peut tenir compte du niveau d’atteinte unguéale: au-dessus du 30–50% d’atteinte il faut privilégier une thérapie systémique. Les schémas de traitement systémique avec la terbinafine ou l’itraconazole sont résumés dans le Tableau 1.
Concernant les onychomycoses à levures (Candida albicans), les produits topiques sont une option; pour la thérapie systèmique les azoles sont à privilégier par rapport à la terbinafine. Pour les onychomycoses à moisissures, on pourra utiliser une préparation à base d’amphotéricineB topique (pour une durée de traitement souvent entre 6–12 mois) ou l’amorolfine. Les traitements systémiques comprennent l’itraconazole et la terbinafine (cette dernière n’est pas efficace contre le Fusarium).
Pour les cas plus résistants, le traitement peut être combiné avec une ablation de l’ongle non chirurgicale (par ex. avec pommade à l’urée) ou rarement chirurgicale.8,10,21–25
Considérations pour les traitements systémiques
La terbinafine, l’itraconazole et la griséofulvine peuvent déterminer multiples effets collatéraux, notamment des troubles gastro-intestinaux et hépatiques, céphalées et toxidermies; la terbinafine est aussi associée à la dysgueusie et au lupus pharmaco-induit et la griséofulvine à une leucopénie.
De plus, la terbinafine provoque une inhibition du cytochrome CYP2D6 et l’itraconazole du cytochrome CYP3A4, ce qui doit être pris en considération pour les patients en polypharmacothérapie. Finalement, l’itraconazole est contrindiqué en cas de dysfonction ventriculaire.
L’utilité des tests de laboratoire en cas de traitement systémique de longue durée (notamment pour onychomycose et pour certains cas de tinea capitis) est controversée chez les patients sains et asymptomatiques; nous proposons de baser la décision sur l’histoire clinique (notion d’hépatopathie préalable), l’âge (>65 ans) et sur les traitements concomitants. Le bilan de laboratoire que nous préconisons est le suivant:
-
pour la terbinafine: tests hépatiques à T0 et après 1 mois de traitement;
-
pour l’itraconazole: tests hépatiques à T0 et après 1 mois de traitement;
-
pour la griséofulvine: tests hépatiques et formule sanguine complète après 8 semaines ou si multiples cycles de traitement.21,26–29
Littérature:
1 de Hoog S et al.: Skin fungi from colonization to infection. Microbiol Spectr 2017; 5(4) doi: 10.1128/microbiolspec.FUNK-0049-2016 2 de Hoog S et al.: Toward a novel multilocus phylogenetic taxonomy for the dermatophytes. Micropathologia 2017; 182: 5-31 3 Ely JW et al.: Diagnosis and management of tinea infections. Am Fam Physician 2014; 90:702-10 4 Kovitwanichkanont T, Chong AH: Superficial fungal infections. Aust J Gen Pract 2019; 48: 706-11 5 Boral H et al.: Majocchi‘s granuloma: current perspectives. Infect Drug Resist 2018; 11: 751-60 6 Gupta AK et al.: Tinea corporis, tinea cruris, tinea nigra, and piedra. Dermatol Clin 2003; 21: 395-400 7 Ilkit M, Durdu M: Tinea pedis: the etiology and global epidemiology of a common fungal infection. Crit Rev Microbiol 2015; 41: 374-88 8 Gupta AK et al.: Onychomycosis: a review. J Eur Acad Dermatol Venereol 2020; 34: 1972-90 9 Lipner SR, Scher RK: Onychomycosis: clinical overview and diagnosis. J Am Acad Dermatol 2019; 80: 835-51 10 Gupta AK et al.: Update on current approaches to diagnosis and treatment of onychomycosis. Expert Rev Anti Infect Ther 2018; 16: 929-38 11 Leung AKC et al.: Tinea capitis: an updated review. Recent Pat Inflamm Allergy Drug Discov 2020; 14: 58-68 12 Hay RJ: Tinea capitis: current status. Mycopathologia 2017; 182: 87-93 13 Auchus IC et al.: Tinea capitis in adults. Dermatol Online J 2016; 22:13030/qt4dm9s3fh 14 John AM et al.: The kerion: an angry tinea capitis. Int J Dermatol 2018; 57: 3-9 15 Lecerf P et al.: Direct examination, histopathology and fungal culture for the diagnosis of onychomycosis: a retrospective, comparative study on 2245 specimens. Mycoses 2021; 64: 187-93 16 Begum J et al.: Recent advances in the diagnosis of dermatophytosis. J Basic Microbiol 2020; 60: 293-303 17 Gupta AK, Simpson FC: diagnosing onychomycosis. Clin Dermatol 2013; 31: 540-3 18 El-Gohary M et al.: Topical antifungal treatments for tinea cruris and tinea corporis. Cochrane Database Syst Rev 2014;(8): CD009992 19 Drago L et al.: Management of mycoses in daily practice. G Ital Dermatol Venereol 2017; 152: 642-50 20 Gupta AK, Cooper EA: Update in antifungal therapy of dermatophytosis. Mycopathologia 2008; 166: 353-67 21 Lipner SR, Scher RK: Onychomycosis: treatment and prevention of recurrence. J Am Acad Dermatol 2019; 80: 853-67 22 Gupta AK et al.: Global perspectives for the management of onychomycosis. Int J Dermatol 2019; 58: 1118-29 23 Gupta AK et al.: Onychomycosis in the 21st century: an update on diagnosis, epidemiology, and treatment. J Cutan Med Surg 2017; 21 525-39 24 Gupta AK et al.: Systematic review of nondermatophyte mold onychomycosis: diagnosis, clinical types, epidemiology, and treatment. J Am Acad Dermatol 2012; 66: 494-502 25 Lurati M et al.: Efficacious treatment of non-dermatophyte mould onychomycosis with topical amphotericin B. Dermatology 2011; 223: 289-92 26 Stolmeier DA et al.: Utility of laboratory test result monitoring in patients taking oral terbinafine or griseofulvin for dermatophyte infections. JAMA Dermatol 2018; 154: 1409-16 27 Wang Y et al.: Retrospective analysis of laboratory abnormalities in patients prescribed terbinafine for onychomycosis. J Am Acad Dermatol. 2021; 84: 497-99 28 Albrecht J, Kramer ON: Methodology of evaluating the laboratory monitoring of terbinafine therapy. JAMA Dermatol 2019; 155: 756 29 Stolmeier DA et al.: Methodology of evaluating the laboratory monitoring of terbinafine therapy–Reply. JAMA Dermatol 2019; 155(6): 756-7
Das könnte Sie auch interessieren:
Tachycardie supraventriculaire
Les tachycardies paroxystiques supraventriculaires régulières apparaissent généralement chez des patients sans cardiopathie structurelle. Dans cet article, nous discutons de l’importance ...
Risques du tabagisme pour la santé – sevrage tabagique
«Un fumeur avide qui lit et relit l’importance des risques du tabagisme pour sa santé cesse dans la plupart des cas ... de lire», avait déclaré Winston Churchill. «Le tabac est le seul ...
Diabète et foie
De nombreuses personnes souffrant d’obésité ou de diabète de type 2 (DT2) développent au cours de leur vie une maladie hépatique stéatosique associée à un dysfonctionnement métabolique ( ...