Die Elastografie der Leber
Autoren:
Dr. Georg Semmler
Abteilung für Gastroenterologie und Hepatologie, Universitätsklinik für Innere Medizin III, Medizinische Universität Wien
E-Mail: georg.semmler@meduniwien.ac.at
Dr. David Josef Maria Bauer
Abteilung für Innere Medizin IVKlinikum Ottakring, Wien
E-Mail: david.bauer@meduniwien.ac.at
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Die Elastografie der Leber stellt in der Hepatologie das zentrale Instrument in der Betreuung von Patient:innen mit chronischer Lebererkrankung dar. Neue Erkenntnisse geben dabei klare Handlungsempfehlungen für die klinische Praxis.
Keypoints
-
Heute weiß man, dass chronische Lebererkrankungen (CLD) sowohl progressiv als auch regressiv verlaufen können, also dynamisch sind.
-
Die Ultraschall-basierte Lebersteifigkeitsmessung (LSM) kann diese Dynamik abbilden und so Hinweise auf das individuelle Krankheitsrisiko liefern.
-
Die „rule of 5“ definiert simple LSM-Grenzwerte zur Einschätzung der klinischen Stadien der CLD.
-
Das Risiko für eine hepatische Dekompensation oder leberassoziierten Tod steigt und fällt linear und parallel mit dem Anstieg bzw. Abfall der LSM.
Unter Elastografie versteht man die Messung der Elastizität eines Mediums (und vice versa deren fehlender Elastizität = Steifigkeit), welche durch unterschiedliche ultraschallbasierte Verfahren erfolgen kann.1 Nach Anfängen in der Lebensmittelindustrie, wo Elastografieverfahren beispielsweise benutzt wurden, um den Reifegrad von Käse nichtinvasiv zu bestimmen,2 hat diese Methodik rasch einen Siegeszug in der Medizin angetreten und in verschiedenen Bereichen Anwendung gefunden. Speziell die Leber stellt dabei als parenchymatöses Organ, welches gut von außen mittels Ultraschall zugänglich ist, ein ideales Anwendungsgebiet dar. Hier konnten über die letzten Jahre zahlreiche Studien in verschiedenen Ätiologien und Stadien der chronischen Lebererkrankung (CLD) zeigen, dass die Elastografie (in Bezug auf die Leber als Lebersteifigkeitsmessung [LSM] bezeichnet) eine hohe Genauigkeit in der Abschätzung des Fibrosestadiums aufweist.3 Während der Fokus der LSM anfänglich auf der Abschätzung der Leberfibroseals nichtinvasiver Ersatz für die Leberbiopsie lag und die Diagnose bzw. der Ausschluss der Zirrhose als Endstadium der CLD von primärer klinischer Relevanz war, hat sich diese Ansichtsweise heute grundlegend gewandelt: Durch effektive ätiologische Therapien, wie beispielsweise bei Hepatitis C, hat man gelernt, dass Fibrose/Zirrhose und portale Hypertonie mitunter reversibel sind bzw. dass sich infolge ihrer Besserung das Risiko für Komplikationen und die Sterblichkeit reduzieren. Somit wird die CLD als ein dynamischer Zustand verstanden, welcher sowohl fortschreiten (progressive Lebererkrankung)als auch sichzurückbilden kann (regressive Lebererkrankung). Hierbei gilt es somit, nichtinvasiv das individuelle Risiko derPatient:innen abzuschätzen, um eine personalisierte Betreuung zu ermöglichen und in diesem Rahmen ätiologische oder nichtätiologische Therapien gezielt voranzutreiben.
Am Beispiel der metabolischbedingten steatotischen Lebererkrankung (MASLD) bedeutet dies, dass beim Vorliegen einer fortgeschrittenen Lebererkrankung (sog. „compensated advanced chronic liver disease“; cACLD) eine strikte Kontrolle der metabolischen Risikofaktoren angezeigt ist. Zudem sollte die Möglichkeit einer Teilnahme an spezialisierten Studien mit neuen ätiologischen Therapien in Betracht gezogen werden. Bei hoher Wahrscheinlichkeit einer klinisch signifikanten portalen Hypertension (CSPH) ist eine Therapie mit Carvedilol angezeigt; bei diagnostischer Unsicherheit bzgl. der CSPH soll eine weiterführende Abklärung mittels Lebervenendruckmessung bzw. Endoskopie durchgeführt werden.4
„Rule of 5“
Der kürzlich veröffentlichte Baveno-VII-Konsens hat die sogenannte „rule of 5“ für die transiente Elastografie eingeführt, um die Anwendung in der klinischen Praxis zu vereinfachen und zu standardisieren.5 Diese Regel definiert anhand simpler Grenzwerte essenzielle klinische Stadien der CLD, die das Management von Patient:innen über alle Ätiologien hinweg vereinfachen sollen (Abb. 1):
-
LSM <5kPa: Normwert
-
LSM <10kPa: Ausschluss einer fortgeschrittenen Lebererkrankung (cACLD)
-
LSM ≥10kPa: Eine cACLD kann nicht ausgeschlossen, muss somit angenommen werden. Diese Patient:innen sind „at risk“, Komplikationen ihrer CLD zu erleiden, und bedürfen daher einer engmaschigeren Kontrolle.
-
LSM ≥15kPa: sichere Diagnose einer fortgeschrittenen Lebererkrankung (cACLD)
-
LSM ≥25kPa: Das Vorliegen einer CSPH kann angenommen werden. Diese Patient:innen sollen mit Carvedilol behandelt werden, um das Auftreten von Komplikationen (i.e. hepatischer Dekompensation) zu verhindern.
Abb. 1: Anwendung der „rule of 5“ in der klinischen Praxis: Ausschluss einer fortgeschrittenen Lebererkrankung (cACLD) bei einer Lebersteifigkeit (LSM) von <10kPa; Risikopopulation für das Vorliegen einer cACLD bei ≥10kPa; Verdacht auf cACLD bei 10–15kPa; Diagnose einer cACLD bei LSM >15kPa; Diagnose einer klinisch signifikanten portalen Hypertonie (CSPH) bei LSM ≥25kPa (bei viraler Hepatitis B, C und MASLD ohne Übergewicht) (modifiziert nach de Franchis R et al. 2022)5
Auch für die Punkt-Scherwellen-Elastografie und die zweidimensionale Scherwellen-Elastografie steht mit der „rule of 4“ eine solche Regel zur Verfügung.6
Während somit klare und einfache Regeln für die Anwendung der LSM in der klinischen Praxis geschaffen wurden, bietet die LSM jedoch noch andere zentrale Vorteile: Sie ist nichtinvasiv, kostengünstig, einfach auszuführen und wiederholbar. Die größte Stärke liegt jedoch in der metrischen Messung der Lebersteifigkeit (0–75kPa): Im Gegensatz zu binären Klassifikationssystemen (z.B. hier: Entscheidung Zirrhose ja oder nein), die in der klinischen Praxis von Ärzt:innen und Patient:innen zwar gewünscht werden, jedoch meist nicht die komplexe Realität widerspiegeln, bietet die Lebersteifigkeit per se nicht nur eine deutlich bessere Darstellung der Fibrose, sondern auch des individuellen Risikos eines Patienten/einer Patient:in. Dies ist mit einem qualitativen Verfahren (Vorliegen einer Diagnose: ja/nein; Messung über einem bestimmten Grenzwert: ja/nein) bzw. einem semiquantitativen Verfahren (bspw. Fibrosestadium 1, 2, 3 oder 4) nicht im gleichen Maße möglich.
LSM: Relevanz der Dynamik
Obwohl die jährliche Wiederholung der LSM bei Patient:innen mit cACLD oder zum Monitoring unter Therapie (bspw. der Autoimmunhepatitis) von Leitlinien empfohlen wird,5, 7 war die Datenlage bezüglich der tatsächlichen Aussagekraft und Interpretation der Veränderungen in der LSM über die Zeit bisher unzureichend. Eine Studie unserer Arbeitsgruppe konnte erstmalig zeigen, dass die LSM der zentrale und wichtigste Parameter in der Prognoseabschätzung von Patient:innen mit cACLD ist, und deren Dynamik darüber hinaus wichtige Informationen liefert.8 Diese Erkenntnisse basieren auf der Untersuchung von 2508 Patient:innen, die insgesamt über 8000 LSM erhieltenund durchschnittlich knapp 6 Jahre lang nachverfolgt wurden:
-
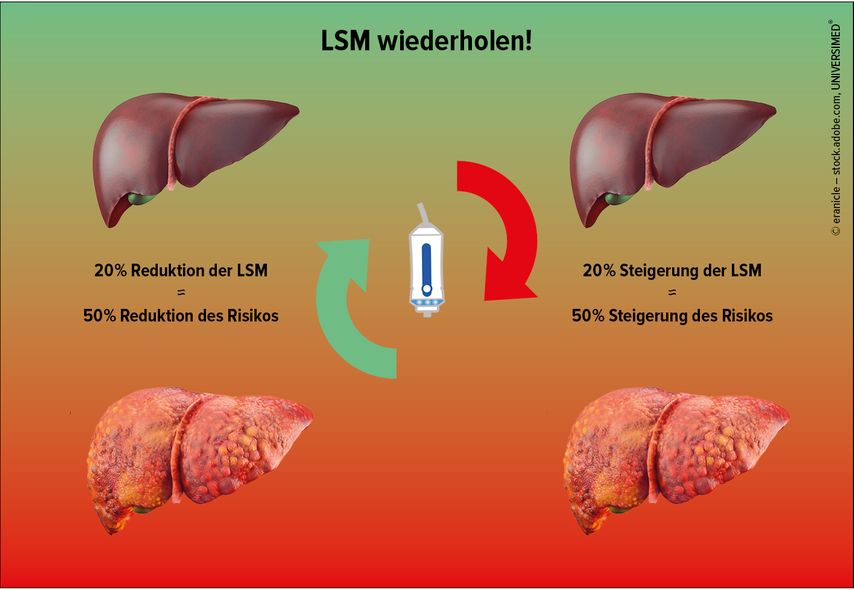
Das Risiko für eine hepatische Dekompensation oder leberassoziierten Tod steigt und fällt linear und parallel mit dem Anstieg bzw. Abfall (Dynamik) der LSM: Exemplarisch ist ein Anstieg von 20% (bspw. 10kPa → 12kPa) mit einem 50%igen Anstieg des individuellen Risikos vergesellschaftet. Analog ist ein Abfall um 20% (bspw. 25kPa → 20kPa) mit einem 50%igen Abfall des individuellen Risikos verbunden (Abb. 2).
-
Dennoch bleibt das absolute Risiko bei Patient:innen, deren LSM von 10 auf 12kPa ansteigt, klar niedriger als bei Patient:innen, deren LSM von 50kPa auf 60kPa ansteigt.
-
Diese Veränderungen sind unabhängig von etablierten blutbasierten Parametern (wie der Thrombozytenzahl) und Scores (wie FIB-4/MELD), die den Schweregrad der Lebererkrankung abbilden. Zudem erwiesen sich die LSM-Veränderungen als überlegen in der Vorhersagekraft für Komplikationen – sogar im Vergleich mit Dynamiken in diesen Parametern und Scores.
-
Nach ätiologischer Heilung ist die Relevanz der Dynamiken in der LSM sogar noch aussagekräftiger: Ein Anstieg der LSM trotz Heilung der Hepatitis C deutet auf einen progressiven Verlauf hin (womöglich durch weiter bestehenden Alkoholkonsum oder metabolische Risikofaktoren), ein Abfall der LSM dagegen zeigt, dass das Auftreten einer hepatischen Dekompensation bzw. des leberassoziierten Todes noch unwahrscheinlicher ist, als dies bei unkontrollierter Lebererkrankung der Fall wäre.
-
Bei Patient:innen in frühen Stadien der Lebererkrankung (<10kPa) weist ein Anstieg der LSM auf einen Übergang in eine progressive Lebererkrankung hin. Dies erfordert eine engermaschige Überwachung, insbesondere wenn Werte von ≥10kPa überschritten werden.
-
Bei Patient:innen mit dekompensierter Lebererkrankung (also nach Auftreten von Aszites, hepatischer Enzephalopathie oder Varizenblutung) sind Dynamiken in der LSM ebenfalls prognostisch relevant, wobei hier die LSM insbesondere im Monitoring der Regression/Rekompensation der Lebererkrankung einen Stellenwert haben könnte.
Abb. 2: Interpretation von wiederholten Lebersteifigkeitsmessungen (LSM) in der klinischen Praxis: Ein Anstieg der LSM ist mit einem erhöhten individuellen Risiko für hepatische Dekompensation oder leberassoziierten Tod vergesellschaftet. Vice versa ist ein Abfall der LSM mit einem niedrigeren individuellen Risiko assoziiert. Exemplarisch bedeutet eine Veränderung der LSM von 20% eine Zunahme bzw. Abnahme des Risikos um ~50% (modifiziert nach Semmler G et al. 2023)8
Fazit
Zusammenfassend ist festzuhalten, dassdie LSM derzeit der singulär wichtigste Parameter in der Betreuung von Patient:innen mit CLD ist. Sie ermöglicht nicht nur eine individuelle Risikobewertung zum Zeitpunkt der Erstdiagnose, sondern erlaubt auch im Verlauf die Überwachung der Dynamik der Lebererkrankung. So können ein Fortschreiten (Progression) oder eine Besserung (Regression) der Lebererkrankung sowie Veränderungen in deren Schweregrad erfasst werden.
Eine praxisorientierte Zusammenfassung der diskutierten Aspekte finden Sie im Billroth-IV-Konsensus. Dieser befasst sich nicht nur mit der Diagnose, sondern auch mit allen weiteren Bereichen des Managements von Patient:innen mit fortgeschrittener Lebererkrankung.4
Literatur:
1 Ferraioli G: Review of liver elastography guidelines. J Ultrasound Med 2019; 38(1): 9-14 2 Benedito J et al.: Cheese maturity assessment using ultrasonics. J Dairy Sci 2000; 83(2): 248-54 3 Tsochatzis EA et al.: Elastography for the diagnosis of severity of fibrosis in chronic liver disease: a meta-analysis of diagnostic accuracy. J Hepatol 2011; 54(4): 650-9 4 Mandorfer M et al.: Austrian consensus on the diagnosis and management of portal hypertension in advanced chronic liver disease (Billroth IV). Wien Klin Wochenschr 2023; 135(Suppl 3): 493-523 5 de Franchis R et al.: Baveno VII - Renewing consensus in portal hypertension. J Hepatol 2022; 76(4): 959-74 6 Barr RG et al.: Update to the Society of Radiologists in Ultrasound Liver Elastography Consensus Statement. Radiology 2020; 296(2): 263-74 7 EASL Clinical Practice Guidelines on non-invasive tests for evaluation of liver disease severity and prognosis - 2021 update. J Hepatol 2021; 75(3): 659-89 8 Semmler G et al.: Dynamics in liver stiffness measurements predict outcomes in advanced chronic liver disease. Gastroenterology 2023; 165(4): 1041-52
Das könnte Sie auch interessieren:
10. Hans Popper Lecture an der Medizinischen Universität Wien
Die international renommierte Hans Popper Lecture fand Mitte September 2024 an der Medizinischen Universität Wien zum 10. Mal statt. Dazu wurden begleitende zweitägige Forschungsseminare ...
Das ELIMINATE-Projekt
Zum Erreichen des WHO-Ziels, die Hepatitis C als Bedrohung für Gesundheitssysteme bis 2030 zu eliminieren, sind höhere Diagnose- und Therapieraten notwendig. Das ELIMINATE(„ELIMINation ...
Top-Papers Hepatologie
Ganz im Sinne des Titels der Veranstaltung wurden auch beim diesjährigen Update Gastroenterologie-Stoffwechsel vom 14. bis 16. November 2024 in Innsbruck aktuelle Themen der ...

_feelimage%2FF.jpg)

