Supraventrikuläre Tachykardien
Autor:
Dr. med. Stephan Andreas Müller-Burri
Klinik für Kardiologie
Stadtspital Triemli
Zürich
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Regelmässige paroxysmale supraventrikuläre Tachykardien treten typischerweise bei Patientinnen und Patienten ohne strukturelle Herzkrankheit auf. In diesem Artikel wird die Bedeutung der Antiarrhythmika und der Katheterablation für die akute und längerfristige Behandlung dieser in der Regel gutartigen, aber stark störenden Herzrhythmusstörungen diskutiert.
Keypoints
-
Regelmässige paroxysmale supraventrikuläre Tachykardien treten in der Regel bei Patientinnen und Patienten ohne strukturelle Herzkrankheit und unabhängig vom Alter auf.
-
Die Dokumentation der Rhythmusstörung mit einem EKG ist der Schlüssel zu Diagnose und Behandlung.
-
Hämodynamisch stabile Tachykardien können mit vagalen Manövern oder Adenosin als Bolus i.v. in einen Sinusrhythmus konvertiert werden.
-
Zur chronischen Behandlung ist die Katheterablation eine effektive und sichere, den Antiarrhythmika überlegene Behandlungsoption.
Abb. 1: Verschiedene Mechanismen der supraventrikulären Tachykardien (adaptiert nach Brugada J et al. 2019)1
Die Einteilung der supraventrikulären Tachykardien basiert auf dem pathophysiologischen Mechanismus (Abb. 1).1,2 Am häufigsten ist die Sinustachykardie, welche in den meisten Fällen eine physiologische Reaktion zur bedarfsgerechten Steigerung des Herz-Minuten-Volumens darstellt. Die AV-Knoten-Reentry-Tachykardie (AVNRT) und die AV-Reentry-Tachykardie (AVRT) entstehen durch einen Reentry-Mechanismus zwischen den Vorhöfen und den Ventrikeln. Fokale atriale Tachykardien (FAT) dagegen werden durch eine schnelle elektrische Aktivität ausgehend von einem umschriebenen Punkt im Vorhof ausgelöst.
Die Prävalenz dieser drei supraventrikulären Tachykardien liegt bei 2,25/1000 Personen; die Inzidenz bei 35/100000 Personenjahre.2 Das Geschlechterverhältnis (Frauen:Männer) liegt bei der AVNRT bei 70:30, bei der AVRT bei 45:55. Auch FAT treten häufiger bei Männern als bei Frauen auf.1
Ziel dieses Artikels ist es, die für den praktischen Alltag relevanten Punkte 1.) zur akuten Behandlung und 2.) zum längerfristigen Management von Patientinnen und Patienten mit supraventrikulären Tachykardien zusammenzufassen sowie 3.) zum Schluss spezielle klinische Situationen wie die asymptomatische ventrikuläre Präexzitation, die Behandlung im höheren Alter und während der Schwangerschaft sowie Empfehlungen für den Sport zu besprechen.
In den europäischen Richtlinien über supraventrikuläre Tachykardien1 wird auch das Vorhofflattern, in der Regel ein Makroreentry-Mechanismus im Vorhof, diskutiert. Da Vorhofflattern und Vorhofflimmern sowohl pathophysiologisch als auch im klinischen Management sehr eng miteinander verwandt sind, wird diese Rhythmusstörung unter Verweis auf die entsprechenden Richtlinien3 im vorliegenden Artikel nicht behandelt.
Akute Behandlung
Patientinnen und Patienten mit paroxysmalen, supraventrikulären Tachykardien (PSVT) kommen wegen Palpitationen assoziiert mit Schwäche, Dyspnoe, Thoraxschmerzen, Schwindel und Ängsten auf die Notfallstation oder in die Praxis. Synkopen oder eine manifeste Herzinsuffizienz sind dagegen weniger typische Symptome.
Erste und wichtigste diagnostische Massnahme ist die Dokumentation des Rhythmus mit einem EKG. Nur so ist eine Differenzierung zwischen einer Herzrhythmusstörung und der Vielzahl anderer Ursachen für Palpitationen möglich. Danach geht es darum, die Tachykardie in einen Sinusrhythmus (SR) zu konvertieren, wozu bei hämodynamischer Instabilität die elektrische Kardioversion die einzige sichere Option darstellt.1
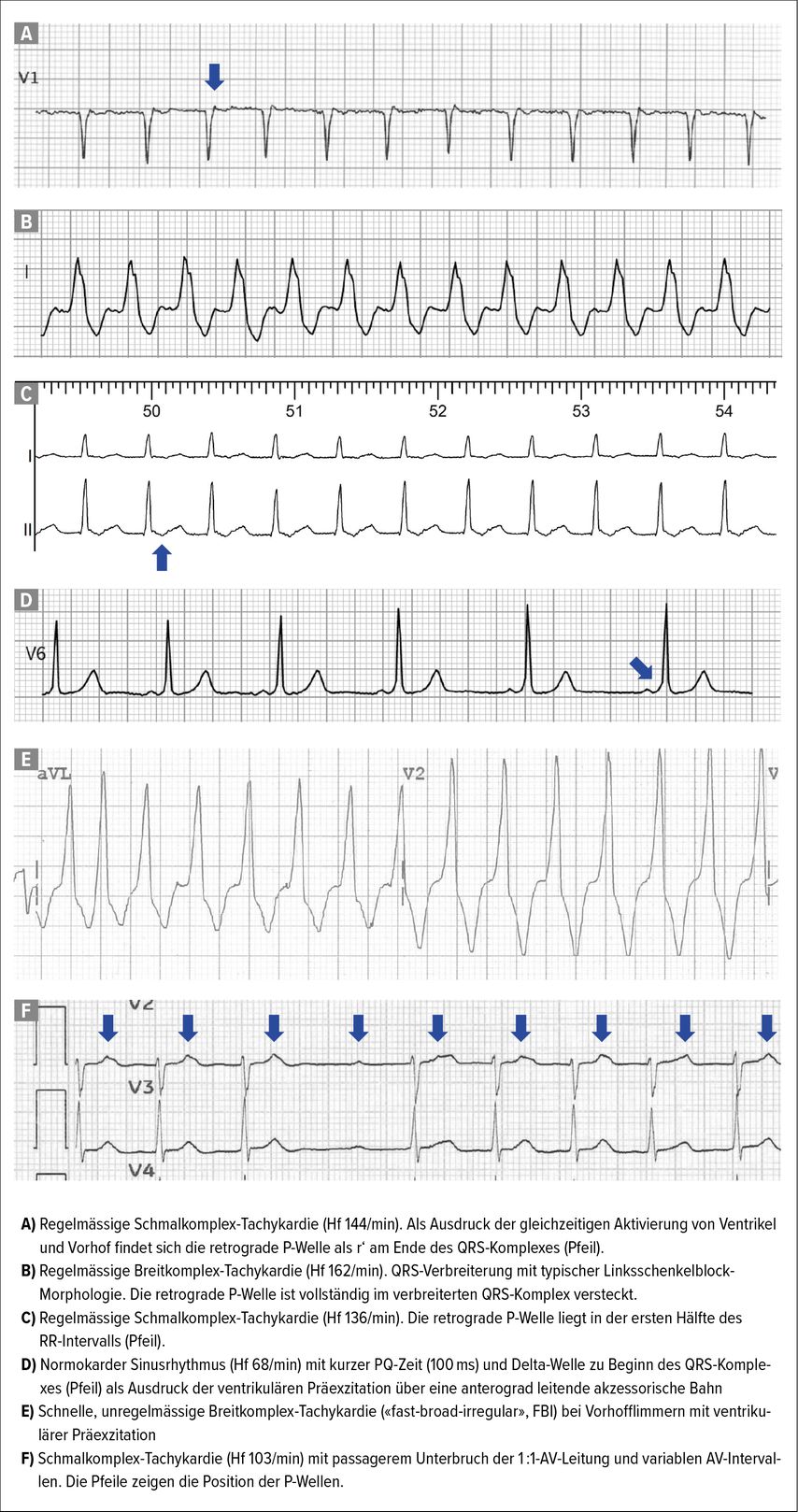
In hämodynamisch stabilen Situationen kann bei einer Schmalkomplex-Tachykardie (Abb. 2A,2C) durch ein Valsalva-Manöver oder die intravenöse Gabe von Adenosin, Betablockern oder Kalziumkanalblockern eine Terminierung angestrebt werden.1 Für die genaue Diagnose und die weitere Behandlung ist es entscheidend, dass die Reaktion der Rhythmusstörung auf jede dieser Massnahmen mittels EKG und Rhythmusstreifen dokumentiert wird. Wie die REVERT-Studie gezeigt hat, kann die Effektivität des Valsalva-Manövers von 17% auf 43% gesteigert werden, wenn sich der Patient/die Patientin nach dem Pressen hinlegt und die Beine anhebt.4
Zeigt sich im EKG eine Breitkomplex-Tachykardie, ist die wichtigste Differenzialdiagnose eine Kammertachykardie. Durch eine aberrante AV-Leitung können auch PSVT einen QRS-Komplex >120ms aufweisen (Abb.2B). Da eine Differenzierung nicht immer möglich ist, sollten diese Tachykardien im Zweifel wie eine Kammertachykardie behandelt werden.2 Auch in diesen Situationen ist die EKG-Dokumentation die Grundlage für die weitere Behandlung.
Abb. 2: EKG-Beispiele von supraventrikulären Tachykardien. A) Typische AV-Knoten-Reentry-Tachykardie (AVNRT); B) typische AVNRT mit aberranter AV-Leitung; C) orthodrome AV-Reentry-Tachykardie (AVRT); D) Sinusrhythmus mit ventrikulärer Präexzitation; E) Vorhofflimmern mit ventrikulärer Präexzitation; F) fokale atriale Tachykardie (FAT)
Mit der Konversion der PSVT in einen Sinusrhythmus kommt es in den meisten Fällen rasch zu einer Normalisierung der Beschwerden, sodass die weiteren Abklärungen ambulant geplant werden können. Dies gilt, wie eine Beobachtungsstudie aus Taiwan gezeigt hat, auch für Patientinnen und Patienten, bei denen es im Rahmen der PSVT zu einem Anstieg des Troponins gekommen ist.5 Anders als beim akuten Koronarsyndrom hat das Troponin, welches vor allem bei älteren Patienten erhöht war, im Rahmen einer PSVT keine prognostische Bedeutung, sodass ohne andere klinische Hinweise nicht zwingend eine Ischämiediagnostik nötig ist.
Chronische Behandlung
Auch wenn PSVT häufig ohne strukturelle Herzkrankheit auftreten, gehört eine kardiologische Standortbestimmung inkl. Echokardiografie zu den Basisuntersuchungen. Langzeit-EKG, externe Loop-Recorder oder Wearables, mit denen ein EKG aufgezeichnet werden kann, sind für die Symptom-Rhythmus-Korrelation bei Palpitationen wichtig.1 Anhand der EKG-Aufzeichnungen und der Reaktion der Tachykardie auf die therapeutischen Interventionen kann der Mechanismus der Rhythmusstörung genauer definiert werden (Tab. 1, Abb. 2).
Ziel der chronischen Behandlung ist es, das Auftreten der PSVT zu verhindern und damit die Lebensqualität zu verbessern. Aufgrund der guten Prognose der PSVT können die Betroffenen unabhängig von der genauen Diagnose grundsätzlich zwischen drei verschiedenen Behandlungsoptionen wählen:
-
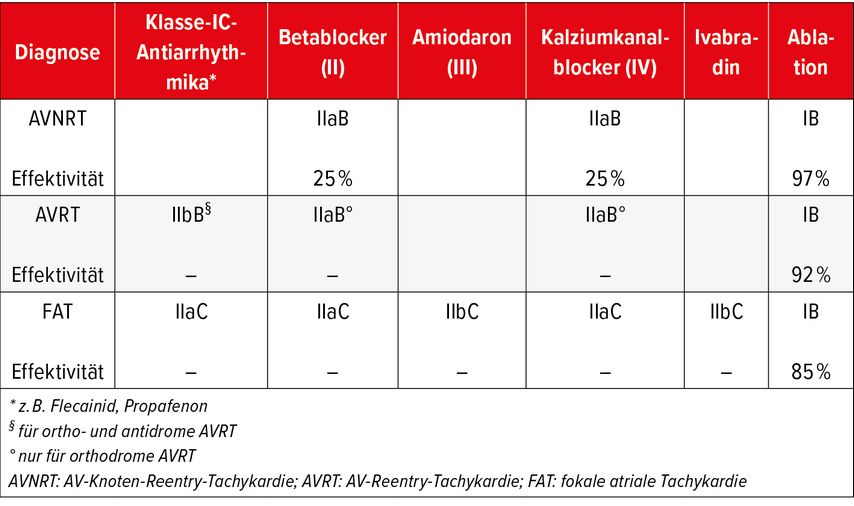
Konservativ: Patientinnen und Patienten, die durch seltene und oligosymptomatisch auftretende PSVT nur wenig gestört sind oder diese durch vagale Manöver zuverlässig beenden können, brauchen, wenn dies auch ihren Vorstellungen entspricht, keine spezifischen medizinischen Massnahmen.Medikamentös: Auch wenn die Effektivität der Antiarrhythmika in der Behandlung der PSVT nicht gut untersucht ist, empfehlen die Richtlinien Betablocker (Klasse II) oder Kalziumkanalblocker (Klasse IV) als Anfallsprophylaxe für die AVNRT, die orthodrome AVRT und die FAT. Bei Letzteren kann auch der Einsatz eines Klasse-IC-Antiarrhythmikums (z.B. Flecainid) versucht werden. Amiodaron sollte dagegen nur dann eingesetzt werden, wenn alle anderen Optionen nicht möglich oder erfolglos sind (Tab. 2).1
-
Interventionell: Soll die Rhythmusstörung effektiv und nachhaltig behandelt werden, stellt die Katheterablation für alle drei Formen der PSVT die Therapie der ersten Wahl dar (Tab. 2).1 Während der meist ambulant durchgeführten Intervention werden über einen femoralen Zugang zuerst diagnostische Katheter im Herzen platziert, über die die klinische PSVT induziert und genau analysiert werden kann. Im zweiten Teil der Intervention wird die für die Tachykardie verantwortliche Struktur abladiert. Zum Schluss wird der Erfolg der Behandlung überprüft und dokumentiert. Das Risiko für eine Komplikation bei dieser Behandlung liegt bei 1–2%.
Tab. 2: Chronische Behandlung der paroxysmalen supraventrikulären Tachykardien (Angaben zur Klasse der Empfehlungen sowie der zugrunde liegenden Evidenz gemäss Brugada J et al. 2019; Angaben zur Effektivität aus Brugada J et al. 2019 und Katritsis DG et al. 2017)1,11
Spezielle Situationen
Asymptomatische ventrikuläre Präexzitation
Eine anterograd leitende akzessorische Bahn führt in Abhängigkeit von ihren Leitungseigenschaften und der Lokalisation zu einer ventrikulären Präexzitation, die sich im EKG durch eine kurze PQ-Zeit und eine Delta-Welle des QRS-Komplexes manifestiert (Abb.2D). Die Prävalenz dieses Befundes liegt zwischen 0,15 und 0,25%. Nur etwa 20% der betroffenen Personen leiden im Verlauf an einer assoziierten Herzrhythmusstörung (AVRT 80%, Vorhofflimmern 20%). Wenn die akzessorische Bahn eine sehr schnelle Leitungsgeschwindigkeit aufweist, kann Vorhofflimmern in seltenen Fällen zu einer sehr hohen Kammerfrequenz (Abb.2E) und damit zu Kammerflimmern führen. Für eine genaue Bestimmung der Leitungseigenschaften der akzessorischen Bahn im Sinne einer Risikostratifizierung ist in der Regel eine invasive elektrophysiologische Untersuchung nötig.1 Aufgrund des nur geringen zusätzlichen periprozeduralen Risikos wird die akzessorische Bahn dann meist in der gleichen Untersuchung abladiert. Deshalb sollte man beim Vorliegen einer ventrikulären Präexzitation mit der betroffenen Person unabhängig von den Symptomen die Indikation für eine invasive elektrophysiologische Untersuchung mit der Option für eine Ablation der akzessorischen Bahn diskutieren.1
Alter
Während die Inzidenz der AVRT mit dem Alter zurückgeht, nimmt sie für die AVNRT und noch mehr für die FAT zu. Ältere Patientinnen und Patienten klagen dabei meist nicht über Palpitationen, sondern über diffuse, anfallsartige Beschwerden wie Leistungsschwäche, Schwindel oder Dyspnoe. Umso wichtiger ist die EKG-Dokumentation zur Symptom-Rhythmus-Korrelation. Grundsätzlich können PSVT auch bei älteren Menschen, wie oben beschrieben, konservativ, medikamentös oder invasiv behandelt werden.1 Das aufgrund der meist vorhandenen Komorbiditäten und Polypharmazie höhere Risiko für relevante Komplikationen durch die Tachykardien oder die Antiarrhythmika spricht noch mehr als bei jüngeren Personen für die kurative Katheterablation. Dies umso mehr, als sich deren Ergebnisse durch das Alter nicht verschlechtern.6–9
Schwangerschaft
PSVT in der Schwangerschaft sind selten. Bei der Behandlung müssen die Risiken für die Mutter und das Kind berücksichtigt werden. Betroffene Patientinnen sollten deshalb an ein tertiäres Zentrum überwiesen werden.1 Wenn möglich sollte die PSVT präventiv vor einer Schwangerschaft durch eine Katheterablation behandelt werden. In der Akutsituation können vagale Manöver oder Adenosin i.v. zur Terminierung eingesetzt werden. Nach dem ersten Trimenon ist in zwingenden Fällen eine antiarrhythmische Therapie mit β1-selektiven Betablockern, Verapamil oder Klasse-IC-Antiarrhythmika möglich (vgl. Tab.2).1 Schliesslich gibt es in spezialisierten Zentren auch die Möglichkeit, mit speziellen 3D-Navigationssystemen die PSVT während der Schwangerschaft ganz ohne Röntgenstrahlen zu abladieren.1
Sport
Da PSVT eine gute Prognose haben und typischerweise bei Personen ohne strukturelle Herzkrankheit auftreten, müssen den Betroffenen keine Restriktionen für alltägliche sportliche Aktivitäten auferlegt werden. Leistungssportlerinnen und -sportlern kann zur Vermeidung unerwünschter, das Training oder den Wettkampf behindernder Episoden die Katheterablation als kurative Lösung offeriert werden.10
Zusammenfassung
Paroxysmale supraventrikuläre Tachykardien (PSVT) haben trotz der stark störenden Symptome meist eine gute Prognose. In der Akutsituation kann die in der Regel hämodynamisch stabile Tachykardie mit vagalen Manövern oder Adenosin i.v. in einen Sinusrhythmus konvertiert werden. Die chronische Behandlung richtet sich nach dem Leidensdruck und den Wünschen der Patientinnen und Patienten, wobei die Katheterablation eine effektive und sichere, den Antiarrhythmika überlegene Behandlungsoption ist.
Abb. 3: Die Dokumentation der Rhythmusstörung mit einem EKG ist der Schlüssel zu Diagnose und Behandlung
Literatur:
1 Brugada J et al.: 2019 ESC Guidelines for the management of patients with supraventricular tachycardia. The Task Force for the management of patients with supraventricular tachycardia of the European Society of Cardiology (ESC). Eur Heart J 2020; 41: 655-720 2 Delacrétaz E: Clinical practice. Supraventricular tachycardia. N Engl J Med 2006; 354: 1039-51 3 Hindricks G et al.: 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio-Thoracic Surgery (EACTS): The Task Force for the diagnosis and management of atrial fibrillation of the European Society of Cardiology (ESC). Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC. Eur Heart J 2020; 42: 373-498 4 Appelboam A et al.: Postural modification to the standard Valsalva manoeuvre for emergency treatment of supraventricular tachycardias (REVERT): a randomised controlled trial. Lancet 2015; 386: 1747-53 5 Chen JL et al.: Prognostic value of cardiac troponin in elderly patients with paroxysmal supraventricular tachycardia: A multicenter study. Am J Emerg Med 2023; 69: 167-72 6 Epstein LM et al.: Radiofrequency catheter ablation in the treatment of supraventricular tachycardia in the elderly. J Am Coll Cardiol 1994; 23: 1356-62 7 Zado ES et al.: Efficacy and safety of catheter ablation in octogenarians. J Am Coll Cardiol 2000; 35: 458-62 8 Rostock T et al.: Efficacy and safety of radiofrequency catheter ablation of atrioventricular nodal reentrant tachycardia in the elderly. J Cardiovasc Electrophysiol 2005; 16: 608-10 9 Brembilla-Perrot B et al.: Influence of advancing age on clinical presentation, treatment efficacy and safety, and long-term outcome of inducible paroxysmal supraventricular tachycardia without pre-excitation syndromes: A cohort study of 1960 patients included over 25 years. PLoS ONE 2018; 13: e0187895 10 Heidbuchel H et al.: Recommendations for participation in leisure-time physical activity and competitive sports in patients with arrhythmias and potentially arrhythmogenic conditions: Part 1: Supraventricular arrhythmias. A position statement of the Section of Sports Cardiology and Exercise from the European Association of Preventive Cardiology (EAPC) and the European Heart Rhythm Association (EHRA), both associations of the European Society of Cardiology. Eur J Prev Cardiol 2021; 28: 1539-51 11 Katritsis DG et al.: Catheter ablation vs. antiarrhythmic drug therapy in patients with symptomatic atrioventricular nodal re-entrant tachycardia: a randomized, controlled trial. Europace 2017; 19: 602-6
Das könnte Sie auch interessieren:
Sekundäre Hypertonie: Formen, Diagnostik & Therapiemöglichkeiten
Die Häufigkeit einer sekundären Ursache für eine arterielle Hypertonie liegt bei 10%. Bei Verdacht auf eine sekundäre Hypertonie sollte eine gezielte Abklärung erfolgen, um idealerweise ...
ESC-Guideline zur Behandlung von Herzvitien bei Erwachsenen
Kinder, die mit kongenitalen Herzvitien geboren werden, erreichen mittlerweile zu mehr 90% das Erwachsenenalter. Mit dem Update ihrer Leitlinie zum Management kongenitaler Vitien bei ...
ESC gibt umfassende Empfehlung für den Sport
Seit wenigen Tagen ist die erste Leitlinie der ESC zu den Themen Sportkardiologie und Training für Patienten mit kardiovaskulären Erkrankungen verfügbar. Sie empfiehlt Training für ...