Die Ultraschall-gesteuerte Vakuumbiopsie der Brust
Autorin:
PD Dr.med. Constanze Elfgen
Brust-Zentrum Zürich
Seefeldstrasse 214, 8008 Zürich
Die Ultraschall-gesteuerte Vakuumbiopsie ist ein modernes, minimalinvasives Verfahren zur Entnahme von Gewebeproben, das vor allem im Rahmen der Brustkrebsdiagnose eingesetzt wird. Mithilfe von Ultraschall wird die Biopsienadel präzise positioniert, um verdächtige Gewebeproben zu entnehmen. Diese Methode kann unter bestimmten Umständen einen Vorteil gegenüber der herkömmlichen Stanzbiopsie bieten und sogar therapeutisch eingesetzt werden.
Indikationen und Hintergrund
Unklare oder malignitätsverdächtige Befunde in der Brust bedürfen einer weiteren diagnostischen Abklärung, um eine allenfalls notwendige Therapie bestmöglich planen zu können. Bei Befunden, die sich im Ultraschall darstellen, wird in erster Linie eine diagnostische Stanzbiopsie durchgeführt.1 Diese Technik hat Limitationen, bei denen die diagnostische Ultraschall-gesteuerte Vakuumbiopsie (US-VAB) zum Einsatz kommt. Die US-VAB ist eine etablierte Methode, um eine histopathologische Diagnose von Brustveränderungen zu erzielen.2 Sie ist indiziert, wenn eine Stanzbiopsie ein diskordantes oder unsicheres Resultat ergibt oder das Risiko für einen Darstellungsverlust in der klinischen Bildgebung – z.B. bei intrazystischen Befunden – mit sich bringt. Im Vergleich zur Stanzbiopsie werden bei Vakuumbiopsietechniken grösservolumige Biopsienadeln eingesetzt; diese sind in der Lage, auch grössere Gewebsvolumina zu entfernen, was die Wahrscheinlichkeit sogenannter «sampling errrors» verringert. Die VAB gilt daher als eine sehr verlässliche Methode mit niedriger Rate an falsch negativen malignen Befunden.3
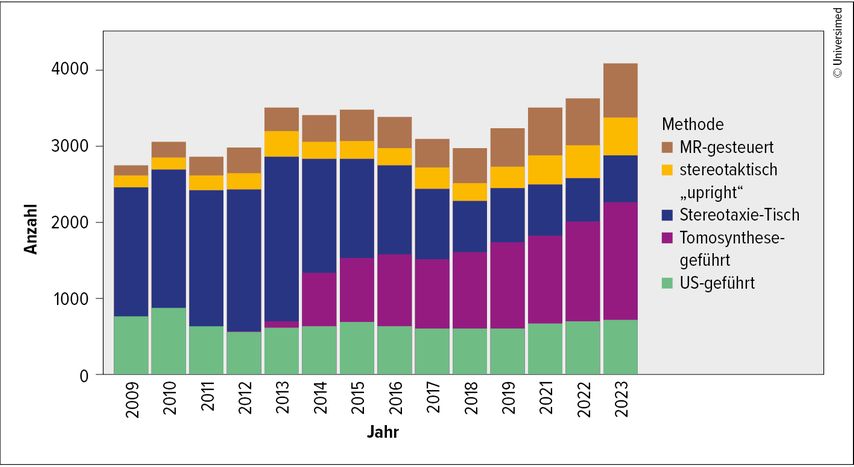
Mit der therapeutischen US-VAB, die auch als Vakuumexzision bezeichnet wird, können benigne Tumoren nicht nur diagnostisch abgeklärt werden. Wenn die Befunde eine gewisse Grösse nicht überschreiten, ist auch eine komplette Entfernung des Herdes mittels US-VAB möglich. Bei der VAB wird durch die Kombination aus rotierendem Skalpell und Vakuumaspiration die Brustläsion in Fragmenten entfernt, dabei hat die Nadel üblicherweise einen Durchmesser von 11–7 Gauche (G) (2,3–3,7mm).4 In der Schweiz wurden für die Durchführung der VAB auf Grundlage eines Konsensus-Statements der Schweizer Gesellschaft für Senologie (SGS) Richtlinien erstellt, welche Anforderungen an die Ausbildung, die Fallzahlen und die Dokumentation beinhalten.5 Auf dieser Grundlage wurde die VAB in die Krankenpflege-Leistungsverordnung (KVL) aufgenommen und fällt, sofern die genannten Richtlinien erfüllt sind, in die Leistungspflicht der Krankenkassen.6 Mittlerweile wurden in der Schweiz über 50000 VAB durchgeführt und in der Datenbank der Arbeitsgruppe für minimalinvasive Brustbiopsien (MIBB) dokumentiert (Abb. 1). Im internationalen Vergleich hat die Schweiz damit eine Vorreiterrolle übernommen.
Abb. 1: Anzahl der VAB-Prozeduren in der Schweiz (2009–2023), welche in der MIBB-Datenbank erfasst wurden
Planung und Vorbereitung
Bei der US-VAB besteht eine diagnostische Intention, wenn eine vorangegangene Stanzbiopsie nicht aussagekräftig erscheint oder wenn das Risiko besteht, dass ein Befund nach einer Stanzbiopsie nicht mehr richtig darstellbar sein könnte, wie beispielsweise bei intrazystischen soliden Läsionen. Ein therapeutisches Ziel ist gegeben, wenn ein Befund mittels VAB entfernt werden soll und somit eine offene Operation vermieden werden kann. Diese Indikation ist bei einer benignen Veränderung (z.B. Fibroadenom, B2-Läsion) gegeben.4 Ein gemischt diagnostisch-therapeutisches Vorgehen besteht bei einer Veränderung mit unsicherem biologischem Potenzial (z.B. Papillom, B3-Läsion). Dabei soll die VAB klären, ob in der Umgebung der B3-Läsion maligne Zellveränderungen vorhanden sind; gleichzeitig kann die Läsion therapeutisch entfernt werden.7
Vor der VAB sollten Risikofaktoren wie Blutgerinnungsstörungen oder Allergien anamnestisch erhoben werden, eine präinterventionelle Gabe von Tranexamsäure kann je nach Blutungsrisiko der Patientin erwogen werden.8 Wie bei anderen invasiven Verfahren bedarf es eines «informed consent» der Patientin. Die Dokumentation der Aufklärung und eine unterschriebene Einwilligung sind auch aus forensischer Sicht zu empfehlen. Ein entsprechendes Aufklärungsformular kann auf der Homepage der MIBB-Arbeitsgruppe heruntergeladen werden.9 Für eine verlässliche histopathologische Diagnose sowie zügiges und komplettes Entfernen des Befundes wird eine grossvolumige Nadel (7 oder 8 G) gewählt.10 Bei kleineren Befunden (<1cm) und ungünstiger Lage kann auf eine kleinere Nadelgrösse ausgewichen werden.
Technische Durchführung
Abb. 2: Einführen der Nadel in flachem Winkel parallel zum Ultraschallkopf
Die US-VAB wird üblicherweise in lokaler Anästhesie durchgeführt. Ein ruhiges und umsichtiges Vorgehen, achtsame Patientinnenführung sowie eine störungsfreie Umgebung reduzieren das Stressempfinden bei der Patientin und minimieren Komplikationen.11 Die Lagerung auf einer Untersuchungsliege soll für die Patientin bequem sein, sodass sie die Position für die Dauer der VAB halten kann, und muss so gewählt werden, dass ein idealer Zugangsweg zur Zielläsion gewährleistet ist. Dies führt auch dazu, dass möglichst wenig umliegendes, gesundes Gewebe verletzt wird (kurzer Zugangsweg). Bei thoraxwandnahen Befunden sollte der Zugang in flachem Winkel erfolgen (Abb. 2). Die lokale Anästhesie (z.B. mit 10–20ml Lidocain 1%) erfolgt durch Quaddelung der Haut und lokale Betäubung in Richtung der geplanten VAB-Nadelführung sowie in der Umgebung der zu entfernenden Läsion. Die Distanz der Läsion zur Haut oder zur Thoraxwand kann dabei durch «Kissenbildung» mit Lokalanästhetikum vergrössert werden. Ein steriles Vorgehen während der gesamten Intervention ist selbstverständlich.
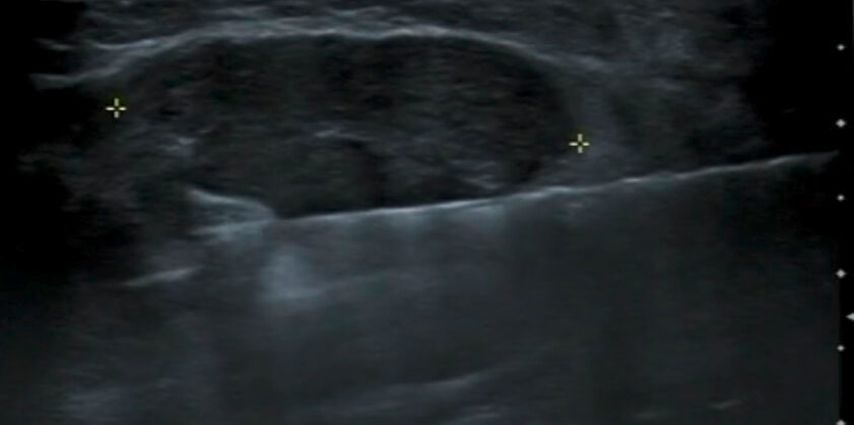
Nach Stichinzision der Haut wird die VAB-Nadel unter ständiger sonografischer Sichtbarkeit dorsal des Zielbefundes positioniert (Abb. 3). Die Richtung der Nadelöffnung entspricht zumeist der Bedienleiste auf dem Handstück des VAB-Gerätes und wird üblicherweise zwischen 45° und 180° Winkelöffnung eingestellt. Die Entfernung der Zielläsion durch schichtweise Schnitte der VAB-Nadel wird unter ständiger US-Kontrolle durchgeführt und die Gewebszylinder werden in einer angeschlossenen Kammer gesammelt. Sollte bei dem Vorgehen eine Blutung einen sonografischen Artefakt verursachen, kann diese durch die Vakuumfunktion der Nadel entfernt werden. Nach der Intervention kann eine Clipeinlage zur Markierung der Biopsiestelle sinnvoll sein. Zur Blutstillung wird eine lokale Kompression durchgeführt und ein Kompressionsverband angelegt. Die Einstichstelle wird durch ein adaptierendes Pflaster versorgt.
Abb. 3: Positionierung der VAB-Nadel dorsal des zu entfernenden Fibroadenoms
Limitationen der Vakuumbiopsie
Bei ungünstiger Position eines Befundes, z.B. unmittelbar subkutaner oder präpektoraler Lage oder Nähe zu einem Implantat, besteht das Risiko einer Verletzung durch die Nadelspitze. Befunde mit einem Durchmesser >2cm bedeuten eine deutlich längere Interventionsdauer mit vermehrtem Blutungsrisiko und höherer Wahrscheinlichkeit einer unvollständigen Befundentfernung.12 In diesen Fällen stellt eine offene operative Entfernung oft ein sinnvolleres Vorgehen dar. Infektionen, Serombildung oder ausgedehnte Vernarbung werden bei VAB insgesamt sehr selten beschrieben.
Training und Ausbildung in US-VAB
Wie bei anderen invasiven Techniken braucht auch die Vakuumbiopsie Training und Routine. Ein zertifizierender Hands-on-Kurs mit Übungen an Phantomen liefert dabei ein Grundverständnis für die Theorie und das technische Vorgehen und wird in der Schweiz mehrmals jährlich angeboten.9 In der Folge sollten die ersten selbstständigen Eingriffe unter Supervision einer erfahrenen VAB-Operateurin oder eines erfahrenen VAB-Operateurs durchgeführt werden. Generell ist die US-VAB eine Technik, die schnell erlernt und umgesetzt werden kann. Dies gilt insbesondere für Ärztinnen und Ärzte, die erfahren im Brustultraschall sind und routiniert Stanzbiopsien durchführen.
Factbox
Die Ultraschall-gesteuerte Vakuumbiopsie der Brust ist eine etablierte Methode zur weiterführenden invasiven Diagnostik von unklaren Befunden und zur Entfernung benigner Tumoren. Durch die Möglichkeit der grossvolumigen Gewebsentnahme ist sie in der Diagnostik deutlich verlässlicher als eine Stanzbiopsie, aber etwas aufwendiger in der Durchführung und hinterlässt eine grössere Entnahmehöhle im Brustgewebe. Bei benignen Brusttumoren kann durch die Ultraschall-gesteuerte Vakuumbiopsie unter gegebenen Voraussetzungen eine offen-chirurgische Operation vermieden werden. Die Technik ist insbesondere für Ärztinnen und Ärzte mit Erfahrung im Mammaultraschall und in Stanzbiopsien schnell erlernbar. Um eine verlässliche Anwenderqualität aufrechtzuerhalten und um die Kostenübernahme durch die Krankenkassen zu garantieren, sollten die Daten in einer Qualitätsdatenbank erfasst werden.
Literatur:
1 Liberman L et al.: US-guided core breast biopsy: use and cost-effectiveness. Radiology 1998; 208: 717-23 2 Park HL, Kim LS: The current role of vacuum assisted breast biopsy system in breast disease. J Breast Cancer 2011; 14(1): 1-7 3 Elfgen C et al.: Third International Consensus Conference on lesions of uncertain malignant potential in the breast (B3 lesions). Virchows Arch 2023; 483(1): 5-20 4 Mundinger AB, Krech R: Sonographisch geführte Vakuum-assistierte Brust-Biopsie (VAB): Treffsicherheit, Verfahrenssicherheit und Patientenzufriedenheit. Senol - Z Mammadiagnostik Ther 2006; 03 5 Köchli OR et al.: Bildgesteuerte minimal-invasive Mammaeingriffe: Konsensusstatements für die Schweizerische Gesellschaft für Senologie (SGS) und die Arbeitsgruppe „Bildgesteuerte minimal-invasive Mammaeingriffe“. Senologie 2009; 6: 181-846 6 Bundesamt für Gesundheit (BAG): Anhang 1 der Krankenpfle-ge-Leistungsverordnung (KVL). Online verfügbar unter https://www.bag.admin.ch/ (zuletzt aufgerfen am 3.10.2024) 7 Elfgen C et al.: Long-term follow-up of high-risk breast lesions at vacuum-assisted biopsy without subsequent surgical resection. Breast Care 2024; 19(1): 62-72 8 Calpin GG et al.: The role of tranexamic acid in reducing post-operative bleeding and seroma formation in breast surgery: A meta-analysis. Surgeon 2023; 21(4): e183-94 9 Minimally invasive Breast Biopsies Working Group of the Swiss Society of Senology (MIBB): Patientenaufklärungsformulare. Download unter https://www.mibb.ch/patient-information-forms/ (zuletzt aufgerufen am 3.10.2024) 10 Tari DU et al.: Practical challenges of DBT-Guided VABB: Harms and benefits, from literature to clinical experience. Cancers 2023; 15(20): 5720 11 Caddick J et al.: The power of words: sources of anxiety in patients undergoing local anaesthetic plastic surgery. Ann R Coll Surg Engl 2012; 94(2): 94-8 12 Perretta T et al.: Evaluation of ultrasound-guided 8-gauge vacuum-assisted excision system for the removal of US-detectable breast lesions. Anticancer Res 2020; 40(4): 1719-29
Das könnte Sie auch interessieren:
Künstliche Intelligenz in der Brustpathologie
Die Einführung von künstlicher Intelligenz (KI) markiert einen Paradigmenwechsel in der Pathologie – insbesondere in der Brustpathologie. Validierte KI-Tools steigern bereits heute ...
Postpartale Blutung im Fokus
Wenn sich die Sonne über dem Tafelberg erhebt und das goldene Licht über Kapstadt legt, ahnt man kaum, dass sich hier im Oktober 2025 mehr als 8000 Fachpersonen aus über 130 Ländern ...
Muss das duktale Carcinoma in situ noch operativ behandelt werden?
Das duktale Carcinoma in situ (DCIS) ist ein möglicher Vorläufer des invasiven Mammakarzinoms, wird jedoch zunehmend als heterogene Entität erkannt, sodass eine Standardtherapie mit ...