Vulvakarzinom – von Anfang bis Ende
Autorin:
Assoz. Prof. Priv.-Doz. Dr. Gerda Trutnovsky
Universitätsklinik für Frauenheilkunde und
Geburtshilfe, Medizinische Universität Graz
E-Mail: gerda.trutnovsky@medunigraz.at
Das Vulvakarzinom ist meistens symptomatisch und durch einfache Inspektion erkennbar und sollte daher bereits in frühen Stadien erkannt und therapiert werden. Unsere klinische Erfahrung zeigt uns jedoch, dass bei vielen Frauen die Erkrankung erst in fortgeschrittenen Stadien diagnostiziert und behandelt wird. Dabei ist eine frühe Diagnose entscheidend für die Therapie und die Prognose.
Die verzögerte Diagnostik liegt einerseits an den betroffenen Frauen, die teilweise auch aus Scham erst spät ärztliche Hilfe suchen, anderseits an den Ärztinnen und Ärzten. Das Vulvakarzinom ist ein eher seltenes Malignom und rangiert weltweit an 19. Stelle bzw. ist es für ca. 4% aller gynäkologischen Malignome verantwortlich. Die Inzidenz ist den letzten Jahrzehnten deutlich angestiegen, doch die klinische Erfahrung mit Präkanzerosen und Frühstadien des Vulvakarzinoms ist teilweise begrenzt. Daher wird die Bedeutung einer zeitgerechten Diagnose und Therapie zunehmend thematisiert. Es sollte bei jeder gynäkologischen Untersuchung eine genaue Inspektion der Vulva erfolgenund etwaig vorhandene verdächtige Läsionen (foto-)dokumentiert und biopsiert werden.
Risikofaktoren
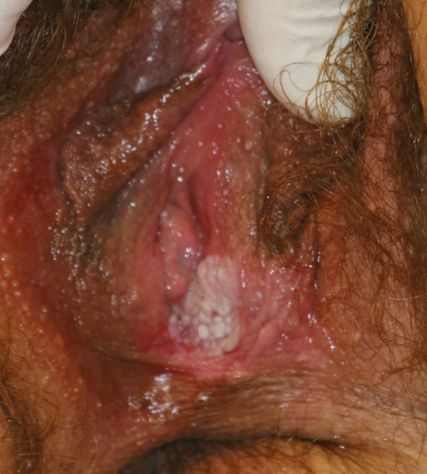
Das Vulvakarzinom entsteht aus präinvasiven Vorstufen, den vulvären intraepithelialen Neoplasien (VIN, Abb. 1). Es ist wichtig, die zwei verschiedenen Arten der VIN zu unterscheiden, da sie in Erkrankungsalter, Therapie und Prognose deutlich differieren.
Die HPV-abhängige VIN bzw. vulväre HSIL („high-grade squamous intraepihelial lesion“) macht über 90% aller VIN aus und betrifft vorallem jüngere Frauen. Entscheidend sind neben der Prophylaxe durch HPV-Impfung die richtige Diagnose und Management. Die klinischen Erscheinungsbilder und Symptomatik der vulvären HSIL sind sehr vielseitig. Die Läsionen können sich durch anhaltenden Juckreiz bemerkbar machen, sind aber auch oft asymptomatisch. Die Standardtherapie der vulvären HSIL war lange Zeit chirurgisch. Exzision und Laserdestruktion sind etwa gleich effektiv, jedoch kommt es bei Persistenz der vulvären HPV-Infektion häufig zu Rezidiven. In den letzten Jahrzehnten wurden daher zunehmend medikamentöse konservative Therapiealternativen untersucht. Eine der meistverwendeten medikamentösen Off-Label-Therapien ist der lokale Immunmodulator Imiquimod (Aldara). Durch eine lokale Entzündungsreaktion kommt es zur Aktivierung von natürlichen Killerzellen gegen HPV-infizierte Hautzellen, zur HPV-Clearance und zur Rückbildung von HSIL. Als typische Nebenwirkung zeigen sich lokale Entzündungsreaktionen mit Rötung und Schmerzen, aber auch systemische Reaktionen mit grippeartigen Symptomen. Die lokale Therapie läuft über einen Zeitraum von 16 Wochen, die Dosis wird langsam von einmal wöchentlich auf dreimal pro Woche gesteigert. In der österreichweiten randomisierten AGO-Studie PITVIN konnte gezeigt werden, dass Imiquimod eine sichere, effektive und gut verträgliche Therapiealternative zur chirurgischen Therapie ist.1
Die zweite Form der VIN, die differenzierte VIN (dVIN), ist deutlich seltener und betrifft vorallem ältere Frauen. Diese Präkanzerosen entstehen auf dem Boden einer Dermatose (Lichen sclerosus, Lichen planus) und sind immunhistochemisch häufig positiv für p53. Die dVIN hat ein deutlich höheres Risiko für eine Progression zum Vulvakarzinom und sollte daher chirurgisch mit Exzision behandelt werden. Die anschließende lebenslange topische Therapie mit hochpotenten Kortikosteroiden (z.B. Clobetasol, Dermovate-Creme) wird empfohlen, um das Risiko für ein Rezidiv bzw. die Entstehung eines Vulvakarzinoms zu reduzieren.
Risikofaktoren für die Entstehung eines Vulvakarzinoms sind neben der VIN höheres Alter, HPV-Infektion, Lichen sclerosus oder planus, Rauchen und Immunsuppression.
Diagnose und Therapie
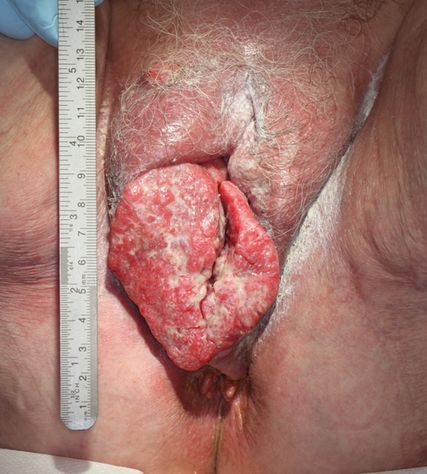
Vulvakarzinome können mit zunehmender Größe zu lokalen Irritationen, Schmerzen und Blutungen führen (Abb. 2). Die Diagnose erfolgt durch Inspektion, Palpation und Histologie mittels Stanzbiopsie.
Die Therapie des lokoregionären, nicht metastasierten Vulvakarzinom erfolgt primär operativ. Die aktuellen Guidelines der European Society of Gynaecological Oncology (ESGO)2 geben einen guten Überblick über die derzeitigen Therapiestandards und Empfehlungen. Die Radikalität der chirurgischen Therapie hat sich in den letzten Jahrzehnten deutlich verändert.und erfolgt operativ, wobei sich die Radikalität in den letzten Jahrzehnten deutlich verändert hat. Wurde früher häufig eine totale Vulvektomie bzw. Hemivulvektomie durchgeführt, so zeigt sich zunehmend dass auch kleinere Exzisionen onkologisch sicher sind. Wesentlich ist jedoch eine Abklärung der lokalen Lymphknoten.
Bei allen Karzinomen >Figo 1A, d.h. über 2cm im Durchmesser oder mehr als 1mm Invasionstiefe,sollte eine operative Lymphknotenevaluation erfolgen. Mit Ausnahme von lateralen Tumoren (mindestens 1cm Abstand vom medialen Tumorrand zur Mittellinie) sollte die Evaluierung beidseits erfolgen. Bei kleinen, unifokalen Karzinomen <4cm, mit klinisch unauffälligen Lymphknoten, soll die Sentinel-LK-Technik angewendet werden. Bei negativem Sentinel-Lymphknoten kann auf eine anschließende inguinofemorale Dissektion verzichtet werden und dadurch die Morbidität der Therapie deutlich reduziert werden.
Auch bei Mikrometastasen (≤2mm) der inguinalen Lymphknoten kann durch Radiotherapie der Leisten auf eine Lymphknotendissektion verzichtet werden. Bei größeren inguinalen Metastasen ist weiterhin eine operative Therapie der Leiste notwendig, um das Rezidivrisiko zu minimieren.
Nachsorge
Regelmäßige klinische Nachsorgekontrollen sind wichtig, um Rezidive frühzeitig zu erkennen und behandeln zu können. Rezidive bzw. Zweitkarzinome können auch noch nach vielen Jahren auftreten, und betroffene Frauen müssen über die Notwendigkeit der Nachsorge und die Bedeutung der lokalen Therapie von Dermatosen mit Kortikosteroiden (bei HPV-negativen Karzinomen) aufgeklärt werden.
Je nach Lokalisation, Größe und Vortherapien kann die Behandlung der Rezidive mittels Operation, Strahlentherapie oder systemischer Therapie, u.a. mit Immuntherapie, erfolgen.
Fazit
Auch bei weit fortgeschrittenen Fällen können wir mit palliativmedizinischen Maßnahmen noch viel für unsere Patientinnen tun. Auch wenn die Antitumortherapien nicht mehr wirksam sind, so können durch palliativeTherapien lokale Schmerzen und Blutungen kontrolliert werden und dadurch die Lebensqualität unserer Patientinnen möglichst lange erhalten werden.
Literatur:
1 Trutnovsky G et al.: Topical imiquimod versus surgery for vulvar intraepithelial neoplasia: a multicentre, randomised, phase 3, non-inferiority trial. Lancet 2022;399: 1790-1798 2 Oonk MHM et al.: European Society of Gynaecological Oncology Guidelines for the Management of Patients with Vulvar Cancer - Update 2023. Int J Gynecol Cancer 2023; 33(7):1023-1043
Das könnte Sie auch interessieren:
Künstliche Intelligenz in der Brustpathologie
Die Einführung von künstlicher Intelligenz (KI) markiert einen Paradigmenwechsel in der Pathologie – insbesondere in der Brustpathologie. Validierte KI-Tools steigern bereits heute ...
Postpartale Blutung im Fokus
Wenn sich die Sonne über dem Tafelberg erhebt und das goldene Licht über Kapstadt legt, ahnt man kaum, dass sich hier im Oktober 2025 mehr als 8000 Fachpersonen aus über 130 Ländern ...
Muss das duktale Carcinoma in situ noch operativ behandelt werden?
Das duktale Carcinoma in situ (DCIS) ist ein möglicher Vorläufer des invasiven Mammakarzinoms, wird jedoch zunehmend als heterogene Entität erkannt, sodass eine Standardtherapie mit ...