Neuer Blick auf das komplexe Geschehen der chronischen Koronarsyndrome
Bericht:
Reno Barth
Die Leitlinien der European Society of Cardiology (ESC) zum Management chronischer Koronarsyndrome wurden gründlich überarbeitet. Darin wird ein neuer Score vorgeschlagen, mit dem sich die Wahrscheinlichkeit einer obstruktiven koronaren Herzerkrankung besser abschätzen lässt, womit überflüssige Angiografien vermieden werden können. Zusätzlich wurden die Empfehlungen für medikamentöse Therapie sowie für die Revaskularisierung angepasst, wobei sich hieraus ein leichter Vorteil für die Herzchirurgie ergibt.
Keypoints
-
Chronische Koronarsyndrome können nicht allein mechanisch durch zunehmende Stenosierung von Koronarien erklärt werden.
-
Die ESC schlägt einen neuen diagnostischen Algorithmus vor, mit dem die Vortestwahrscheinlichkeit für eine etwaige Angiografie ermittelt werden soll.
-
CT-Angiografie ist ein gutes Verfahren zum Ausschluss einer koronaren Herzkrankheit.
-
Nach Myokardinfarkt oder PCI kann nach Ende der dualen Antiplättchentherapie eine Monotherapie mit Clopidogrel die Monotherapie mit Aspirin ersetzen.
-
Bei Patienten, die unter optimierter konservativer Therapie dauerhaft unter Angina pectoris leiden, sollte eine Revaskularisation in Betracht gezogen werden.
In den letzten Jahren ist es zu einem Paradigmenwechsel im Verständnis der Pathophysiologie von Myokardischämie und chronischen Koronarsyndromen (CCS) gekommen. «Wir sind von einem sehr einfachen Konzept der proximalen Stenose als Ursache der Ischämie zu einem komplexeren und dynamischen Modell gekommen, das neben makrovaskulären Stenosen auch mikrovaskuläre Dysfunktion und Vasospasmen einbezieht», so Christiaan Vrints, Universität Antwerpen. Der Experte präsentierte im Rahmen des diesjährigen ESC-Kongresses die «2024 ESC Guidelines for the Management of Chronic Coronary Syndromes».
CCS sind in der neuen Leitlinie als ein Spektrum von klinischen Präsentationen oder Syndromen, die aus strukturellen oder funktionellen Störungen infolge von chronischen Erkrankungen der Koronarien oder der Mikrozirkulation entstehen, definiert. Diese Störungen führen zu einem transienten, reversiblen "mismatch" von Sauerstoffbedarf und Blutzufuhr und damit zu einer Hypoperfusion. Auslöser sind zumeist, aber keineswegs immer, körperliche Anstrengung oder emotionaler Stress. CCS können über lange Zeit stabil bleiben, bergen jedoch immer die Gefahr einer plötzlichen Verschlechterung im Sinne eines akuten Koronarsyndroms. Die komplexe Pathophysiologie erklärt auch, warum perkutane Interventionen bei CCS nicht immer erfolgreich sind, so Vrints. Es komme nicht selten vor, dass Patienten, bei denen eine proximale Stenose erfolgreich behandelt wurde, symptomatisch bleiben, weil beispielsweise in distalen Gefäßen Vasospasmen auftreten. Diese Zusammenhänge müsse man im Umgang mit den CCS immer bedenken.
Neuer Algorithmus verhindert vermeidbare Angiografien
Bei Verdacht auf CCS wird wie bereits in vorherigen Leitlinien ein schrittweises Vorgehen empfohlen. Dieses sieht eine initiale Evaluation, dann eine weiterführende Evaluation mit anschließender Bewertung des Risikos für kardiovaskuläre Ereignisse und anschließender Therapie vor. Allerdings hat sich der Algorithmus in Details verändert. So wird im Rahmen der weiterführenden Evaluation empfohlen, die Wahrscheinlichkeit einer obstruktiven kardiovaskulären Erkrankung anhand des Risikofaktor-gewichteten klinischen Wahrscheinlichkeitsmodells zu ermitteln. Dieses Modell beruht auf einem Score von drei Punkten, die anhand in der Leitlinie gelisteter klinischer Fragen vergeben werden. Vrints weist darauf hin, dass die vormals nur auf Alter, Geschlecht und Symptomen beruhenden Scores der ESC oder des American College of Cardiology (ACC) das individuelle Risiko einer obstruktiven Erkrankung der Koronarien massiv überschätzten. Rund 50% der Patienten fallen nach dem neuen Algorithmus in eine Gruppe mit sehr niedriger Wahrscheinlichkeit für eine obstruktive koronare Herzkrankheit (KHK; <5%), was weitere Untersuchungen hinten anstellen lässt. «Schlussendlich stellen wir unsere Diagnosen aber nicht nach einem Prädiktionsmodell, sondern treffen klinische Entscheidungen, die das weitere Management betreffen. Das Prädiktionsmodell liefert uns lediglich die Vortestwahrscheinlichkeit. Wir verzichten also nicht auf die Ergometrie, sondern wir benützen sie, um das weitere Risiko abschätzen zu können und die Ergebnisse des Prädiktionsmodells zu adjustieren», so Vrints. Bei Patienten mit ausgeprägten Komorbiditäten und schlechter Lebensqualität kann auf eine weitere Abklärung verzichtet und eine rein konservative Therapie gewählt werden.
Bildgebung steht in den meisten Fällen vor der invasiven Angiografie
Deutet das Prädiktionsmodell nicht in Richtung niedriges Risiko, so ist eine weitere nicht invasive Abklärung indiziert. Die ESC empfiehlt als nächsten Schritt für Patienten mit niedrigem bis moderatem Risiko (5–50%) eine CT-Angiografie und bei moderatem bis hohem Risiko (15–85%) eine funktionelle Bildgebung zur Diagnose einer myokardialen Ischämie. «Wenn eine koronare Herzkrankheit wenig wahrscheinlich ist, hat die CT den Vorteil, einen hohen negativen Prädiktivwert zu haben. Sie ist demnach ein gutes Verfahren zum Ausschluss einer KHK. Bei vielen Patienten mit bspw. einer Vortestwahrscheinlichkeit von 20% sind beide Untersuchungen indiziert. Liegt die Wahrscheinlichkeit über 85%, so wird ohne weitere Voruntersuchungen eine invasive Koronarangiografie empfohlen», erläutert Vrints.
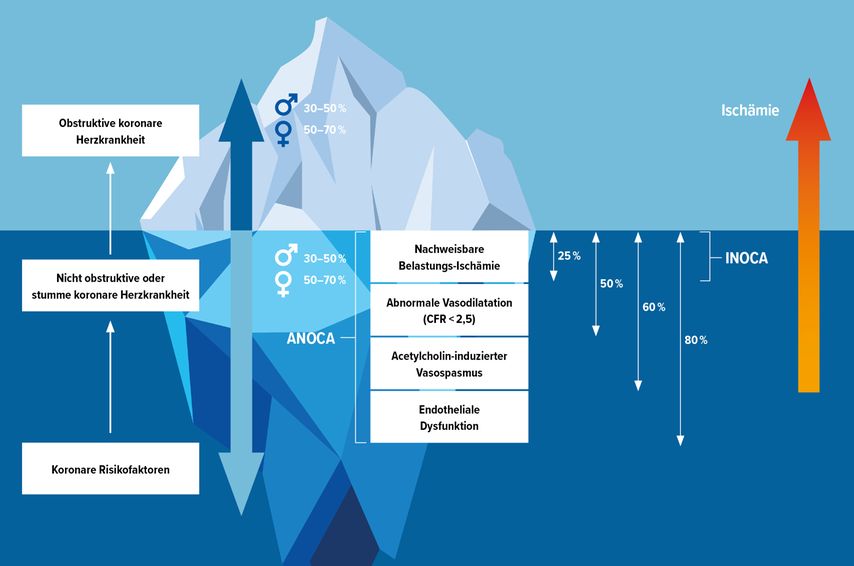
Bei zahlreichen Patienten, bei denen keine Hinweise auf eine Obstruktion der Koronarien gefunden werden, muss an ANOCA («angina with no obstructive CAD») oder INOCA («ischemia with no obstructive CAD») gedacht werden (Abb. 1). Die obstruktive kardiovaskuläre Erkrankung stelle lediglich die Spitze des Eisbergs der koronaren Herzerkrankung dar, so Vrints. Unter der Oberfläche finden sich unterschiedliche Pathologien von der endothelialen Dysfunktion bis zur nachweisbaren Ischämie bei erhöhtem Sauerstoffbedarf, die jedoch allesamt Beschwerden verursachen können.
Abb. 1: ANOCA-INOCA – Angina/Ischämie ohne Obstruktion der Koronararterien (modifiziert nach Vrints C et al. 2024)1
«Die neue Leitlinie strebe eine holistische Behandlung chronischer Koronarsyndrome an», betont Prof. Dr. Felicita Andreotti, Università Cattolica del Sacro Cuore, Rom (Italien). Damit beschreibt sie klinische, anatomische und funktionelle Zusammenhänge, die sich über mehrere Risikofaktoren erstrecken: endotheliale Dysfunktion, eingeschränkte Flussreserve, Erkrankung großer und kleiner Gefäße sowie der Mikrozirkulation, Bildung von Atheromen, Ischämie, Angina pectoris, Infarkt, Herzinsuffizienz bis hin zum Tod. «Die Behandlung jeder einzelnen Komponente dieses Kontinuums hat zwangsläufig Auswirkungen auf die anderen Elemente und damit auf die klinischen Outcomes und die Lebensqualität», so Andreotti. Gefragt sei daher patientenzentriertes Management der Erkrankung. Dies verlange die Motivation von Patienten, darüber hinaus jedoch auch sorgfältiges Zuhören, wenn es um die sogenannten «patient reported outcomes» geht. Einerseits müsse man mit Patienten über ihre Krankheit in einfachen Worten, aber auch klar und offen sprechen. Andererseits müssen Patienten Verantwortung für ihren Lebensstil übernehmen. Dies betrifft Gewichts- und Blutdruckkontrolle ebenso wie einen vernünftigen Umgang mit Alkohol, Adhärenz bei der Einnahme von Medikamenten sowie ein wirksames Stressmanagement. «Die Menschen müssen ermutigt werden, täglich sorgfältig auf sich selbst zu achten. Chronische Erkrankungen sind eine tägliche Herausforderung», unterstreicht Andreotti.
Einstufung nach Empfehlungsstärke anstatt nach Therapielinien
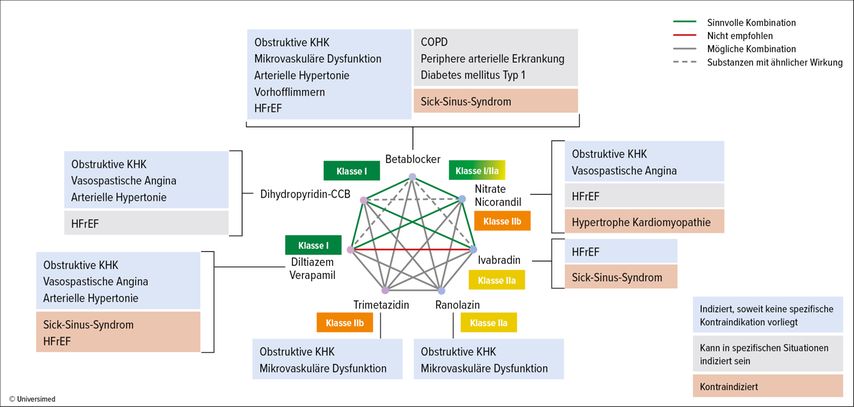
Die verschiedenen gegen Angina pectoris wirksamen Medikamente samt ihren Kombinationsmöglichkeiten und besonderen Indikationen und Kontraindikationen sind im sog. Diamantenmodell grafisch zusammengefasst, in dem auch die jeweiligen Empfehlungsstärken für die unterschiedlichen Therapien vermerkt sind (Abb. 2). Diese Einstufung nach Stärke der Empfehlung ersetzt die gebräuchlichere Auflistung nach Erst- und Zweitlinie.
Abb. 2: Medikamentöses Management der Angina pectoris: antianginöse Medikamente und Kombinationen (modifiziert nach Vrints C et al. 2024)1
«Besteht die Indikation für eine antithrombotische Therapie, was beispielsweise nach einer perkutanen Koronarintervention (PCI) der Fall ist, so gelte es, die Balance zwischen Thrombose- und Blutungsrisiko nicht aus den Augen zu verlieren», betont Andreotti. Die Leitlinie listet die unterschiedlichen Risikokonstellationen auf und gibt detaillierte Empfehlungen betreffend die Dauer und die Art der antithrombotischen Therapie. Einige Empfehlungen sind neu. So können Patienten nach Myokardinfarkt oder PCI nach dem Ende der dualen Antiplättchentherapie (DAPT) als Alternative zu Aspirin künftig Clopidogrel erhalten. Bei Patienten ohne Myokardinfarkt oder Revaskularisierung in der Anamnese, jedoch mit signifikanter obstruktiver KHK wird lebenslang Aspirin empfohlen. Patienten mit hohem Blutungs-, aber niedrigem ischämischem Risiko sollen nach PCI nur noch über ein bis drei Monate eine DAPT einnehmen und danach mit einer Antiplättchenmonotherapie weiterbehandelt werden.
Um das Residualrisiko, das Patienten mit koronarer Herzerkrankung abseits des Thromboserisikos aufweisen, besser beherrschen zu können, werden auch antiinflammatorische und metabolische Therapien empfohlen. Die neue Leitlinie enthält Klasse-IIa-Empfehlungen für den Einsatz des GLP-1-Rezeptoragonisten Semaglutid bei übergewichtigen oder adipösen Patienten ohne Diabetes mellitus, aber mit chronischem Koronarsyndrom bzw. für niedrig dosiertes Colchicin zur Reduktion eines ungünstigen kardiovaskulären Outcomes.
Starke Empfehlungen für herz-chirurgische Revaskularisierung
Auch die Empfehlungen zur Revaskularisierung wurden überarbeitet. Die Leitlinie hält fest, dass bei Hauptstammstenose und geringem Operationsrisiko eine chirurgische Revaskularisierung («coronary artery bypass graft surgery»; CABG) sowohl gegenüber einer konservativen Therapie als auch einer perkutanen Intervention zu bevorzugen ist. Die CABG ist in weiterer Folge mit einem niedrigeren Risiko für spätere Myokardinfarkte assoziiert. Handelt es sich allerdings um eine Stenose von geringer Komplexität, bei der mittels PCI eine ebenso gute Revaskularisierung erreicht werden kann wie mit CABG, so wird die PCI als weniger invasive Methode empfohlen. Dabei handelt es sich um Klasse-I-Empfehlungen mit EvidenzlevelA. Darüber hinaus wird bei Patienten mit einer LVEF von mindestens 35% bei Dreigefässerkrankung sowie bei Erkrankung von einem oder zwei Gefäßen, sofern der Ramus interventricularis anterior beteiligt ist, zusätzlich zum medikamentösen Management eine Revaskularisierung empfohlen. Welche Methode der Revaskularisierung dabei gewählt wird, ist im individuellen Fall zu entscheiden. Ebenso soll revaskularisiert werden, wenn Patienten unter optimierter konservativer Therapie dauerhaft unter Angina pectoris leiden. Ein langfristiges Follow-up der Patienten zur Evaluation der Wirksamkeit sowie der unerwünschten Wirkungen der gewählten Therapien wird empfohlen.
Quelle:
«2024 ESC Guidelines for the management of chronic coronary syndromes», Vortrag von Prof. Dr. Felicita Andreotti und Prof. Dr. Christiaan Vrints, präsentiert im Rahmen des ESC-Kongresses am 30.August 2024 in London
Literatur:
1 Vrints C et al.: ESC Scientific Document Group: 2024 ESC Guidelines for the management of chronic coronary syndromes. Eur Heart J 2024; 45(36): 3415-537
Das könnte Sie auch interessieren:
ESC-Guideline zur Behandlung von Herzvitien bei Erwachsenen
Kinder, die mit kongenitalen Herzvitien geboren werden, erreichen mittlerweile zu mehr 90% das Erwachsenenalter. Mit dem Update ihrer Leitlinie zum Management kongenitaler Vitien bei ...
State of the Art Mitralklappen-therapie 2025
Bei Mitralklappenerkrankungen, allen voran der Mitralinsuffizienz (MI), stehen heute, durch die rasante Weiterentwicklung innovativer Therapieverfahren, fortschrittliche ...
ESC gibt umfassende Empfehlung für den Sport
Seit wenigen Tagen ist die erste Leitlinie der ESC zu den Themen Sportkardiologie und Training für Patienten mit kardiovaskulären Erkrankungen verfügbar. Sie empfiehlt Training für ...