In der Stoma-Ambulanz: von der CED-Diagnose zur Stomaschulung
Autorin:
Adelheid Anzinger, DGKP
Kontinenz- und Stomaberatung
Zertifizierte Sexualberaterin
Barmherzige Schwestern
Ordensklinikum Linz
Nach der medizinischen Entscheidung für die Anlage eines Stomas und der ärztlichen Aufklärung über Operation und Stomaart sollte die Zuweisung zu einer Kontinenz- und Stomaberatung erfolgen. Ziel der Stomaschulung ist es, die körperliche, seelische und gesellschaftliche Rehabilitation der Stomaträger:innen zu ermöglichen.
Keypoints
-
Unsere Aufgabe als Kontinenz- und Stomaberater:inen ist es, CED-Erkrankte zu begleiten und interdisziplinär zu vermitteln.
-
Unser Ziel ist es, fachliches Wissen, Kreativität und Engagement für betroffene Patient:innen einzusetzen, damit sie wieder Lebensqualität spüren und sich im Alltag als Frau, als Mann, als Mensch fühlen können.
-
Menschen mit Stoma – in welcher Art und Weise auch immer – brauchen Edukation und Nachsorge!
In meiner Tätigkeit als Kontinenz- und Stomaberaterin sehe und erlebe ich nicht nur die von chronisch-entzündlichen Darmerkrankungen (CED) betroffenen Menschen und ihre persönliche Geschichte mit der Erkrankung, ich bin auch nicht selten in einer Vermittlerrolle zwischen Arzt/Ärztin und Patient:in. Ich möchte daher zu Beginn meine persönlichen und durchaus emotionalen Eindrücke über Betroffene, CED-Diagnose und Stomaanlage schildern.
CED: nach wie vor ein Tabuthema
Bei chronisch-entzündlichen Darmerkrankungen sind Diagnosestellung und Differenzierung zwischen Morbus Crohn und Colitis ulcerosa nicht immer eindeutig und rasch möglich. Für Betroffene ist der Weg zur Diagnose oft sehr intensiv, begleitet von physischen sowie psychischen Beschwerden und fordert vor allem Zeit, Geduld und Verständnis.
Die Ausscheidung, welche eine Selbstverständlichkeit ist (oder sein sollte), und im Zusammenhang mit CED vor allem die Stuhlausscheidung, wird nun zum täglichen „Kampf“, zum Problem und zum Bestimmer des Alltags. Wie wir wissen, ist Stuhlinkontinenz kein bevorzugtes Gesprächsthema und schon gar nicht, wenn diese nicht kontrollierbar ist – wenn diese außer Kontrolle gerät. Es ist ein Tabu, welches sich kaum mehr tabuisieren lässt.
Wenn dann endlich die Diagnose einer CED-Erkrankung gestellt wird, führt dies einerseits zur Erleichterung, dass endlich die Ursachen für die Beschwerden geklärt sind, andererseits stellt sich für die Betroffenen nun die Frage, wie sie mit einer chronischen Krankheit leben lernen können. Mittlerweile gibt es medikamentöse Therapien mit meist erfolgreicher Behandlung der Beschwerden, was Hoffnung und Zuversicht schafft.
Stoma als Therapieoption
Doch was, wenn die Krankheit nicht adäquat auf die Therapie anspricht und die fortlaufenden Entzündungen zu einer irreversiblen Schädigung des Darms führen, es zu einer Fistelbildung kommt, schwere, zum Teil blutige Durchfälle einhergehend mit Stuhlinkontinenz auftreten und die Lebensqualität dadurch massiv beeinträchtigt wird?
Die Anlage eines Stomas steht dann als Therapieoption „im Raum“. Jedoch kommt es vor, dass diesbezüglich sowohl Arzt/Ärztin als auch Patient:innen Hemmungen haben, diese Möglichkeit (rechtzeitig) anzusprechen. Denn ein Stoma bedeutet eine definitive Veränderung der Ausscheidungssituation, die Kontrolle über die Stuhlentleerung gänzlich zu verlieren: Das Körperbild wird „verstümmelt“ – und das verunsichert und verängstigt. Für die Patient:innen stellt sich die Frage: „Wie kann ich mit einem Stoma und den möglichen Einschränkungen leben?“
Und doch: Die Anlage eines Stomas kann die Lebensqualität positiv beeinflussen, sodass die Ausscheidung wieder beherrschbar und somit die Teilnahme am gesellschaftlichen Leben gegeben ist – es schafft eine „soziale Kontinenz“.
Die Entscheidung für oder gegen ein Stoma ist plötzlich eine Notwendigkeit, die kaum Wahlmöglichkeit zulässt. Auch wenn die Chance auf eine Stomarückoperation besteht, ist nun in einem ersten Gespräch die reale Auseinandersetzung mit Stoma notwendig – und vor allem damit, was Stoma im Alltag bedeutet. Der ideale Zeitpunkt dafür ist weder für Betroffene noch Arzt/Ärztin immer gegeben.
Optimalerweise werden komplexe und/oder komplizierte Fälle in einem CED-Board besprochen. In diesem Board erfolgt eine interprofessionelle und interdisziplinäre Fallbesprechung, mit dem Ziel, eine für die Patient:innen möglichst optimale Therapie bzw. ein Versorgungs- und Betreuungskonzept zu finden. Teilnehmer:innen kommen aus den Bereichen der Gastroenterologie, Chirurgie, Radiologie und Diätologie. Die Pflege ist durch eine sog. CED-Nurse und Kontinenz- und Stomaberater:in (KSB) vertreten.
Sobald im Board oder ärztlicherseits die Entscheidung für die Anlage eines Stomas getroffen wurde, erfolgt die Zuweisung und damit der Erstkontakt mit dem/der KSB. Dieser Erstkontakt beinhaltet ein erstes präoperatives Gespräch, meist bereits kombiniert mit der Markierung für das geplante Colo- oder Ileostoma. Bei dieser Gelegenheit wird eine Kontinenz- und Stomaberatung integriert.
Präoperatives Beratungsgespräch
Dieses erste Gespräch mit dem/der zukünftigen Stomaträger:in – vor einer kurzfristig, akut erforderlichen oder langfristig nicht vermeidbaren Operation mit Stomaanlage – ist ein unverzichtbarer Baustein des Behandlungskonzeptes. Unverzichtbar deshalb, weil das Gespräch die Voraussetzung für eine erfolgreiche Rehabilitation ist. Wann und wie oft vor einer Operation ein Beratungsgespräch stattfindet, wird von der Krankheitssituation, dem/der Betroffenen selber, der Zeit und Ressource im Akutspital bestimmt.
Voraussetzung für ein gelingendes KSB-Erstgespräch ist die ärztliche Aufklärung über die Operation und Stomaart (Abb.1). Deren Inhalt bzw. Unklarheiten bezüglich der erhaltenen Informationen können dann im KSB-Gespräch vertieft und/oder geklärt werden.
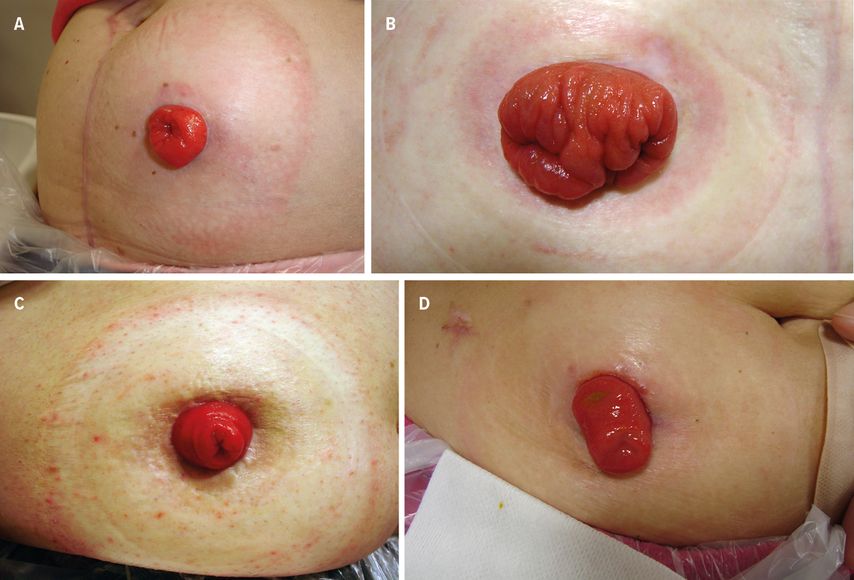
Abb.1: Unterschiedliche Enterostomata: A: endständig definitives Colostoma; B: doppelläufiges Colostoma; C: endständig definitives Ileostoma; D: doppelläufige Ileostomie
In diesem Gespräch geht es auch darum, die Ängste, Zweifel und Sorgen von Betroffenen bezüglich eines Lebens mit Stoma ernst zu nehmen und so gut wie möglich zu reduzieren bzw. ihnen Perspektiven zu zeigen, indem hauptsächlich die Vorteile und die durchaus positiven Seiten eines Stomas umfassend erklärt werden. Ein präoperatives Beratungsgespräch und Stomamarkierung werden auch in der „Charta der Rechte von Stomaträgern“ gefordert: Die „Charta der Rechte von Stomaträgern“ zeigt die speziellen Bedürfnisse der Betroffenen auf, mit dem Ziel, weiterhin ein „selbstständiges und selbstbestimmtes Leben“ führen zu können sowie an allen Entscheidungen beteiligt zu sein. In der überarbeiteten Fassung von 2007 steht zum Thema präoperative Vorbereitung und Markierung, dass Stomaträger ein Recht auf präoperative Beratung haben. Dadurch kann sichergestellt werden, dass die Betroffenen erfahren, welchen Einfluss ein Stoma auf das künftige Leben hat. Des Weiteren haben die Betroffenen das Recht darauf, ein optimal angelegtes und positioniertes Stoma zu erhalten.
Stomamarkierung
Die Stomamarkierung gemeinsam mit dem/der Betroffenen ist Voraussetzung für eine anschließend gute und selbstständige Eigenversorgung und optimale Haftung des Stomamaterials. Für Betroffene ist es sehr wichtig, unabhängig zu bleiben, egal in welchem Alter. Seitens der S3-Leitlinie „Kolorektales Karzinom“, des Fachverbandes der Pflegeexperten SKW e.V. und der Charta der Stomaträger wird eine präoperative Markierung gefordert.
Bei einer Stomamarkierung wird durch einen/eine Kontinenz- und Stomaberater:in nach schriftlicher Anordnung bzw. Delegierung des/der Chirurgen/Chirurgin der pflegetechnisch günstigste Platz für die Ausleitung des Dünn- oder Dickdarms angezeichnet. Letztendlich trägt aber der/die Chirurg:in die Verantwortung für ein gut angelegtes Stoma.
Jedes Stoma sollte prominent angelegt werden, damit anschließend eine gute Haftung des Stomabeutels gewährleistet ist.
Folgende Punkte sind im Rahmen der Markierung zu beachten:
-
Markierung innerhalb vom Rektusmuskel (dient der Vorbeugung einer Parastomalhernie);
-
der/die Betroffene muss eine gute Einsicht auf das geplante Stoma haben, um eine selbstständige Versorgung zu gewähren.
-
Falten und Knochenvorsprünge berücksichtigen bzw. Abstand halten, damit für die Versorgung ausreichend Haftfläche besteht;
-
ebenso sollte ausreichend Abstand zu Narben, Leiste und Genitalien gehalten werden.
-
Alltagskleidung berücksichtigen, d.h., wie hoch wird Hose oder Rock getragen, der Bund sollte das Stoma nicht tangieren.
-
Schnittführung der Laparotomiewunde bzw. Schnittstellen für Trokare bei laparoskopischen oder Roboter-assistierten Operationstechniken beachten und Abstand halten, sofern dies im Vorfeld bereits möglich ist.
Die Markierung muss daher in verschiedenen Positionen erfolgen, im Sitzen, im Stehen und Liegen, um so die Einsicht des/der Betroffenen zu gewährleisten und eben Faltenbildungen, Knochenvorsprünge, Narben gut zu erkennen (Abb. 2).
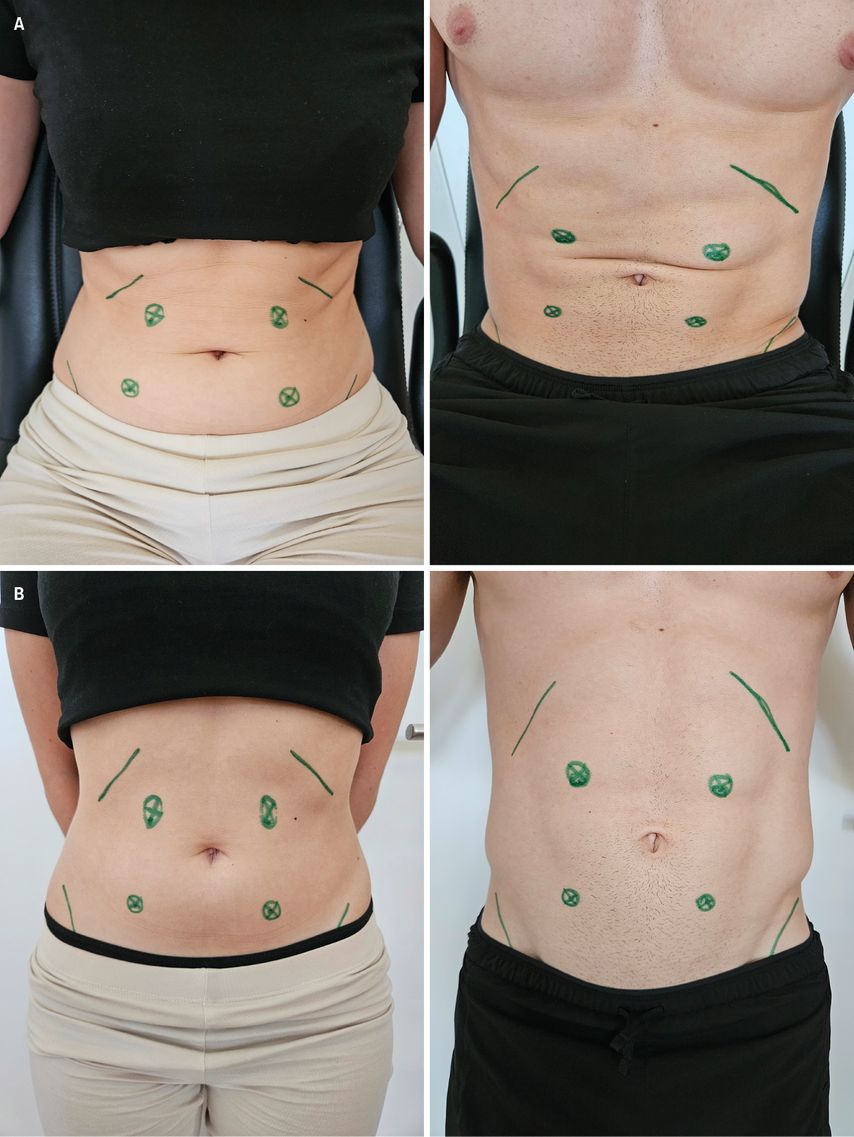
Abb. 2: Stomamarkierungen im Sitzen (A) und im Stehen (B)
Oberstes Gebot ist immer die gute Sicht des/der Betroffenen auf die geplante Stomaanlage, um die Eigenversorgung bestmöglich sicherzustellen (Abb. 3). Daher gilt z.B. bei besonders adipösen Patienten „top of the hill“ zu markieren, d.h. an der höchsten Stelle des Bauches.
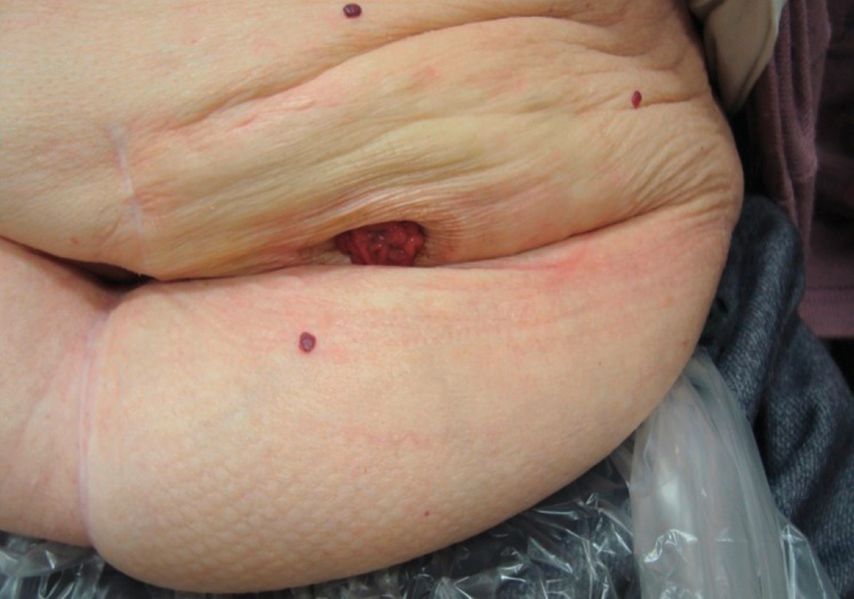
Abb. 3: Stoma ohne vorherige Markierung – der Patient hat keine freie Sicht
Die eigene Ausscheidung eigenständig bewerkstelligen zu können, ist eine alltägliche Grundvoraussetzung, sofern nicht zusätzliche motorische/körperliche Einschränkungen/Gebrechen bestehen.
Postoperative Edukation
Stomapflege hat die körperliche, seelische und gesellschaftliche Rehabilitation der Stomaträger:innen zum Ziel. Betroffene sollten daher umfangreich über Stomamaterial, Stomaart, Durchführung der Stomaversorgung bzw. Beutelwechsel, Wechselintervall und damit zusammenhängende mögliche Pannen, Leckagen, Komplikationen, Ernährung informiert und aufgeklärt werden.
Die Kontinenz- und Stomaberater:innen haben das nötige Wissen und die Erfahrung, um bei der Auswahl des geeigneten Materials unterstützend zu beraten, aber auf keinen Fall bestimmend vorzugehen. Aufgrund der Stomaart, der Position und der Ausscheidungskonsistenz ist die Versorgungsauswahl oft eingegrenzt. Ziele sind auf jeden Fall eine sichere Haftung über mindestens 24 Stunden und ein gutes, einfaches Handling der Versorgung durch den/die Stomaträger:in. Die einzelnen Schritte werden so lange im Krankenhaus geübt, bis ausreichend Sicherheit und erste Routine eingetreten sind. Zur Entlassung aus dem Spital sollte dann die passende Stomaversorgung verordnet und bereitgestellt werden, die direkt mit nach Hause genommen werden kann.
Ambulante Kontrollen sind notwendig, weil das Stoma sich in den ersten 3 bis 4 Wochen oft noch verändert: Es kann kleiner werden und die Form verändern und die Versorgung muss dazu wieder angepasst, eine Schablone für den Ausschnitt angelegt werden.
In weiterer Folge können auch Komplikationen auftreten, die im Rahmen der Nachsorge begutachtet, behandelt und triagiert werden, denn oftmals kann eine operative Sanierung/Revision notwendig sein.
Aber nicht nur das Stoma verändert sich, auch für Betroffene ändern sich deren Lebensumstände und es treten Fragen auf, die der Alltag mit sich bringt.
Fragen wie:
-
Wie versorge ich mein Stoma am Arbeitsplatz, ist diese Arbeit mit Stoma noch möglich?
-
Kann ich mit meinen Kindern wieder Fußball spielen?
-
Darf der Sicherheitsgurt im Auto angewendet werden, obwohl er am Stoma anliegt?
-
Kann ein Behindertenausweis beantragt werden?
-
Fragen zu Körperbild und Sexualität (sexuelle Funktionsstörungen können postop. auftreten).
Fragen, die nicht nach einer Liste abgearbeitet werden, sondern oft „step by step“ im Rahmen der Kontinenz- und Stomaberatung gestellt und beantwortet werden.
Stomakomplikationen/parastomale Hautveränderungen
Es wird zwischen Früh- und Spätkomplikationen unterschieden, welche sowohl das Stoma als auch die parastomale Haut bzw. die Stomaumgebung betreffen können.
Zu den Frühkomplikationen zählen:
-
Stomanekrose
-
Blutungen
-
Stomaödem
-
Parastomale Abszesse
-
Erysipel
-
Hautirritation/Mazeration
Frühkomplikationen rechtzeitig erkennen und behandeln ist neben der postoperativen Edukation eine Kernaufgabe der KSB. Komplikationen verzögern die Rehabilitation der Betroffenen, daher ist eine fachspezifische Behandlung, bei Bedarf auch immer mit dem Chirurgen/der Chirurgin, notwendig.
Zu den Spätkomplikationen zählen:
-
Parastomalhernie
-
Stomaprolaps
-
Stomastenose
-
Stomaretraktion
-
Tumorbildung bzw. Metastasenbildung parastomal
-
Fistelbildung
Parastomale Hautkomplikationen können sowohl als Früh- alsauch als Spätkomplikation auftreten:
-
Follikulitis
-
Mykose
-
Kontaktdermatitis
-
Allergische Reaktionen
-
Pseudoepitheliale Hyperplasie
-
Dermatitis ulcerosa
-
Druckulzera
Jede Komplikation muss individuell behandelt und die Stomaversorgung immer wieder neu angepasst werden. Eine interdisziplinäre Zusammenarbeit mit Chirurgie und Wundmanagement, aber auch Diätologie und Physiotherapie ist notwendig. Die Kontinenz- und Stomaberater:innen sind erste Ansprechpartner:innen für Stomaträger:innen. Daher sind umfangreiches Spezialwissen und Erfahrung notwendig, damit Betroffene bzw. deren Stomata trotz Komplikation gut und sicher versorgt sind, weil die Ausscheidung keine Pause macht und eine Lösung im Sinne einer sofortigen Heilung nicht oder nicht immer gegeben ist.
Kontinenzberatung
CED-Erkrankungen gehen sehr häufig mit Stuhlinkontinenz einher – diese wird tabuisiert, sie wird von Betroffenen nicht angesprochen und daher leiden sie oft lange Zeit darunter, was ihre Lebensqualität sehr einschränkt.
Dabei können durch eine Kontinenzberatung oft wertvolle Hilfestellungen gegeben werden. Das können Hilfsmittel sein, um Kontinenzpannen diskret „aufzufangen“, Entleerungstechniken für eine vollständige Entleerung sowie Kräftigungs- und Trainingsmaßnahmen für Beckenboden und Schließmuskel.
Aus meiner beruflichen Erfahrung kann ich sagen, dass oft ein Gespräch über dieses peinliche Kontinenzproblem für viele Betroffene bereits eine Erleichterung ist. Die Kontinenzberatung sowie auch die Stomaberatung sollten in einem geschützten Rahmen stattfinden, um die Intimsphäre bestens zu wahren und ein offenes und ehrliches Gespräch zu ermöglichen.
Kontinenz- und Stomaberatung hat zur Aufgabe, eine umfassende Beratung zum Thema Ausscheidung zu geben, über welchen Weg auch immer diese den Körper verlässt. Eine Stuhlinkontinenz kann eine Indikation für eine Stomaanlage sein und umgekehrt kann nach einer Stomarückverlagerung erst recht ein Kontinenzproblem auftreten – ein immer noch tabuisiertes Thema, welches angesprochen und behandelt werden sollte. Dazu steht im Idealfall ebenso ein interdisziplinäres Team von Gastroenterolog:innen, Chirurg:innen, Diätolog:innen, Physiotherapeut:innen, CED-Nurses und Kontinenz- und Stoma-berater:innen zur Verfügung, damit Betroffene das Beste für ihre Erkrankung und Lebenssituation machen können.
CED-Erkrankte haben oftmals das Gefühl für ein gutes Leben verloren, werden oft auch nicht mehr als Person, sondern als Krankheit wahrgenommen. Es ist daher unsere Rolle als KSB, sie zu begleiten und interdisziplinär zu vermitteln.
Fachliches Wissen, Kreativität und Engagement für betroffene Patient:innen, damit sie wieder Lebensqualität spüren und sich im Alltag als Frau, als Mann, als Mensch fühlen können, das ist das Ziel der Kontinenz- und Stomaberatung.
Menschen mit Stoma – in welcher Art und Weise auch immer – brauchen Edukation und Nachsorge!
Literatur:
● Gruber G (Hrsg.): Ganzheitliche Pflege bei Patienten mit Stoma. Praxis und Beratung – stationär und ambulant. Berlin: Springer Verlag, 2017 ● Internationale Stomavereinigung IOA: Charta der Rechte von Stomaträgern. https://www.kontinenz-stoma.at/stoma/charta/ ; zuletzt aufgerufen am 23.7.2024 ● Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS): S3-Leitlinie Kolorektales Karzinom, Patienteninformation 2019. https://register.awmf.org/de/leitlinien/detail/021-007OL ; zuletzt aufgerufen am 23.7.2024
Das könnte Sie auch interessieren:
Jahrestagung der ÖGGH 2024
Vom 12. bis 15. Juni 2024 fanden sich Österreichs gastroenterologisch bzw. hepatologisch Interessierte im Congress Salzburg ein, um der Jahrestagung der Österreichischen Gesellschaft für ...
Umfrage zur Fachausbildung
Im Rahmen der ÖGGH-Jahrestagung präsentierten Dr. Julian Prosenz, St. Pölten,undDr. Jasmin Zessner-Spitzenberg, Wien, einen Auszug der Ergebnisse der aktuellen young-ÖGGH-Umfrage zum ...
State of the Art: Chirurgie bei Morbus Crohn
Die chirurgische Behandlung von Morbus Crohn hat sich in den letzten Jahren weiterentwickelt und erfordert ein zentrumsbasiertes und individualisiertes Therapiekonzept, das sich an ...