Instabilität der Schulter und des Ellbogens im Wachstumsalter
Autor:
PD Dr.med. Patrick Vavken
alphaclinic, Zürich
ADUS Klinik, Dielsdorf
E-Mail: vavken@alphaclinic.ch
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Gelenksinstabilität der Schulter und des Ellbogens gelten immer noch als komplizierte Themen und haben eine relevante Dunkelziffer, ganz besonders bei Patient:innen im Wachstumsalter. Es gibt jedoch etablierte Regeln und tradierte Entscheidungshilfen, diediese Probleme im klinischen Alltag entschärfen.
Keypoints
-
«Instabil» hat beim Menschen nicht die gleiche Begrifflichkeit wie «scharf» oder «brennend». Deshalb werden zumeist unspezifische oder schlecht lokalisierte Beschwerden angegeben. Im Umkehrschluss dürfen diese Beschwerden auch gerne differenzialdiagnostisch auf Instabilität verdächtigt werden.
-
Ein:e Patient:in im Wachstumsalter ist nicht ein «kleiner Erwachsener». Ebenso haben Schulter und Ellbogen während des Wachstumsalters Besonderheiten, was Erkrankungen, Diagnostik und Behandlung betrifft.
-
Instabilitäten sind funktionelle Probleme, d.h. Bildgebung kann falsch negativ sein. Ebenso können Beschwerden durch Kompensationsmechanismen auch in angrenzenden Gelenken auftreten.
-
Instabilitäten werden nicht selten als lästige Probleme bagatellisiert. Ihre möglichen katastrophalen Folgen auf Knorpel und Gelenksfunktion sollten jedoch nicht unterschätzt werden.
-
Mit angepassten chirurgischen/arthroskopischen Techniken können auch bei den jüngsten Patient:innen komplexe Probleme mit einem benignen Risikoprofil und sehr guten Erfolgen behandelt werden.
-
Schulter- und Ellbogeninstabilität können erste Hinweise auf systemische Erkrankungen sein: «If you can’t connect the issues, think connective tissues.»
Schulter- und Ellbogeninstabilitäten bei Patient:innen im Wachstum stellen eine komplexe klinische Herausforderung dar. Sie haben weitreichende Auswirkungen auf die Funktionalität und können langfristig die Gelenksgesundheit negativ beeinflussen. Diese Instabilitäten treten sowohl aufgrund von traumatischen Verletzungen als auch wegen übermässiger Belastung durch sportliche Aktivitäten auf. Angeborene Anomalien können die normale Entwicklung der betroffenen Gelenke erheblich beeinträchtigen. Insbesondere in der Wachstumsphase, in der sich Knochen, Bänder und Muskeln noch in der Entwicklung befinden, besteht ein erhöhtes Risiko für bleibende Schäden, die zu chronischen Schmerzen, eingeschränkter Beweglichkeit und einem erhöhten Risiko für frühzeitige Arthrose führen können. In der Diskontinuität zwischen Kinderorthopädie/Kinderarzt und «Erwachsenen-Orthopädie» werden die Folgen dieser Prozesse oft falsch eingeschätzt.
Die adäquate und rechtzeitige Diagnose von Instabilitäten ist daher von entscheidender Bedeutung, um das Fortschreiten der Erkrankung zu verhindern und die funktionelle Integrität der Gelenke zu erhalten. Dieser Artikel zielt darauf ab, ein umfassendes Verständnis der zugrunde liegenden Ursachen von Schulter- und Ellbogeninstabilitäten bei wachsenden Patient:innen zu vermitteln, die aktuellen diagnostischen Methoden zu beleuchten und effektive Behandlungsstrategien zu diskutieren.
Bildgebung für Instabilitäten der Schulter und des Ellbogens
Bildgebung ist bei Patient:innen (mit Instabilitäten der Schulter oder des Ellbogens) im Wachstumsalter nicht immer einfach. Es gibt eine Reihe von Pitfalls und Möglichkeiten für falsch negative oder falsch positive Diagnosen. Im Zweifelsfall sollten die Anamnese und klinische Diagnostik und nicht die Bildgebung die Behandlung leiten.
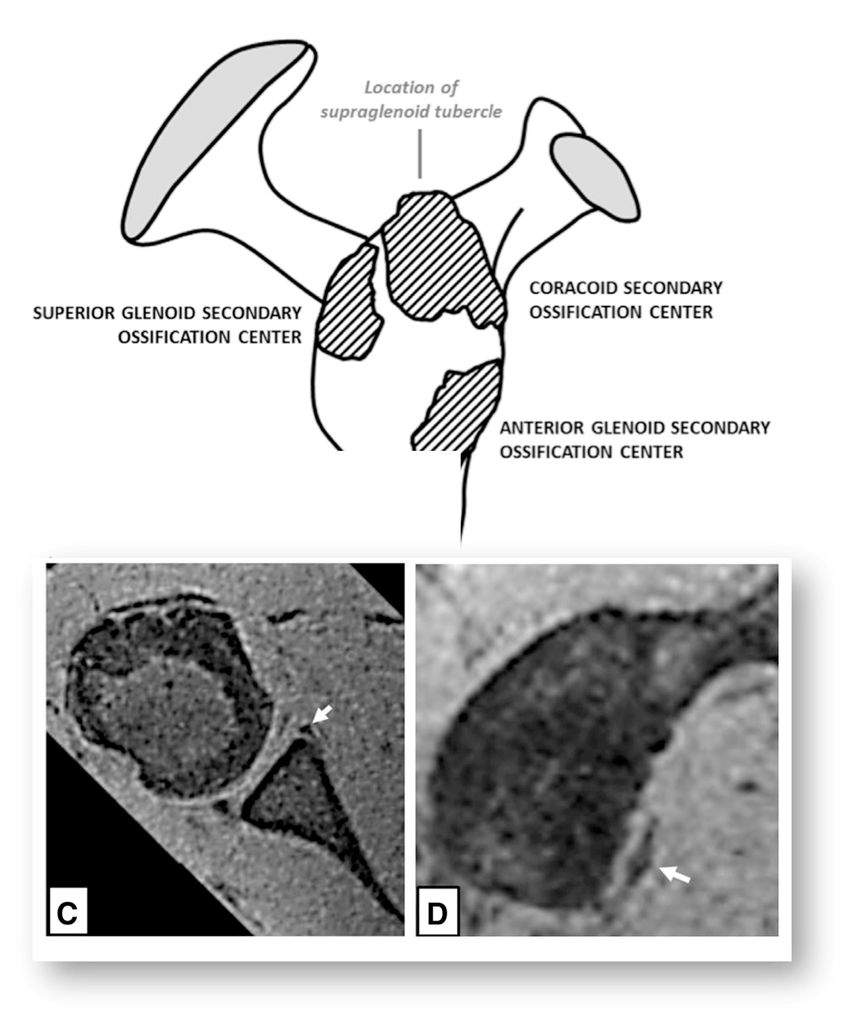
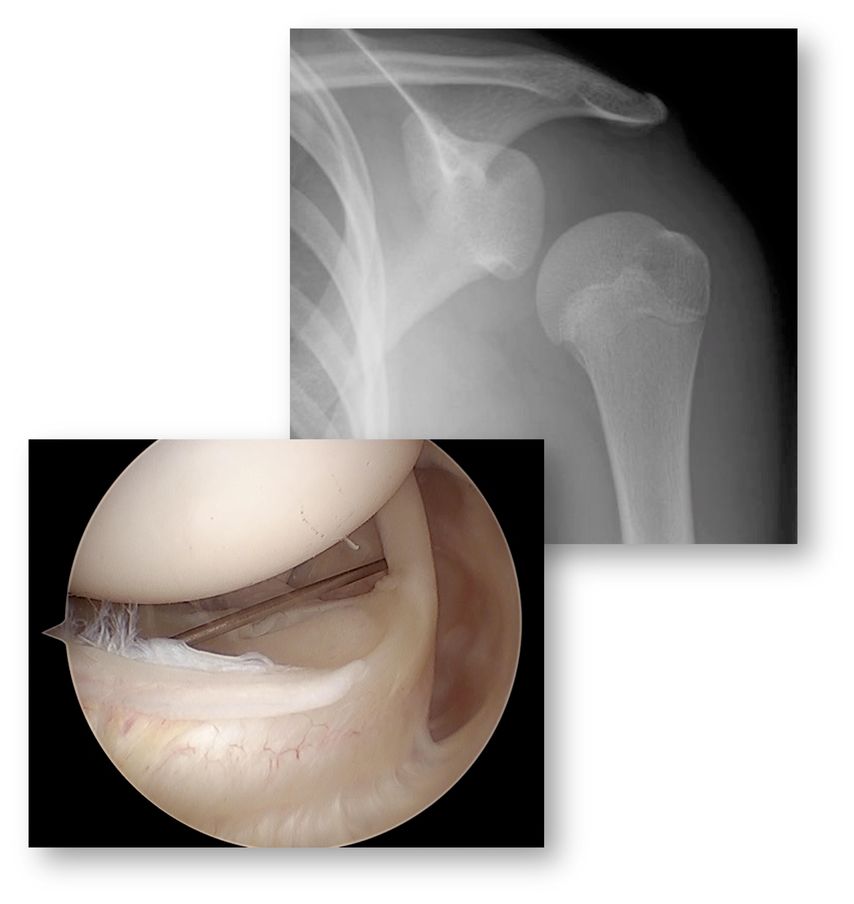
Das Hauptproblem ist die Tatsache, dass Instabilität eine funktionelle Problematik und nicht automatisch mit strukturellen Veränderungen assoziiert ist. Auf der anderen Seite können auch strukturelle Veränderungen auftreten, ohne dass eine Instabilität entsteht oder entstanden ist. So kann zum Beispiel die überweite Kapsel als kausale Pathologie für die multidirektionale Schulterinstabilität (MDI) am nativen MRI nicht beurteilt werden (Gefahr falsch negativ). Auf der anderen Seite können zum Beispiel die Wachstumskerne am anteroinferioren Glenoid, die regelmässig bis spät in die zweite Dekade nicht fusionieren, als ossäre Bankert-Läsion fehlgedeutet werden (Gefahr falsch positiv) (Abb. 1).
Abb. 1: Der anteroinferiore Knochenkern des Glenoids fusioniert erst in der 2. Dekade und kann mit einer Bankart-Läsion verwechselt werden. Nach Sidhartan et al., Arthroscopy 2020
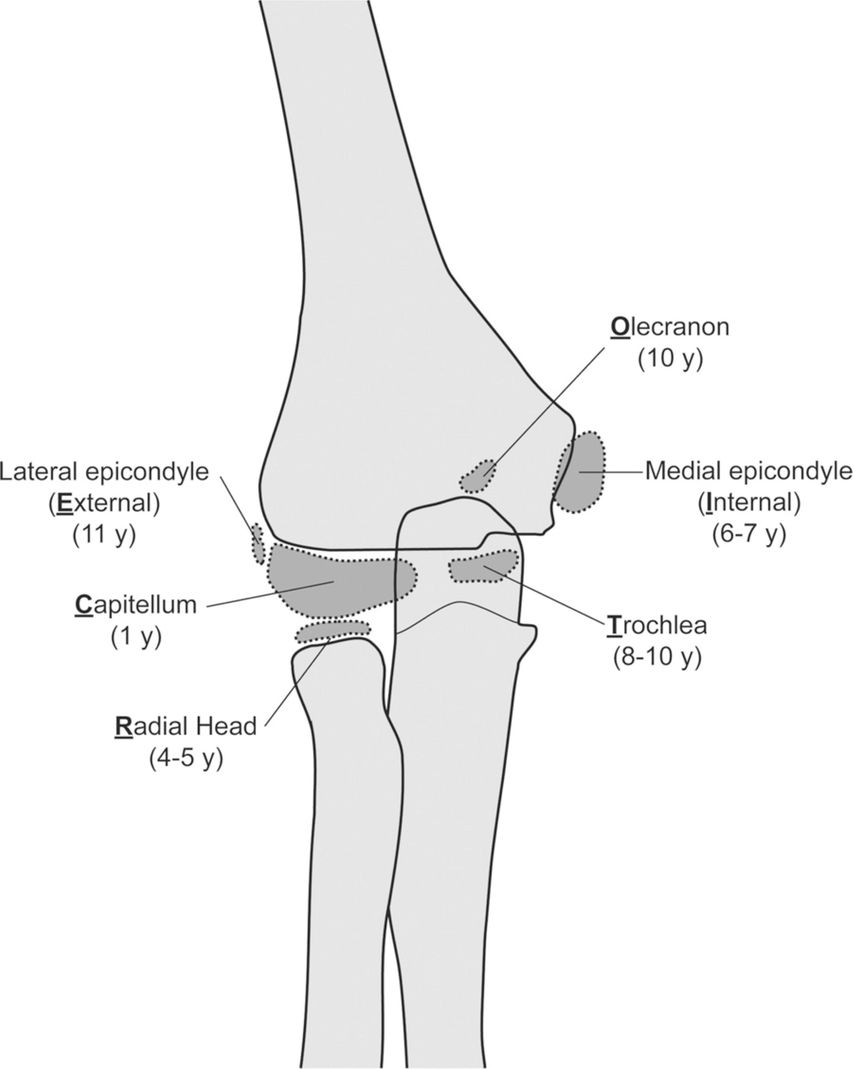
Der Ellbogen des Jugendlichen stellt weiterhin spezifische Herausforderungen im klinischen Alltag dar. Die Interpretation des einfachen Röntgens wird durch die multiplen Knochenkerne erschwert. Zum Glück treten diese in verhältnismässig geordneter Reihenfolge jährlich entsprechend dem Merkwort CRITOE (Capitellum – Radiuskopf – innerer (medialer) Epicondylus – Trochlea – Olekranon – externer [lateraler] Epicondylus) entsprechend den ungeraden Zahlen 1–11 auf. (Abb. 2). Sie verschmelzen mit dem Humerus zwischen dem 12. und 16. Lebensjahr, wobei Capitellum, Trochlea und lateraler Epicondylus gleichzeitig fusionieren, gefolgt von Radius, Olekranon und zuletzt medialer Epicondylus. Das heisst, wenn der Knochenkern des Olekranon sichtbar ist, der mediale Epicondylus aber nicht, dann handelt es sich mit hoher Wahrscheinlichkeit um eine dislozierte Fraktur und der oder die Patient:in hat ein (Knochen-)Alter von ungefähr 9 Jahren. Sieht man eine Aufhellung am medialen Epicondylus, aber die Wachstumsfuge des lateralen Epicondylus ist auch zu sehen, so liegt mit hoher Wahrscheinlichkeit keine Fraktur vor.
Ähnliche Probleme stellen sich auch beim MRT. In einer eigenen Studie mit 65 Ellogen-MRTs von adoleszenten Patient:innen konnten wir einige davon beschreiben. 10% der Untersuchungen konnten aufgrund von Artefakten nicht ausgewertet werden. Seitenbänder sind auch in der Normalsituation oft dünn und von unregelmässigem Signal. Pseudodefekte am Capitellum, welche bei bis zu 80% der Erwachsen Knorpeldefekte vortäuschen, sind bei Kindern und Jugendlichen jedoch selten (11% und 40%). Plicae grösser als 3,5mm sind signifikant häufig mit Symptomen assoziiert.
Systemische Erkrankungen
Schulter- und Ellbogeninstabilität sind häufiger als erwartet mit Kollagenopathien wie dem Ehlers-Danlos-Syndrom (EDS) und anderen systemischen Erkrankungen assoziiert. Beim EDS kann die Instabilität zu häufigen Luxationen, Schmerzen und Bewegungseinschränkungen führen. Red Flags, die auf eine Kollagenopathie hinweisen, umfassen neben der Gelenkinstabilität auch Hautüberdehnbarkeit, vermehrte Narbenbildung und eine Familienanamnese mit ähnlichen Symptomen. Auch eine Fehlsichtigkeit von über 3 Dioptrien kann ein Alarmzeichen für eine Kollagenopathie sein. Eine umfassende klinische Bewertung ist entscheidend, um die richtige Diagnose zu stellen und eine adäquate Therapie einzuleiten, da die Behandlung von systemischen Kollagenopathien eine spezialisierte, multidisziplinäre Herangehensweise erfordert. Im Zweifelsfall gilt: «If you can’t connect the issues, think connective tissues!»
Wichtige Diagnosen
Einige wichtige Diagnosen sollen in Kürze vorgestellt werden. Einzelne Diagnosen sollten dabei nicht niedriger eingeordnet oder unterschätzt sein.
Skapulothorakale Instabilität/„scapula winging“
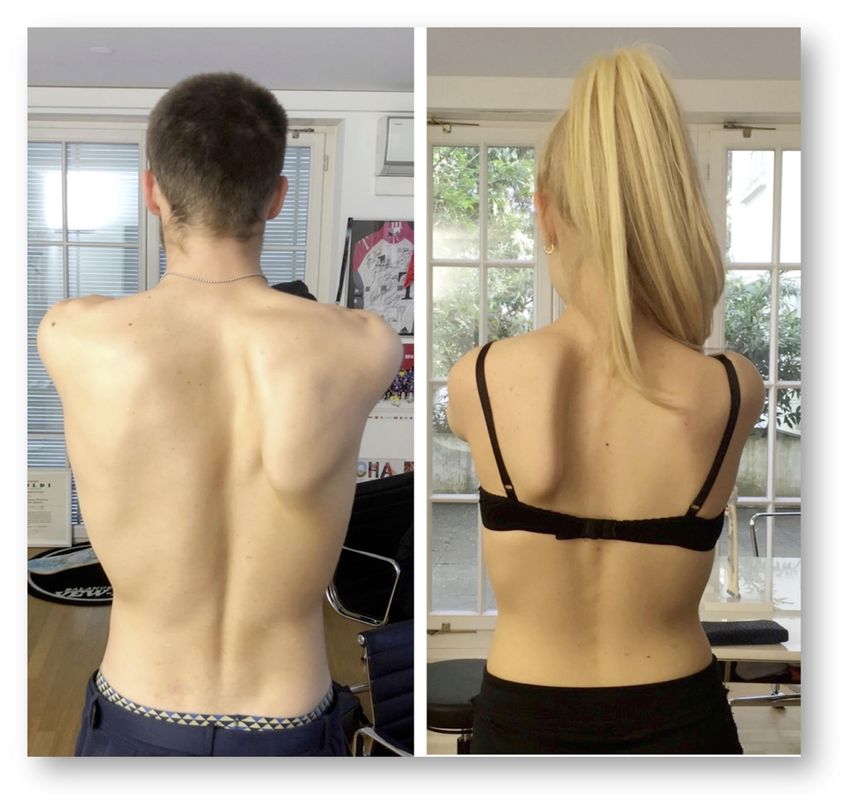
Die skapulothorakale Instabilität oder „scapula winging“ ist eine häufig übersehene Problematik. Es unterscheiden sich zwei Formen: Das mediale „winging“ entsteht durch Ausfall des M. serratus anterior, respektive des innervierenden N. thoracicus longus (C5/6/7) (Abb. 3). Das seltenere laterale „winging“ durch Ausfall des M. trapezius, respektive des XI. Hirnnerven (N. accesorius). Des Erstauftreten ist nicht immer traumatisch/kompressiv, sondern auch unter recht starken Schmerzen nach Bagatellinfekt oder als Neuritis. Die Diagnose erfolgt durch Inspektion (mit oder ohne Schulterflexion), die Behandlung ist konservativ und oft langwierig.
Abb. 3: Das mediale «winging» entsteht durch Ausfall des M. serratus anterior, respektive des innervierenden N. thoracicus longus (C5/6/7)
Glenohumerale Instabilität – Kapsel
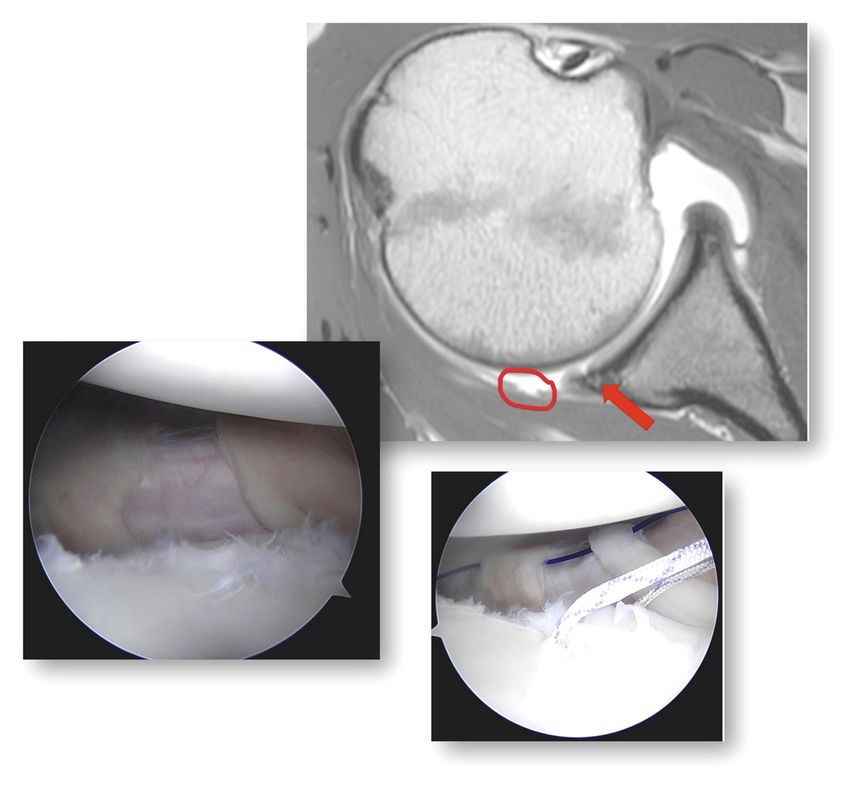
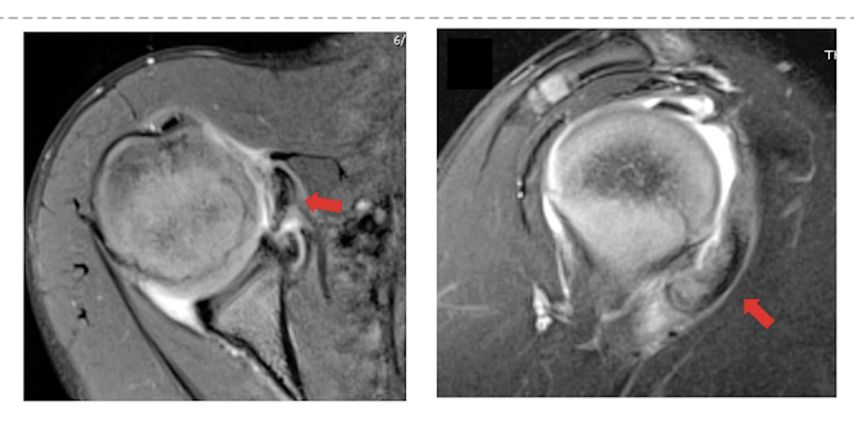
Gerade im Wachstumsalter ist die Schultergelenkskapsel die primär vulnerable Struktur in der Schulterstabilität. In vielen Fällen ist dies ein angeborenes Problem, bis 14 Jahre ist aber auch die Kapselruptur die pathognomische Verletzung der Schulterluxation. Die Problematik wird oft übersehen, da die Kapsel am MRI kaum abgrenzbar ist (Abb. 4). Glücklicherweise kann die Gelenkkapsel sehr stabil und schnell vernarben, sollte es aber zu anhaltenden Instabilitäten und damit zur Operationsindikation kommen, so sollte die Kapselverletzung entsprechend behandelt werden.
Abb. 4: Der rote Kreis zeigt die Ruptur der Kapsel parallel zum Labrum. In der Arthroskopie bestätigt sich die Diagnose und wird zusammen mit dem Labrum repariert
Chronische Kapseldysfunktion im Sinne von Kapselüberweite ist das pathologische Kriterium für die multidirektionale Instabilität (MDI). Obwohl es keine klaren und allgemein akzeptierten Kriterien gibt, kann ein überweites Intervall als auch ein Ausstülpen des Intervalls im Arthro-MRI als Zeichen dafür gesehen werden. Der Beighton’s Score kann zur Abgrenzung einer generalisierten Hyperlaxizität herangezogen werden. Bei mehreren oder atypischen Kombinationen von Beschwerden (Hautfragilität, hohe Kurzsichtigkeit, Hämatomneigung, multiple Allergien, kardiovaskuläre Probleme, entzündliche Probleme) kann eine rheumatologische Abklärung auf eine Kollagenopathie erfolgen (Abb. 5).
Abb. 5: Das Röntgen zeigt die enorme Schulterinstabilität, in der Arthroskopie zeigt der «Skybox View» die Kapselweite
Glenohumerale Instabilität – Labrum
Das Glenoid ossifiziert erst im Alter von 11–12 bzw. 11–17 Jahren (Mädchen/Jungen︎), es besteht daher die Gefahr eines falsch positiven MRI. Labrumläsionen sind trotzdem nicht ausgeschlossen, es zeigt sich im Kindesalter aber eine höhere Inzidenz von begleitenden Kapselverletzungen als bei Erwachsenen. Bei der Behandlung ist es dementsprechend wichtig, beide Probleme gleichermassen zu suchen, ein-/auszuschliessen und zu adressieren.
Glenohumerale Instabilität – Manschette
Auch im Kindesalter kann es Rupturen der Rotatorenmanschette geben, oft sind dies aber osteochondrale Übergangsfrakturen beziehungsweise Avulsionen. Je höher der knorpelige Anteil, desto eher wird das Problem auf dem nativen Röntgen übersehen und erst im MRI sichtbar. Daher macht ein solches bei anhaltenden Beschwerden und Dysfunktion (>3 Wochen) nach einem Sturz auch Sinn. Bei der positiven Diagnose ist eine Manschettennaht indiziert, diese muss aber unter Beachtung der Wachstumsfuge und des typischerweise sehr weichen Knochens im Humeruskopf des Kindes durchgeführt werden (Abb. 6).
Abb. 6: Avulsion des Subscapularis inklusive des cartilaginären Tuberculum minus (rote Pfeile)
Glenohumerale Instabilität – neurogen
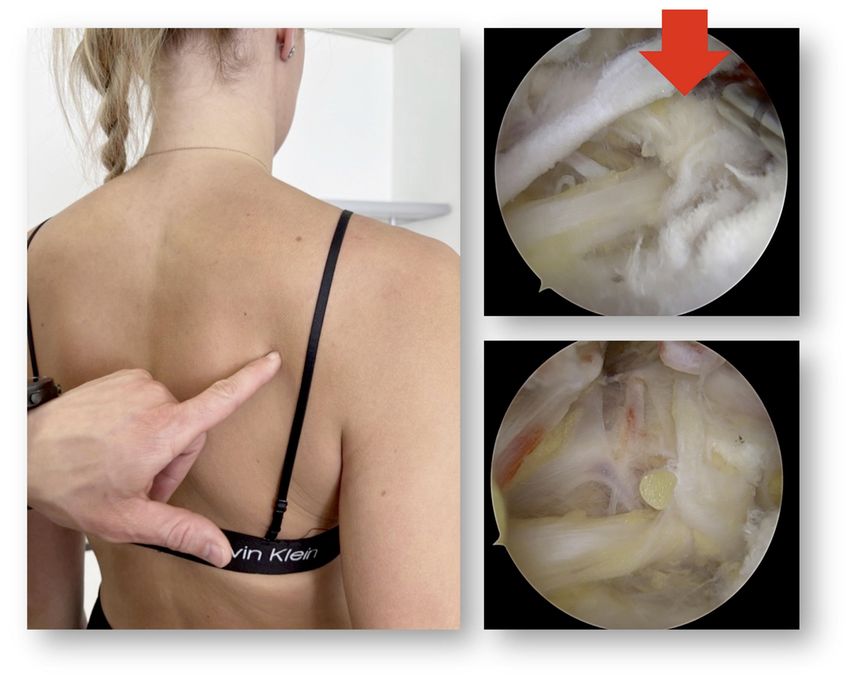
Neurogene Ursachen für eine Schultergelenksinstabilität sollten stets in die Differenzialdiagnostik der anhaltenden Beschwerden mit aufgenommen werden. Gerade in der Betreuung von jugendlichen Athleten, besonders in Überkopfsportarten wie Volleyball, ist zum Beispiel die Dysfunktion des N. suprascapularis eine wichtige Diagnose. Hier handelt es sich meist um eine Traktionsproblematik und nicht eine Kompression durch eine Zyste. Die Diagnostik ist geprägt durch unspezifische Beschwerden im Sinne von dumpfen Schmerzen und Aussenrotationsschwäche beziehungsweise der Infraspinatusatrophie. Die Zentrierung des Humeruskopfes in der Schulterrotation (rückwärts Armkreisen/Zirkumduktionstest) ist ebenso erschwert. Bei anhaltenden Beschwerden kann die arthroskopische Dekompression des Nerven empfohlen werden, die Nervenregeneration kann aber bis zu 6–8 Monate dauern (Abb. 7).
Abb. 7: Die Kompression des N. suprascapularis zeigt eine Atrophie des Infraspinatus, das Ligament über dem Nerv (roter Pfeil) wird zur Dekompression durchtrennt
Glenohumerale Instabilität – Dysplasie
Im Kindes- und Wachstumsalter und besonders in Verbindung mit Syndromen ist die Dysplasie des Glenoids nicht ungewöhnlich beziehungsweise erfolgt hier die erste Diagnose. Da dies zum Teil sehr komplexe Fälle sind, ist das Weiterbehandeln an einer spezialisierten Einrichtung nicht verkehrt. Oft braucht es hier individualisierte Lösungen, die die Erwartungshaltung und den Bedarf der Patient:innen widerspiegeln. Trotzdem sollte die Diagnose nicht übersehen werden, indem bei anhaltender Instabilität auch an Gründe ausserhalb des Weichteilmantels gedacht wird.
Ellbogeninstabilität – posterolateral
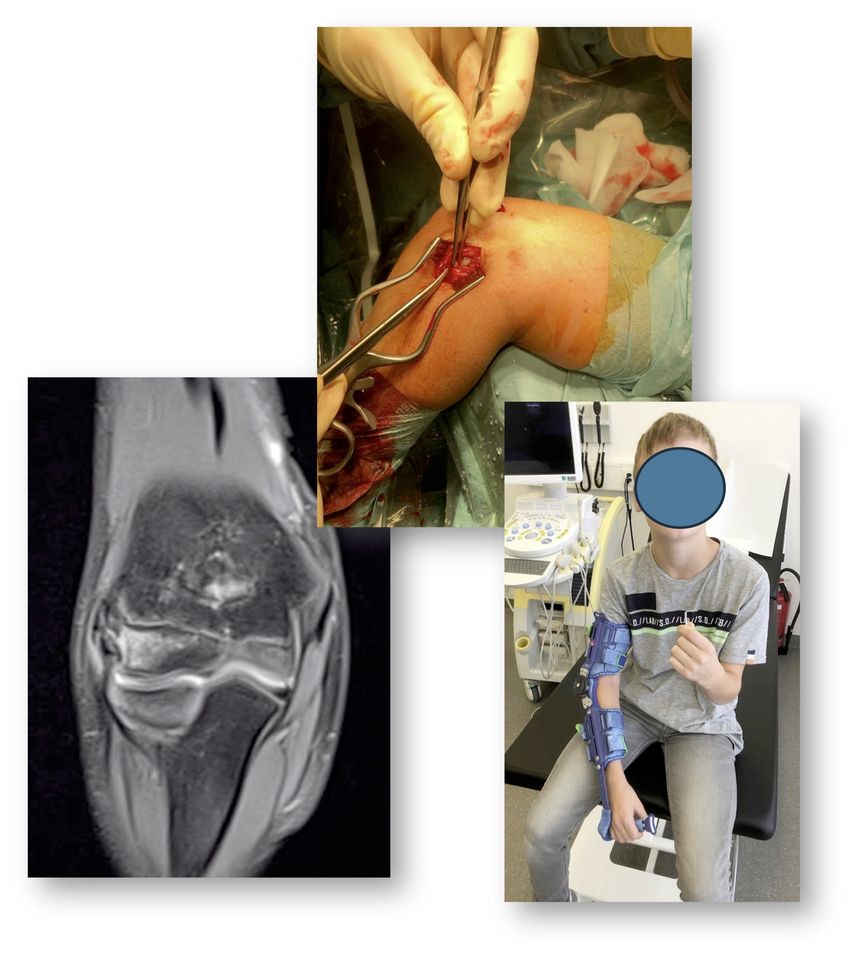
Die posterolaterale Rotationsinstabilität (PLRI) des Ellenbogens entsteht durch eine Schädigung oder Dysfunktion des lateralen ulnaren kollateralen Ligaments (LUCL), auch als radiales ulnohumerales Ligament (RUHL) bekannt. Hinter beiden Namen verbirgt sich ein System aus Verdickungen der Gelenkkapsel des lateralen und posterolateralen Ellbogens, die sowohl gegen die Aufklappbarkeit als auch die Rotation stabilisieren. Symptomatisch verursacht die PLRI einen sogenannten lateralen Ellbogenschmerz, der leider sehr häufig mit einem Tennisarm verwechselt wird. Im Kindesalter gibt es sowohl traumatische als auch sekundäre Ursachen für eine PLRI. Bei Ersterem sind Kadi-Läsions-Frakturendes Epicondylus und Radiuskopfluxation als mögliche Ursachen nicht zu vergessen (Abb. 8)!
Abb. 8: Avulsionsfraktur des Aussenbandapparats mitsamt Epicondylus beim jungen Patienten
Posttraumatisch/sekundär entsteht die PLRI zum Beispiel als sekundäre Folge einer varisch verheilten distalen Humerusfraktur, die durch Umlenkung der Muskelkraft des Trizeps das Band zunehmend ausleiert – ähnlich dem Mechanismus beim Hallux valgus (Abb.9). Da es keine synergistisch verlaufende Muskulatur gibt, ist bei der klinisch relevanten PLRI die chirurgische Behandlung indiziert. Vor Wachstumsabschluss sollte dabei auf den posterolateralen Zugang verzichtet werden, um die rekurrente Gefässversorgung des distalen Humerus nicht zu gefährden.
Ellbogeninstabilität – medial
Für die mediale Instabilität des Ellbogens bei Kindern und die Jugendlichen ist primär die Überlastung verantwortlich. Der sogenannte Little League Elbow entsteht durch eine Überlastung der Wachstumsfuge des Epicondylus medialis und ist an sich sehr gut konservativ behandelbar. Bei zu später Diagnose oder bei Problemen mit der Compliance (im Kindesalter sicherlich kein Vorwurf an Eltern oder behandelnde Mediziner) kann es hier zu einem chirurgisch relevanten Schaden kommen.
Nebst chronischer Überlastung gibt es auch traumatische Schäden an der medialen Ellbogenstabilität. Die Fraktur des Epicondylus medialis ist hier ganz besonders zu nennen, da diese auch eine Gefahr birgt, in das Gelenk einzuschlagen.
Wichtig in der Behandlung der medialen Ellbogenüberlastung, besonders bei Werfern und im Überkopfsport, ist der Ausschluss eines glenohumeralen Innenrotationsdefizits (GIRD) bzw. die Behandlung durch den «Schläferstretch».
Ellbogeninstabilität – Nursemaid
Der «Nursemaid’s elbow» oder die Pronation Doloreuse ist eine Luxation des Radiusköpfchens, die, wie der Name sagt, durch einen Axialzug in Pronation entsteht. Typischerweise sind die Patienten jünger als fünf Jahre alt. Die erste Präsentation ist ein Kind mit Schmerzen, das den Ellbogen nicht bewegen möchte, und die klinische Diagnose ist hier meistens ausschlaggebend. Weitere Bildgebung ist typischerweise nicht notwendig. Die Reposition kann entweder in (Hyper-)Supination oder Hyperpronation erfolgen, nach Bedarf auch mit direktem Druck auf den Radiuskopf. Es ist nicht selten, dass mehrere Anläufe notwendig sind bis zur erfolgreichen Reposition. Diese wird im sogenannten «Popsicle Test» bestätigt, bei dem das Kind mit dem betroffenen Arm in normaler Funktion nach einem angebotenen Lutscher oder Eis greift.
Ellbogeninstabilität – iatrogen
Zuletzt bleibt leider die iatrogene Ellbogeninstabilität. Es gibt immer noch Tendenzen, komplexe Radiuskopffrakturen mit einer Radiuskopfresektion zu behandeln. Ebenso wird gelegentlich die Monteggia-Läsion oder werden «Monteggia-like lesions» mit einer Radiusresektion anstatt einer Ulna-Verlängerungs-Osteomie behandelt. Sämtliche Behandlungen, die den Radiuskopf opfern, ziehen eine axiale und posterolaterale Instabilität nach sich. Gerade wenn dies im Jugendalter geschieht, kann die nachhaltige Behandlung zur Herausforderung werden. Radiuskopfprothesen sind hier aufgrund von Auslagerung und Lebensdauer zumeist nicht indiziert, aber Interpositionsarthroplastiken können ein gutes klinisches Ergebnis produzieren und Knochensubstanz für zukünftige Behandlungen erhalten (Abb.10).
Abb. 9: In der varisch verheilten distalen Humerusfraktur, der sog. gunstock deformity, kommt es zu einer Verschiebung des Kraftvektors des Trizeps mit einem neuen Drehmoment, das die (postero)lateralen Strukturen des Ellbogens belastet. Nach: O‘Driscol SW; JSES Int. doi: 10.1016/j.jseint.2023.03.017
Literatur:
beim Verfasser
Das könnte Sie auch interessieren:
Schenkelhalsfrakturen bei Menschen mit Demenz
Patienten mit Hüftfraktur sollten zeitnah operiert werden, wenn es die Indikation zulässt – auch im Falle einer Demenz. Denn ein konservatives Vorgehen geht vor allem bei Kopf-Hals- ...
«Auch Patienten mit Demenz profitieren von einer chirurgischen Stabilisierung»
Patienten mit Hüftfraktur und einer leichten, mittelschweren oder schweren Demenz haben ein geringeres Risiko zu sterben, wenn sie operiert werden – vor allem wenn es sich um Kopf-Hals- ...
Management periprothetischer Frakturen am Kniegelenk
Mit steigenden Versorgungszahlen der Knieendoprothetik und dem höheren Lebensalter entsprechend der Alterspyramide nimmt auch die Zahl der periprothetischen Frakturen zu und stellt die ...