Lentigo maligna – ist die Exzision immer die beste Wahl für die Patienten?
Autor:
Dr. med. Heini Grob
Facharzt FMH für Haut- und Geschlechtskrankheiten
Facharzt FMH für Allgemeine Innere Medizin
Hausarzt
Praxis Reinacherhof, Reinach
E-Mail: grob@praxisreinacherhof.ch
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Die Lentigo maligna ist die häufigste Form des Melanoma in situ. Noch immer gilt in der Lehre die chirurgische Exzision der Lentigo maligna als Therapie der Wahl. Erfahrungen aus dem dermatologischen Praxisalltag zeigen, dass den Patienten verschiedene Therapieoptionen angeboten werden sollten, abhängig von deren Alter, Komorbiditäten und Präferenzen sowie von Grösse und Lokalisation der Lentigo maligna.
Keypoints
-
Die Lentigo maligna kann sich in ein Lentigo-maligna-Melanom entwickeln.
-
Diese Entwicklung kann Jahrzehnte dauern.
-
Der Therapieentscheid muss der Biologie der Lentigo maligna ebenso Rechnung tragen wie den Präferenzen, dem Alter und den Komorbiditäten des Patienten sowie auch der Grösse und Lokalisation der Lentigo maligna.
-
Wachsames Warten, Imiquimod-5%-Creme im Off-Label-Gebrauch und die Röntgentherapie können gute Alternativen sein zur chirurgischen Exzision.
-
Die regelmässige ärztliche Nachkontrolle ist wichtig, unabhängig von der Therapie und über Jahre.
Die Lentigo maligna findet sich typischerweise auf der aktinisch geschädigten Haut von älteren Patienten, meist lokalisiert auf der Kopfhaut und am Nacken, als bräunlich-schwärzlich pigmentierte, gelegentlich etwas bizarr konfigurierte Macula, manchmal nicht so einfach von einer Lentigo benigna oder einer flachen pigmentierten seborrhoischen Keratose abzugrenzen. Die dermatoskopische Untersuchung ist angezeigt und erlaubt, die Indikation zur Biopsie zu stellen. Die Dermatoskopie zeigt auch, wo aus den manchmal doch grossen Flecken die Biopsie/die Biopsien entnommen werden sollte(n). Die Diagnose einer Lentigo maligna wird histologisch gestellt. Konsens ist, dass die Lentigo maligna ein Melanoma in situ darstellt. Die Lentigo maligna gilt als eine Unterform des Melanoma in situ mit dem histologischen Nachweis von atypischen Melanozyten in den basalen Schichten der Epidermis und Zeichen der aktinischen Schädigung mit solarer Elastose.1
Begrifflichkeit sorgt für Verwirrung
Im Sachwortverzeichnis von «Braun-Falco’s Dermatologie-Lehrbuch» (7. Auflage, Springer Verlag) fehlt ein Hinweis auf die Lentigo maligna.2 Erstaunlich, wenn man bedenkt, dass die Lentigo maligna die häufigste Erscheinungsform des Melanoma in situ ist, mit der der Dermatologe im Praxisalltag konfrontiert ist. Unter dem Sachwort Lentigo-maligna-Melanom findet man dann im über 2000 Seiten umfassenden Lehrbuch doch noch einige Ausführungen zur Lentigo maligna. Das mag auch damit zusammenhängen, dass in der Literatur und auch in histologischen Befundberichten oft nicht einfach mehr die Bezeichnung «Lentio maligna» verwendet wird, sondern neu die Bezeichnung «Lentigo-maligna-Melanom in situ» oder «in situ Lentigo-maligna-Melanom».3
Schon bezüglich der Dignität der Lentigo maligna findet man in der Literatur unterschiedliche Angaben. Die Zusatzbezeichnung «maligna» mag hier etwas irreführend und präjudizierend wirken, ebenso wie die Klassifikation als Melanoma in situ und das therapeutische Handeln mitbeeinflussen. Die früheren, heute nicht mehr gebräuchlichen dermatologischen Bezeichnungen «Hutchinson melanotic freckle», «Melanosis circumscripta praeblastomatosa Dubreuilh», «melanotische Präkanzerose» haben die Biologie der Lentigo maligna sprachlich vielleicht besser erfasst, ohne dass diese Begriffe wieder eingeführt werden sollten. Aber der veränderte Sprachgebrauch ändert nichts an der Biologie der Lentigo maligna. Der Sprachgebrauch sollte in der Fachliteratur einheitlich sein.
Prognose
Patienten mit Melanoma in situ haben eine normale Lebenserwartung.1 Die Lentigo maligna wird in einer aktuellen Publikation als gutartig beschrieben, mit dem Hinweis auf das Risiko, dass sich die Lentigo maligna in ein Lentigo-maligna-Melanom entwickeln kann.4
Es ist Konsens, dass sich aus der Lentigo maligna ein Lentigo-maligna-Melanom entwickeln kann. Die Abschätzung des Risikos hierfür beruhte bisher in der Literatur der letzten 33 Jahre auf einer Arbeit aus dem Jahre 1987.5 Eine neuere Arbeit aus Australien aus dem Jahr 2020 schätzt das Risiko für die Progression von der Lentigo maligna zu einem Lentigo-maligna-Melanom auf 3,5% pro Jahr, was einer durchschnittlichen Bestandesdauer der Lentigo maligna bis zum invasiven Wachstum von 28 Jahren entspricht.6
Therapie
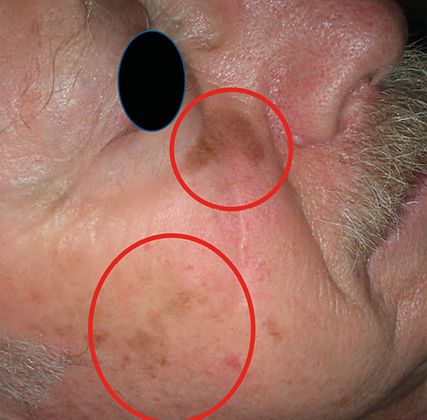
Abb. 1: 76-jähriger Patient mit Narbe an der rechten Wange bei Status nach histologischer In-toto-Exzision eines Lentigo-maligna-Melanoms (Breslow 0,4mm) vor neun Jahren. Entwicklung von dermatoskopisch atypischen lentiginösen Pigmentierungen medial und lateral der Narbe. Beide Stellen bioptisch verifiziert einer Lentigo maligna entsprechend (Bild: Heini Grob)
Bei der Therapieempfehlung muss der Biologie der Lentigo maligna Rechnung getragen werden und nicht der sprachlichen Bezeichnung. Die meist jahrelange Evolution von der Lentigo maligna zum Lentigo-maligna-Melanom lassen dem Arzt genügend Zeit, um mit dem Patienten die der Gesamtsituation angepasste und beste Therapieoption zu besprechen. Diese ist abhängig vom Alter des Patienten, von Komorbiditäten und von den Präferenzen des informierten Patienten sowie von der Lokalisation und der Grösse der Lentigo maligna. Die Notwendigkeit zur regelmässigen Nachkontrolle und sequenziellen Dermatoskopie ist in jedem Fall gegeben. Die regelmässige Nachkontrolle muss sich, der Biologie der Lentigo maligna entsprechend, über Jahre erstrecken. Die Abbildung 1 zeigt einen 76-jährigen Patienten, der 9 Jahre nach der konventionell-chirurgischen In-toto-Exzision eines Lentigo-maligna-Melanoms (Breslow 0,4mm) medial und lateral der Narbe an der rechten Wange dermatoskopisch atypisch imponierende lentiginöse Pigmentierungen entwickelte. Es wurden zwei Biopsien aus den pigmentierten Flecken medial und lateral der Narbe entnommen und histologisch als Lentigo maligna klassifiziert.
Chirurgie
In Literatur und Lehre gilt die chirurgische Exzision der bioptisch gesicherten Lentigo maligna als Therapie der Wahl. Verschiedene gute Argumente sprechen für die chirurgische Exzision: die zunehmende Verbreitung der mikrografisch kontrollierten Chirurgie mit der grössten Rezidiv-freien Erfolgsrate,7 die Möglichkeit der histologischen Aufarbeitung des Exzisats, womit invasive Anteile erfasst werden und eine Schnittrandkontrolle erfolgen kann. Da die Lentigo maligna makroskopisch meist nicht scharf begrenzt ist und sich bei der histologischen Schnittrandkontrolle oft deutlich über den klinisch vom Auge sichtbaren Rand ausdehnt, werden in der Literatur unterschiedlich weite Sicherheitsabstände bei der Exzision der Lentigo maligna diskutiert. Gemäss der deutschen S3-Leitlinie zum Melanom fehlt hierfür bei den In-situ-Melanomen aber eine Evidenz für eine klare Empfehlung zum Sicherheitsabstand und es wird die komplette Exzision mit histopathologischer Kontrolle als konsensbasierte Empfehlung abgegeben ohne Angabe eines Sicherheitsabstandes.8
Nicht alle Patienten wollen eine chirurgische Exzision der Lentigo maligna oder sind aufgrund der Komorbiditäten oder des Alters oder der Grösse und der Lokalisation der Lentigo maligna nicht für einen chirurgischen Eingriff geeignet. Diesen Patienten sollen andere Therapieoptionen angeboten werden.
Wachsames Warten
Gerade für ältere Patienten, für Patienten die gar keine Interventionen wünschen oder bei denen die Behandlung von Komorbiditäten im Vordergrund steht, ist die wachsame Verlaufsbeobachtung eine Option, die vom Arzt auch aktiv angeboten werden darf – in Kenntnis der Biologie der Lentigo maligna. Bei einer ausgewählten informierten Patientengruppe im fortgeschrittenen Alter ist nicht die Chirurgie oder eine andere Therapie die Therapie der ersten Wahl, sondern die ärztliche Verlaufsbeobachtung, begleitet nach Möglichkeiten von der sequenziellen Dermatoskopie und falls nötig der wiederholten Biopsie, um den Übergang der Lentigo maligna in ein Lentigo-maligna-Melanom nicht zu verpassen.9
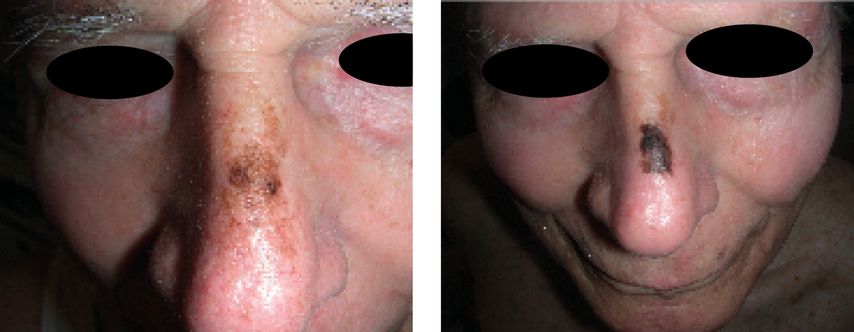
Die Bilder der Abbildung 2 dokumentieren den Ausgangsbefund eines 83-jährigen Patienten, der eine bioptisch verifizierte Lentigo maligna am Nasenrücken aufweist und den Verlauf über 4 Jahre bis kurz vor seinem Tod. Er hat sich nach Aufklärung über die Dignität der Lentigo maligna gegen eine Therapie und für eine Verlaufsbeobachtung entschieden. Er ist nicht an einer Melanomerkrankung gestorben.
Abb. 2: Bioptisch gesicherte Lentigo maligna bei einem 83-jährigen Patienten unter beobachtendem Abwarten bei informierter Zustimmung über 4 Jahre. Der Patient ist 87-jährig aus anderen Gründen gestorben (Bilder: Heini Grob)
Off-Label-Therapie der Lentigo maligna mit Imiquimod-5%-Creme
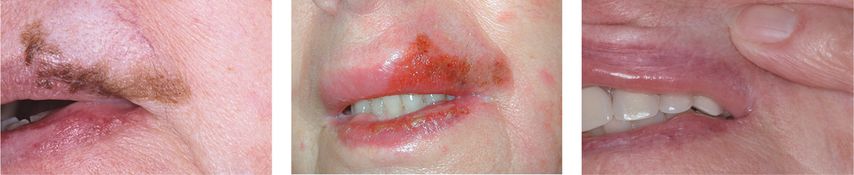
Dass die topische Behandlung einer Lentigo maligna mit Imiquiomd-5%-Creme erfolgreich sein kann, ist seit vielen Jahren bekannt.10 Da diese Anwendung von Imiquimod-5%-Creme im Off-Label-Bereich erfolgt, erfordert dies eine erhöhte Sorgfalt des Arztes und eine entsprechende Information des Patienten. Die Patienten müssen über die lokalen und möglichen systemischen Nebenwirkungen der topischen Anwendung von Imiquimod-5%-Creme informiert werden – den Dermatologen sind diese bekannt. Eine gute Compliance des Patienten ist wichtig. Es gibt in der Literatur kein allgemeingültiges Schema für die Anwendung von Imiquimod-5%-Creme bei der Lentigo maligna. Eine Übersichtsarbeit aus dem Jahr 2017 fasst die Daten zusammen und kommt zum Schluss, dass ein Schema von 6–7 Applikationen pro Woche mit insgesamt mindestens 60 Applikationen am erfolgversprechendsten ist.11 Es ist aus der Literatur bekannt, dass, wenn es nicht unmittelbar bei den ersten Anwendungen zu einer starken entzündlichen Reaktion kommt, die Erfolgsquote kleiner ist oder gemäss eigener Erfahrung bei fehlender entzündlicher Reaktion gar nicht gegeben ist. Die Anwendung der Imiquimod-5%- Creme muss mindestens einen Zentimeter über den makroskopisch sichtbaren Rand der Lentigo maligna hinaus erfolgen wegen der bekannten, oben erwähnten subklinischen Ausdehnung der Lentigo maligna. Eine praktische Empfehlung zur Anwendung von Imiquimod-5%-Creme ist in einer kürzlich erschienenen Publikation zusammengefasst.12 Es ist schwierig, die Heilungsraten der Lentigo maligna unter Imiquimod-5%-Creme aus der Literatur abzuschätzen. Diese dürften über 60% liegen.13 Auch hier gilt die erforderliche ärztliche Nachkontrolle über Jahre nach vermeintlich klinisch erfolgreicher Therapie. Die Option, eine Lentigo maligna «off-label» mit Imiquimod-5%-Creme zu behandeln, kann bei jedem Patienten in Erwägung gezogen werden. Das Fallbeispiel in Abbildung 3 zeigt eine 74-jährige Patientin mit einer histologisch verifizierten Lentigo maligna an der Oberlippe. Der Histopathologe empfahl in seinem Befundbericht die chirurgische Exzision. Es wurde eine Off-Label-Therapie mit Imiquimod-5%-Creme durchgeführt, damals im Jahr 2005 mit 3 Applikationen pro Woche. Nach 2 Wochen und insgesamt 6 Applikationen hat die Patientin die Therapie wegen starker entzündlicher Reaktion abgebrochen. Die rezidivfreie Nachbeobachtungszeit betrug 11 Jahre bis kurz vor dem Tod der Patientin, die aus anderen Gründen 85-jährig gestorben ist.
Abb. 3: Die Bildfolge zeigt von links nach rechts den Ausgangsbefund einer bioptisch verifizierten Lentigo maligna an der Oberlippe im Jahr 2005 bei einer damals 74-jährigen Patientin, die entzündliche Reaktion unter Imiquimod-5%-Creme, Anwendung 3x pro Woche, und beim Abbruch der Therapie nach 6 Applikationen wegen starker entzündlicher Reaktion und dann den Verlauf nach 11 Jahren ohne Rezidiv bei der nun 85-jährigen Patientin im Jahr 2016 (Bilder: Heini Grob)
«Off-label» neoadjuvante topische Imiquimod-5%-Creme vor chirurgischem Eingriff
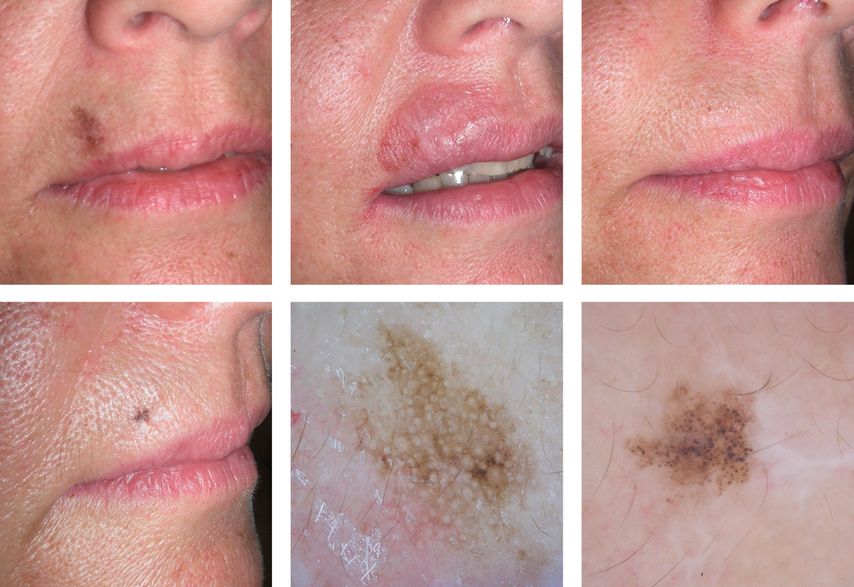
Das Fallbeispiel in Abbildung 4 zeigt eine bioptisch verifizierte Lentigo maligna an der Oberlippe bei einer 52-jährigen Patientin, die über 5 Wochen täglich mit Imiquimod-5%-Creme «off-label» behandelt wurde, und das klinisch-dermatoskopisch fassbare Rezidiv nach 5 Jahren, das dann in Lokalanästhesie aufgrund der nunmehr geringen Grösse durch eine einfache konventionelle chirurgische Exzision in toto in der Praxis entfernt werden konnte. Dieses neoadjuvante Setting von Imiquimod-5%- Creme, dessen Anwendung die Grösse des chirurgischen Eingriffs reduzieren kann, ist in der Literatur schon beschrieben.14 Dieser Fall zeigt auch, dass lange Beobachtungszeiten notwendig sind, um die Wertigkeit einer Therapie bei der Lentigo maligna abzuschätzen.
Abb. 4: Von links nach rechts: 52-jährige Patientin mit bioptisch verifizierter Lentigo maligna und entzündlicher Reaktion unter Imiquimod-5%-Creme, 1x täglich über 5 Wochen, klinische Abheilung nach 6 Monaten und klinisch-dermatoskopisch eindeutiges Rezidiv der Lentigo maligna nach 5 Jahren Verlaufsbeobachtung (Bilder: Heini Grob, Simone Schwarzenbach)
Radiotherapie
Die oberflächliche Röntgentherapie der Lentigo maligna mit Grenzstrahlen (12kV) oder Weichstrahlen (20kV) hat eine jahrzehntelange Tradition, gerade auch in der Schweiz. Stefan Lautenschlager, Leiter der Arbeitsgruppe Radiotherapie der Schweizerischen Gesellschaft für Dermatologie und Venerologie (SGDV), weist in einer rezenten Publikation auf die Vorteile dieser Therapiemodalität gerade bei intraepidermalen In-situ-Tumoren hin.15 Eine systematische Übersichtsarbeit aus dem Jahre 2020, mit Schweizer Dermatologen als Koautoren, kommt ebenfalls zum Schluss, dass die oberflächliche Röntgentherapie eine sichere und wirksame Methode in der Behandlung der Lentigo maligna darstellt.16 Auch die S3-Leitlinie zur Diagnostik, Therapie und Nachsorge des Melanoms äussert sich explizit zur Radiotherapie des Lentigo-maligna-Melanoms, das einer primären Radiotherapie zugeführt werden sollte, wenn aufgrund von Ausdehnung, Lage und/oder Alter des Patienten nicht geeignet für eine operative Therapie.8 Diesbezüglich besteht ein starker Experten-Konsens, aber ein niedriger Evidenzlevel, weil den Resultaten in der Literatur ganz heterogene Bestrahlungsprotokolle zugrunde liegen.16 Die Daten einer prospektiven australischen Studie, die die Resultate der Röntgentherapie mit der Applikation von Imiquimod-5%-Creme bei der Lentigo maligna vergleicht, liegen bis dato nicht vor (RADICAL NCT02394132). In der Schweiz haben sich zur Radiotherapie der Lentigo maligna die Grenzstrahlen durchgesetzt gemäss der Miescher-Technik mit einer kumulativen Dosis von 120Gy (10 Fraktionierungen à 12Gy).15,17 Die Röntgentherapie zeigt bei der Lentigo hohe Heilungsraten und ausgezeichnete kosmetische Resultate,18 wobei das Bestrahlungsfeld wegen der subklinischen Ausdehnung der Lentigo maligna hier auch mit einem Sicherheitsabstand von 1cm zum sichtbaren Rand der Lentigo maligna gewählt werden sollte. Die Therapie der Lentigo maligna mit Grenzstrahlen eignet sich vor allem bei grosser Lentigo maligna, bei einer Lentigo maligna lokalisiert an kosmetisch exponierten Lokalisationen an Nase, Ohr, in Augennähe (Abb. 5 und 6). Auch die Radiotherapie mit Grenzstrahlen führt zu einer akuten Radiodermatitis. Eine residuelle Restpigmentierung der ursprünglichen Lentigo maligna kann noch über Monate sichtbar sein (Abb. 7).
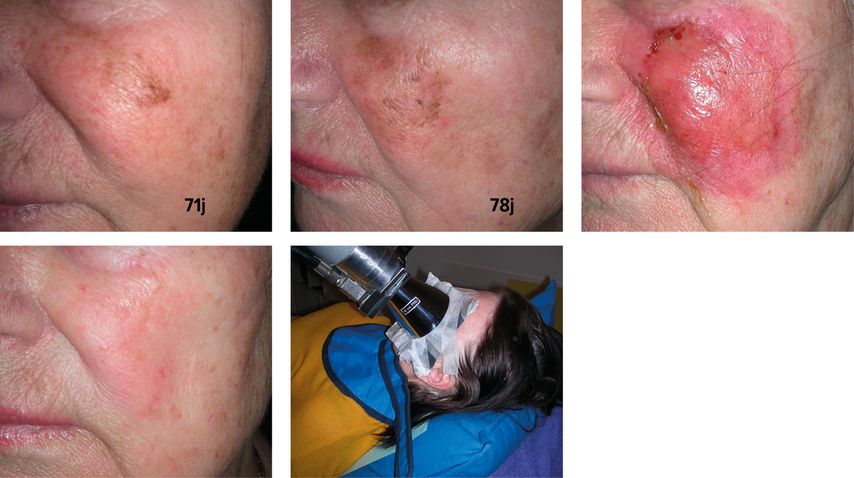
Abb. 5: Ausgangsbefund bei der damals 71-jährigen Patientin und Verlauf der Lentigo maligna über 7 Jahre (obere Bildreihe links und mittig). Die bioptisch verifizierte Lentigo maligna wurde aufgrund der Ausdehnung bei der nun 78-jährigen Patientin mit einer oberflächlichen Röntgentherapie behandelt. Das Bild in der oberen Bildreihe rechts zeigt die akute Radiodermatitis bei Abschluss der Röntgentherapie. Das Bild in der unteren Bildreihe links zeigt den Zustand nach Röntgentherapie mit klinischer Abheilung der Lentigo maligna (Bilder: Heini Grob)
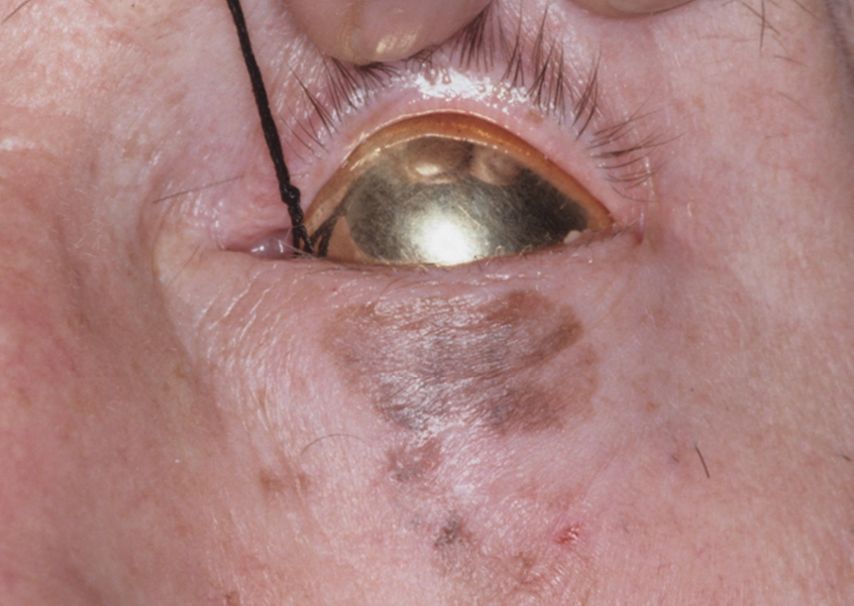
Abb. 6: Lentigo maligna am Unterlid. Einlage einer Goldschale aus protektiven Gründen vor der Röntgentherapie (Bild: Heini Grob)
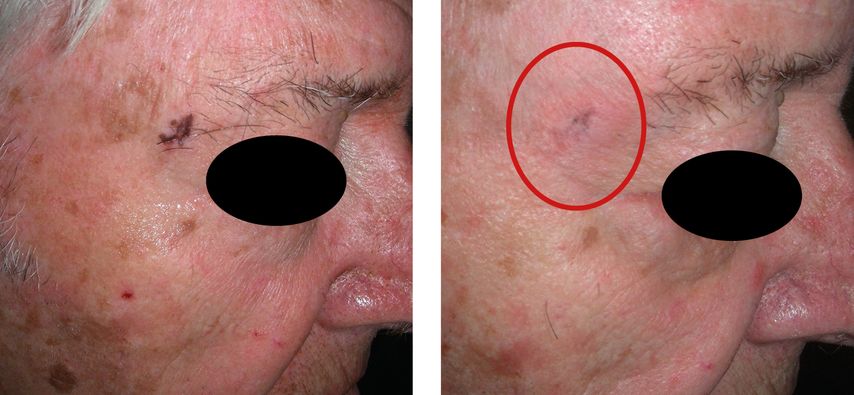
Abb. 7: 85-jähriger Patient mit bioptisch gesicherter Lentigo maligna. Das mittlere Bild zeigt eine residuelle Pigmentierung 2 Monate nach Abschluss der Röntgentherapie, die 10 Monate nach Abschluss der Röntgentherapie nicht mehr vorhanden ist (Bilder: Heini Grob)
Literatur:
1 Higgings HW et al.: J Am Acad Dermatol 2015; 73(2): 193-203 2 Plewig G et al.: Braun-Falco’s Dermatologie, Venerologie und Allergologie. 7. Auflage, Springer Verlag 2018; S1873 3 Elder DE et al.: Arch Pathol Lab Med 2020; 144(4): 500-22 4 Franke JD et al.: Clin Plast Surg 2021; 48(4): S669-75 5 Weinstock MA et al.: Br J Dermatol 1987; 116: 303-10 6 Menzies SW et al.: Melanoma Res 2020; 30(2): 193-97 7 Bittar PG et al.: J Am Acad Dermatol 2021; 85(3): 681-92 8 S3-Leitlinie Diagnostik,Therapie und Nachsorge des Melanoms. Version 3.3 – Juli 2020 AWMF online 9 Guitera P et al.: Australas J Dermatol 2019; 60(2): 118-25 10 Ahmed I et al.: Br J Dermatol 2000; 143: 843-5 11 Tio D et al.: J Eur Acad Dermatol Venereol 2017; 31(4): 614-24 12 Guitera P et al.: Australas J Dermatol 2021 13 Papanikolaou M et al.: Clin Exp Dermatol 2019; 44(6): 631-36 14 Donigan JM et al.: JAMA Dermatol 2018; 154(8): 885-89 15 Lautenschlager S: Derm Helv 2021; 33(2): 16-21 16 Hendrickx A et al.: Radiat Oncol 2020; 15: 174 17 Miescher G: Strahlentherapie 1960; 46: 25-35 18 Farshad A et al.: Brit J Dermatol 2002; 146: 1042-46
Das könnte Sie auch interessieren:
Gezielte Diagnostik, bessere Therapie: gründliche Anamnese als Grundlage
Was rät man Eltern von Neugeborenen, wie sie eine atopische Dermatitis (AD) bei ihrem Baby verhindern können? Wann macht eine komponentenbasierte Allergiediagnostik Sinn? Wie lassen sich ...
Biologika-Therapie: Pipeline und Klinik
Biologika bieten die Option, in die hinter der atopischen Dermatitis stehenden Immunprozesse gezielt einzugreifen. Dieser Weg wurde zuerst mit dem Anti-IL-4/IL-13-Antikörper Dupilumab ...
Die menschliche Haut in der modernen Kunst
Dr. Ralph Ubl, Professor für neuere Kunstgeschichte an der Universität Basel, stellte sich der schwierigen Herausforderung, einem Raum voller erwartungsvoller Dermatologen das Organ Haut ...