Diagnostik, Komplikationen & Therapie
Autor:
PD DDr. Nicolas Dominik Verheyen
Klinische Abteilung für Kardiologie
Universitätsklinik für Innere Medizin und Universitäres Herzzentrum
Medizinische Universität Graz
E-Mail: nicolas.verheyen@medunigraz.at
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Die sarkomerische hypertrophe Kardiomyopathie (HCM) betrifft bis zu 0,6% der Normalbevölkerung und ist deutlich unterdiagnostiziert. Bei HCM und Vorliegen von Belastungsdyspnoe oder Synkopen sollte bei Patient*innen mit HCM an eine Ausflusstraktobstruktion (LVOTO) gedacht werden. Deren Diagnose gelingt häufig nur mit Provokationsmanövern während der Echokardiografie. Neben etablierten therapeutischen Verfahren wie Alkoholseptumablation oder Myektomie könnte uns mit Mavacamten bald ein neuartiger Wirkstoff zur Behandlung der LVOTO zur Verfügung stehen.
Keypoints
-
Bei Verdacht auf HCM sollte eine Stammbaumerhebung durchgeführt werden.
-
Die Herz-MRT ist essenziell für die Diagnosesicherung und Prognosestellung.
-
Bei Belastungsdyspnoe und Synkopen ist eine Suche nach der Ausflusstraktobstruktion zu empfehlen.
-
Myektomie und Alkoholseptumablation sind in erfahrenen Händen sicher und effektiv.
-
Die Bedeutung des Myosin-Inhibitors Mavacamten mit vielversprechenden Daten zur Therapie der Ausflusstraktobstruktion ist für die klinische Versorgung noch unklar.
HCM-Diagnostik
Die HCM ist eine genetisch bedingte Erkrankung mit autosomal dominantem Erbgang. Sie betrifft isoliert den Herzmuskel und führt zu myokardialer Hypertrophie und Fibrosierung. Der Krankheitsverlauf kann selbst bei identischer Mutation interindividuell äusserst heterogen sein, das Spektrum reicht von lebenslang asymptomatischen Verläufen bis hin zur terminalen Herzinsuffizienz im Kindesalter.
Eine manifeste HCM ist international einheitlich definiert als nicht durch Druckbelastung erklärbare linksventrikuläre Hypertrophie mit 15mm oder mehr Wanddicke in mindestens einem myokardialen Segment.1,2 Bei nachgewiesener krankheitsverursachender sarkomerischer Mutation entweder beim Indexpatienten oder in der Familie gilt ein Cut-off-Wert von 13mm. Spätestens ab einer Wanddicke von 17mm sollte auch bei hypertensiven Patient*innen an HCM gedacht werden. Die Messung der Wanddicke kann mittels Echokardiografie, Computertomografie (CT) oder Magnetresonanztomografie (MRT) erfolgen. Zum Ausschluss anderer Kardiomyopathien, welche die sarkomerische HCM «phänokopieren» können (v.a. kardiale Amyloidose, hypertensive Kardiomyopathie) sollten neben der kardiologischen Basisdiagnostik zumindest eine systematische Stammbaumerhebung, eine Herz-MRT und eine genetische Abklärung erfolgen. In den gängigen HCM-Panels sind zumindest die 8 empfohlenen sarkomerischen Gene (inkl. der wichtigsten, MYBPC3 und MYH7) sowie TTR und GLA eingeschlossen, um eine hereditäre Transthyretinamyloidose und einen Morbus Anderson-Fabry auszuschliessen. Diese Paneldiagnostik hat eine im Vergleich zu anderen Kardiomyopathiepanels (z.B. für dilatative Kardiomyopathie) in Bezug auf eine krankheitsverursachende Mutation sehr hohe Trefferquoten von 30–60%. Weitere «red flags» für HCM umfassen eine regionale septale Hypertrophie, den «Reverse curve»-Phänotyp (Abb.1) und eine positive Familienanamnese für HCM oder plötzlichen Herztod. Besonders dann ist bei hypertrophem Phänotyp das Vorliegen einer sarkomerischen HCM wahrscheinlich und eine genetische Abklärung besonders sinnvoll. Die Herz-MRT spielt in der Diagnostik und Prognostik oft eine entscheidende Rolle, einerseits weil die regionale Hypertrophie exakter ausgemessen werden kann als in der Echokardiografie, andererseits weil Fibroseareale identifiziert und quantifiziert werden können. Die HCM zeichnet sich durch spezifische Fibrosierung in den ventrikulären Insertionspunkten oder durch Areale mit ausgeprägter Hypertrophie aus. So eignet sich die Herz-MRT auch ideal zur Abgrenzung von häufigen Differenzialdiagnosen, wie Athletenherz oder kardialen Speicherkrankheiten, die keine bzw. andere Fibrosemuster aufweisen.
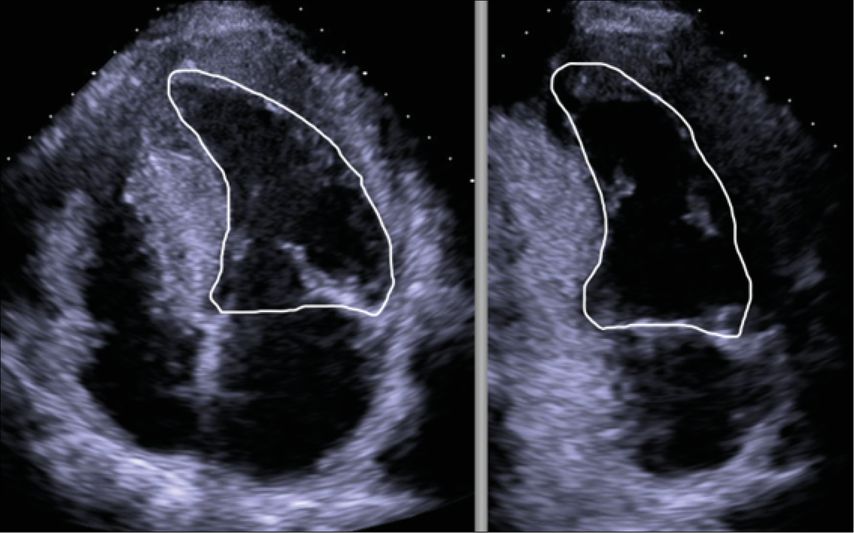
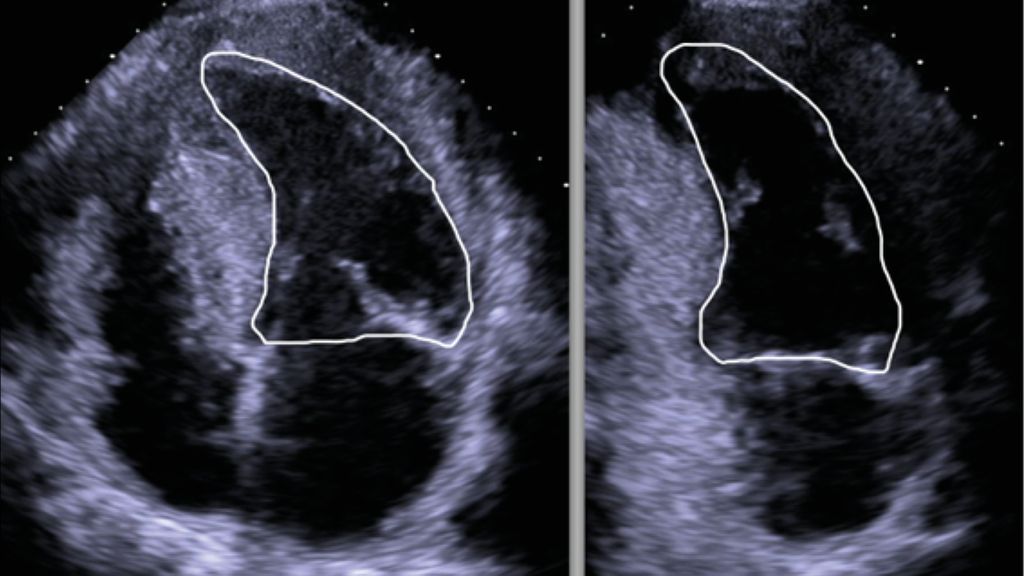
Abb. 1: «Reverse curve»-Phänotyp. Prädominant mittseptale und inferiore Konvexität der myokardialen Wand in Richtung des linksventrikulären Cavums, welches hierdurch halbmond- oder zipfelmützenförmig erscheint3
Komplikationen
Im Wesentlichen sind drei häufige Komplikationen bei HCM zu beachten. Neben der Entwicklung einer «klassischen» strukturellen Herzinsuffizienz besteht ein erhöhtes Risiko für supraventrikuläre und ventrikuläre Arrhythmien bis hin zum plötzlichen Herztod und für die Entwicklung einer Obstruktion des linksventrikulären Ausflusstrakts. Das individuelle Risiko für einen plötzlichen Herztod kann mithilfe des ESC-Risikokalkulators (5-Jahres-«Sudden Cardiac Death»[SCD]-Kalkulator) abgeschätzt werden, wobei hier Alter, echokardiografische, anamnestische und familienanamnestische Parameter einfliessen. Bei einem errechneten Risiko von 6% oder mehr wird eine primärprophylaktische ICD-Implantation empfohlen (Klasse IIA). Im Graubereich zwischen 4% und 6% besteht diesbezüglich eine Klasse-IIB-Indikation und hier kann die Fibrosequantifizierung in der Herz-MRT wesentlich zur Entscheidungsfindung beitragen.
Die LVOTO betrifft circa zwei Drittel aller an Tertiärzentren zugewiesenen Patient*innen mit HCM und es besteht vermutlich eine hohe Dunkelziffer. Eine LVOTO ist definiert als subvalvuläre Obstruktion, assoziiert mit einer systolischen Vorwärtsbewegung (SAM) der Mitralklappe und einem maximal gemessenen Gradienten zwischen linkem Ventrikel und Aorta ascendens von mindestens 30mmHg. Der Gradient wird echokardiografisch mittels «Continuous Wave»(CW)-Doppler gemessen. Leitsymptome sind Belastungsdyspnoe und belastungsabhängige (Prä-)Synkopen. Auskultatorisch besteht ein Systolikum über dem Erb’schen Punkt, welches mit Valsalva-Manöver zunimmt. Die LVOTO ist eine dynamische Erkrankung und entsteht meist durch ein Zusammenspiel von Septumhypertrophie, hyperdynamer Ventrikelkontraktilität und Mitralsegel-Elongation im zeitlichen Verlauf (Abb. 2). Auch Anomalien des Mitralklappenhalteapparats, wie apikale Papillarmuskeldislokation, sind assoziiert mit LVOTO. Abgesehen von kardialen Faktoren spielen Vorlast und Nachlast eine wesentliche Rolle. Die LVOTO und entsprechende Beschwerden werden durch Umstände verschlechtert, welche die Vor- oder Nachlast senken, z.B. ruckartiges Anpressen, wie bei bestimmten Sportarten oder Alltagstätigkeiten, Dehydratation (Schwitzen, Alkoholkonsum, Diarrhö) oder postprandiale Hypotension. Auch Medikamente, wie z.B. Nitroglycerin (kontraindiziert bei LVOTO), ACE-Hemmer, Sartane, Diuretika und vasodilatierende Betablocker, können zu einer deutlichen Verschlechterung führen.
Abb. 2: Zeitlicher Ablauf der Ausflusstraktobstruktion bei hypertropher Kardiomyopathie. Früh- bis mittsystolisch wird das meist elongierte Mitralsegel in eine Schräglage in Relation zum Ausflusstrakt geschoben (hydrodynamischer Schub). Im Kontext einer hyperdynamen Ventrikelfunktion kommt mitt- bis spätsystolisch der Venturimechanismus zum Tragen, bei welchem durch unterschiedliche Flussvektoren ober- und unterhalb des Mitralsegels ein Sog auf das Mitralsegel in Richtung des LVOT entsteht. Hierdurch bewegt sich das Mitralsegel sichtbar Richtung Septum und verengt den linksventrikulären Ausflusstrakt, was auch als systolische Vorwärtsbewegung (SAM) bezeichnet wird. Dementsprechend nimmt der LVOT-Gradient im Laufe der Systole zu (typisches Dolch-förmiges [«dagger-shaped»] Flusssignal). Durch Provokationsmanöver, z.B. das Valsalvamanöver, schnelles Aufstehen aus der Hocke oder Stressechokardiografie, kann die Erhöhung des Gradienten provoziert werden
Die oben beschriebene Beeinflussbarkeit der LVOTO durch äussere Faktoren ermöglicht Patient*innen, sich im Alltag an die Krankheit zu adaptieren, z.B. durch eher kleine Mahlzeiten, Vermeiden körperlicher Belastung und ausreichend Flüssigkeitsaufnahme. Viele passen ihren Lebenswandel (unterbewusst) an die «Bedürfnisse» der LVOTO an, sodass ihnen das tatsächliche Ausmass ihrer Einschränkung oft nicht bewusst ist. Möglicherweise durch diese Adaptation sind NT-proBNP-Spiegel bei Vorliegen einer bedeutsamen LVOTO oft nur geringfügig erhöht oder sogar normal. Aufgrund der Dynamik der LVOTO kommt Provokationsmanövern während der Echokardiografie eine besondere Bedeutung zu, welche entweder die Vorlast (Valsalva-Manöver) oder die Nachlast senken (Ergometrie und Gradientenmessung unmittelbar nach maximaler Belastung, Gradientenmessung sofort nach schnellem Aufstehen). Auch die Gradientenmessung im postextrasystolischen Schlag kann zielführend sein. Für die Diagnose der LVOTO wird der maximal gemessene Gradient herangezogen.
Sportliche Aktivität bei HCM
HCM ist eine häufige Ursache für den plötzlichen Herztod bei Wettkampfsportlern. Allerdings wurde die über Jahrzehnte gängige Lehrmeinung, Patient*innen mit HCM sei von kompetitivem Sport generell abzuraten, in den aktuellen europäischen sportkardiologischen Richtlinien relativiert.4 Auf der Grundlage einer nunmehr deutlicheren Evidenzlage wird nur mehr HCM-Patient*innen mit Risikofaktoren von kompetitivem Sport abgeraten. Diese Risikofaktoren umfassen Vorliegen von Herzinsuffizienz, überlebten plötzlichen Herztod, unerklärte Synkope, errechnetes 5-Jahres-Risiko für plötzlichen Herztod ≥4%, LVOT-Gradient ≥30mmHg und belastungsinduzierte Arrhythmien oder Blutdruckabfall.
Therapie
Die Therapie basiert primär auf der medikamentösen Optimierung, gefolgt von der invasiven Therapie, falls weiterhin eine symptomatische LVOTO mit einem maximalen Gradienten ≥50mmHg fortbesteht (Abb. 3). Mittel erster Wahl sind kardioselektive Betablocker, gefolgt von Verapamil oder Diltiazem. Nur in besonderen Einzelfällen sollten beide Medikamente kombiniert werden. In der ersten randomisierten, kontrollierten Studie zu Betablockern bei HCM aus dem Jahr 2021 (!) konnte bewiesen werden, dass durch Metoprolol der LVOT-Gradient im Mittel um ca. 30mmHg gesenkt wird, was allerdings bei sehr vielen Patient*innen für die Symptomkontrolle unzureichend ist.5 Falls trotz medikamentöser Therapie eine symptomatische LVOTO fortbesteht, stehen mit der interventionellen Alkoholseptumablation (PTSMA) und der herzchirurgischen Myektomie etablierte invasive Septumreduktionstherapien (SRT) zur Verfügung. Beide Verfahren sind bei richtiger Selektion der Patient*innen effektiv und bewirken zumeist eine deutliche Reduktion bis Elimination der LVOTO. Bezüglich des periprozeduralen Risikos ist besonders das Risiko für einen AV-Block mit Notwendigkeit einer Schrittmacherimplantation zu erwähnen (30-Tage-Risiko 10% bei PTSMA, 5% bei Myektomie).
Abb. 3: Behandlungsschema bei hypertropher Kardiomyopathie mit Ausflusstraktobstruktion. HCM: hypertrophe Kardiomyopathie; LVOTO: Ausflusstraktobstruktion (nach Ommen et al., 2020)1
Ausblick: Mavacamten
Ein Quantensprung in der medikamentösen Therapie könnte durch die Markteinführung von Mavacamten möglich werden. Mavacamten, ein selektiver Inhibitor des kardialen Myosins, wirkt negativ inotrop und senkt zusätzlich zur Betablockertherapie den LVOT-Gradienten bei Patient*innen mit HCM und LVOTO. In der randomisierten, kontrollierten Studie EXPLORER-HCM wurde zudem eine Verbesserung der maximalen Sauerstoffaufnahme (Peak VO2) in der Spiroergometrie um 1,4ml/kg/min durch Mavacamten nach 30 Wochen gezeigt, was als klinisch relevant zu werten ist.6 In einer anderen Studie bestand bei Patient*innen mit LVOTO und einer Indikation zur SRT nach 16 Wochen Behandlung mit Mavacamten bei mehr als 80% keine Indikation zur SRT mehr.7 Die Langzeitwirkung und vor allem die Behandlungskosten sind bisher nicht bekannt.
Literatur:
1 Ommen SR et al.: 2020 AHA/ACC Guideline for the diagnosis and treatment of patients with hypertrophic cardiomyopathy: A report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation 2020; 142: e558-e631 2 Elliott PM et al.: 2014 ESC Guidelines on diagnosis and management of hypertrophic cardiomyopathy: the task force for the diagnosis and management of hypertrophic cardiomyopathy of the European Society of Cardiology (ESC). Eur Heart J 2014; 35: 2733-79 3 Binder J et al.: Echocardiography-guided genetic testing in hypertrophic cardiomyopathy: septal morphological features predict the presence of myofilament mutations. Mayo Clin Proc 2006; 81: 459-67 4 Pelliccia A et al.: 2020 ESC Guidelines on sports cardiology and exercise in patients with cardiovascular disease. Eur Heart J 2021; 42: 17-96 5 Dybro AM et al.: Randomized trial of metoprolol in patients with obstructive hypertrophic cardiomyopathy. J Am Coll Cardiol 2021; 78: 2505-17 6 Olivotto I et al.: Mavacamten for treatment of symptomatic obstructive hypertrophic cardiomyopathy (EXPLORER-HCM): A randomised, double-blind, placebo-controlled, phase 3 trial. Lancet 2020; 396: 759-69 7 Desai MY et al.: Myosin inhibition in patients with obstructive hypertrophic cardiomyopathy referred for septal reduction therapy. J Am Coll Cardiol 2022; 80: 95-108
Das könnte Sie auch interessieren:
ESC gibt umfassende Empfehlung für den Sport
Seit wenigen Tagen ist die erste Leitlinie der ESC zu den Themen Sportkardiologie und Training für Patienten mit kardiovaskulären Erkrankungen verfügbar. Sie empfiehlt Training für ...
ESC-Guideline zur Behandlung von Herzvitien bei Erwachsenen
Kinder, die mit kongenitalen Herzvitien geboren werden, erreichen mittlerweile zu mehr 90% das Erwachsenenalter. Mit dem Update ihrer Leitlinie zum Management kongenitaler Vitien bei ...
Inclisiran bei Patienten mit Statinintoleranz wirksam und sicher
Eine Analyse statinintoleranter Patienten aus dem Phase III Studienprogramm ORION zeigt, dass Inclisiran die LDL-Cholesterinspiegel kardiovaskulärer Hochrisikopatienten, die kein Statin ...