Ungesunder Schlaf als kardiovaskulärer Risikofaktor
Autorinnen:
Dr. med. Susanne Markendorf1
Dr. sc. Stephanie Huwiler2
1 Klinik für Nuklearmedizin
Universitätsspital Zürich
2 Neural Control of Movement Lab
Institute of Human Movement Sciences and Sport
Department of Health Sciences and Technology ETH Zurich
E-Mail: s.markendorf@icloud.com
Ungesunde Schlafgewohnheiten können das Risiko für kardiovaskuläre Erkrankungen signifikant erhöhen. In verschiedenen Studien konnte gezeigt werden, dass zu wenig Schlaf direkt zu einer Erhöhung der Blutdruckwerte und auch zu einem erhöhten Risiko für Myokardinfarkte und zerebrovaskuläre Insulte führt. Mit ein paar einfachen Fragen können wir das Schlafverhalten unserer Patient:innen evaluieren und einen Beitrag zur Reduktion ihres kardiovaskulären Risikos leisten.
Keypoints
-
Ungesunder Schlaf ist ein wichtiger, teils leider noch unterschätzter kardiovaskulärer Risikofaktor und begünstigt arterielle Hypertonie, Adipositas, Insulinresistenz, aber auch direkt das Risiko für Myokardinfarkte und zerebrovaskuläre Insulte.
-
Nicht nur die Schlafquantität, sondern auch die Schlafqualität ist relevant: Ideal sind 7–9h Schlaf pro Nacht, stabile Zubettgeh- und Aufstehzeiten (<1h Verschiebung von Tag zu Tag) und möglichst geringe Verschiebungen des Schlafrhythmus am Wochenende.
-
Alle Patienten sollten regelmässig nach den Schlafgewohnheiten gefragt und über gesundes Schlafverhalten aufgeklärt werden.
-
Ein einfacher Score mit Beurteilung von 5 Faktoren erlaubt die rasche Einschätzung der Schlafqualität: Schlafdauer, Chronotypie, Insomnie/häufiges Aufwachen nachts, Schnarchen, exzessive Tagesmüdigkeit.
Der Schlaf hat den Menschen schon seit jeher fasziniert. Er wurde bereits durch unzählige wissenschaftliche und nichtwissenschaftliche Arbeiten beschrieben und doch bleiben noch viele Fragen offen. Schlaf ist definiert als ein rasch reversibler Status von Immobilität und stark eingeschränkter Reaktionsfähigkeit. Er ist homöostatisch reguliert, was bedeutet, dass zu wenig Schlaf zu einem erhöhten Schlafdruck mit Müdigkeit führt und als Reaktion darauf danach mehr geschlafen wird.1 Die heutzutage immer unruhigeren Gesellschaftsformen mit durchgehender weltweiter Erreichbarkeit und globaler Konnektivität, langen und irregulären Arbeitszeiten sowie die vielen Berufe mit Schichtarbeit führen zu zunehmender Verschlechterung der Schlafgewohnheiten.2 Aber auch private Verhaltensmuster wie beispielsweise Ausgehen mit erhöhtem Alkoholkonsum am Wochenende beeinträchtigen einen gesunden Schlaf immens. Die Tatsache, dass ein gesundes Schlafverhalten essenziell für unsere körperliche und geistige Gesundheit ist, liegt auf der Hand. Es scheint somit auch logisch, dass Schlafstörungen und irreguläre Schlafgewohnheiten unsere Gesundheit relevant beeinflussen können. Dennoch wird diesem Aspekt sowohl von der allgemeinen Bevölkerung als auch in der Medizin noch eher wenig Aufmerksamkeit geschenkt, weshalb wir in diesem Artikel einen tieferen Einblick, insbesondere in den Zusammenhang von ungesundem Schlafverhalten und dem Risiko für kardiovaskuläre Erkrankungen, geben möchten.
Die Koinzidenz von Schlafstörungen und verschiedenen kardiovaskulären Erkrankungen wurde schon vor vielen Jahren erkannt. Die Forschung schenkt vor allem dem obstruktiven Schlafapnoe-Syndrom, welches als unabhängiger Risikofaktor für Vorhofflimmern und die koronare Herzkrankheit gilt, grosse Aufmerksamkeit, weshalb dieser Zusammenhang auch bereits in den «2021 Guidelines for cardiovascular disease prevention» aufgeführt ist.3 Hingegen mangelt es leider noch an randomisierten kontrollierten Studien, welche den Zusammenhang von kardiovaskulären Risikofaktoren oder Erkrankungen wie dem Myokardinfarkt oder dem zerebrovaskulären Insult mit ungesunden Schlafgewohnheiten zeigen. Deshalb ist in den aktuellen Richtlinien der European Society of Cardiology diesbezüglich lediglich vermerkt, dass ein Zusammenhang zwischen Schlafstörungen oder abnormaler Schlafdauer mit kardiovaskulären Erkrankungen besteht und dass die optimale Schlafdauer für kardiovaskuläre Gesundheit sieben Stunden beträgt. Die American Heart Association geht bereits einen Schritt weiter: Sie hat im Jahr 2010 sieben Faktoren definiert, um die kardiovaskuläre Gesundheit von Individuen zu fördern: Ernährung, körperliche Aktivität, Gewicht, Blutdruck, Blutzucker, Cholesterinwerte und Nichtrauchen. Im letzten Jahr haben sie diesen Empfehlungen «Schlaf» hinzugefügt und nennen sie nun «Life’s Essential 8».4 Hiermit soll deutlich werden, dass ein gesundes Schlafverhalten essenziell ist für unsere kardiovaskuläre Gesundheit.
Der Schlaf
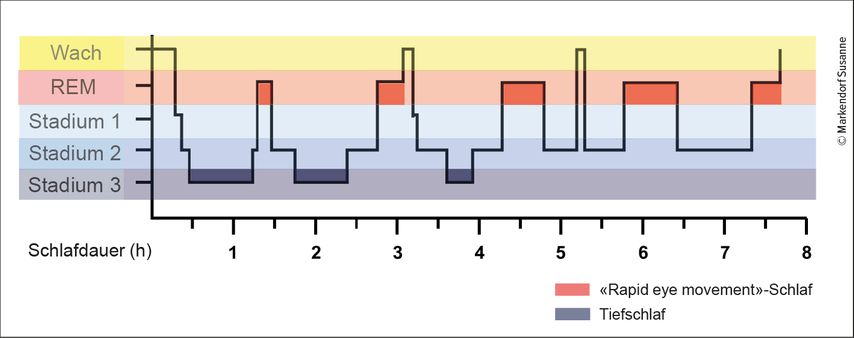
Für den Kreislauf ist die Zeit des Schlafens eine Ruhepause. Für das Gehirn ist sie eine Sinfonie von nacheinander ablaufenden Aktivitätsmustern: Während des Schlafs durchläuft man ein Kontinuum verschiedener Stadien, die langsam ineinander übergehen. Die einfachste Einteilung des Schlafs bei Säugetieren ist in seine zwei Hauptstadien: Den «Rapid eye movement»-Schlaf (REM-Schlaf) und den «Non-rapid eye movement»-Schlaf (NREM-Schlaf). Um diese Stadien objektivieren zu können, sind verschiedene Messungen wie Elektroenzephalogramm (EEG) für die Aufzeichnung der Hirnaktivität, Elektrookulogramm (EOG) zur Messung der Augenbewegungen und das Elektromyogramm (EMG) zur Messung der Muskelaktivität notwendig.5 Im wachen Zustand finden sich im EEG Wellen mit tiefen Amplituden und unterschiedlichen Frequenzen ab ca. 8Hz. Das EOG zeigt rasche Augenbewegungen («rapid eye movements» oder REM) sowie Augenblinzelartefakte und im EMG findet sich Muskelaktivität mit hohen Amplituden.
Der NREM-Schlaf ist beim Menschen in drei Stadien unterteilt,6 welche stufenweise ineinander übergehen:
-
Stadium 1 (Wach-Schlaf-Übergang und Leichtschlaf): relativ niedrige Amplituden, unterschiedliche Frequenzen von 3–7Hz und Vertex-Wellen sowie «sharp waves» im EEG.
-
Stadium 2 (stabiler Schlaf): langsame Oszillation von langsamen Wellen (<1Hz) mit Schlafspindeln (11–16Hz-Wellen, die für 0,5–3 Sekunden anhalten) und K-Komplexen (hochamplitudige negative scharfe Welle gefolgt von einer langsamen positiven Komponente).
-
Stadium 3 (Tiefschlaf): «slow-wave sleep», dominierend sind hohe Amplituden im EEG mit niedrigen Frequenzen (<4Hz).
Der REM-Schlaf ist charakterisiert durch ein Zusammenspiel verschiedener gleichzeitig ablaufender Ereignisse: Im EEG finden sich Wellen verschiedener Frequenzen mit niedriger Amplitude. Das EMG zeigt eine sehr niedrige oder komplett aufgehobene Muskelaktivität (Atonie) und im EOG lassen sich schnelle Augenbewegungen objektivieren, welche oft mit transienten kurzen Erhöhungen der Muskelaktivität einhergehen. Zusätzlich zu diesen Faktoren gibt es weitere polysomnografisch messbare Zeichen für REM-Schlaf wie pontogeniculookzipitale Aktivität, tonische Thetaaktivität, myoklonische Zuckungen – meist in der unteren Extremität –, rasche Fluktuation des kardiorespiratorischen Rhythmus und der zentralen Körpertemperatur und penile Erektion oder klitorale Schwellung. Der REM-Schlaf ist auch das Stadium, in welchem wir lebhaft träumen. Geträumt wird jedoch sowohl im NREM- als auch im REM-Schlaf.7
Während einer Nacht durchlaufen wir mehrere Zyklen von Übergängen aus dem NREM-Schlaf Stadium 1 in die tieferen Schlafstadien, dann zum REM-Schlaf und wieder zurück (Abb. 1). In der ersten Hälfte der Nacht dominiert jeweils der NREM-Schlaf, was bedeutet, dass wir längere Episoden mit stabilem Tiefschlaf haben, in der zweiten Hälfte dominiert der REM-Schlaf.
Die einfachste Art, den Schlaf zu beurteilen, ist sicherlich die Dauer des Schlafs. Es darf jedoch nicht vergessen werden, dass es noch weitere Faktoren gibt, die zu einem gesunden Schlaf gehören. Eine globale Definition für gesunden Schlaf gibt es leider nicht, weshalb eine Forschungsgruppe der Tulane University in New Orleans zur prospektiven Evaluation der Korrelation von Schlafgewohnheiten mit dem Auftreten von kardiovaskulärem Risiko anhand von über 300000 Patienten aus der UK Biobank einen «Healthy Sleep Score» entwickelt hat.8 Dieser Score hilft dabei, einfach und schnell die Schlafgewohnheiten eines Individuums zu erfassen und somit zu beurteilen, ob es sich um gesundes oder eher ungesundes Schlafverhalten handelt (Tab. 1).
Ein guter Schlaf wird im Healthy Sleep Score definiert als früher Chronotyp (Morgenmensch), 7–8h Schlaf pro Nacht (wobei in der Literatur eine gesunde Schlafdauer durchschnittlich mit 7–9h pro Nacht definiert ist), nie oder seltene Insomnie, seltenes Aufwachen nachts, kein Schnarchen und keine regelmässige Tagesmüdigkeit.
Zusammenhang von Schlaf und dem kardiovaskulären System
Alle kardiovaskulären Funktionen wie Herzfrequenz, Blutdruck, der vaskuläre Tonus und die Endothelfunktion weisen eine enge zirkadiane Regulation auf.9 Physiologischerweise bestehen nachts während des Schlafens niedrigere Blutdruckwerte als tagsüber während körperlicher Aktivität. Dieses Phänomen, welches als «nocturnal dip» bekannt ist, wird durch verschiedene Mechanismen wie die liegende Position, Muskelrelaxation und den reduzierten Sympathikotonus verursacht. Es wurde jedoch in den letzten Jahren objektiviert, dass dieses Phänomen bei einigen Individuen nicht vorhanden ist, man spricht von «non-dippern». Personen ohne physiologischen Blutdruckabfall nachts können tagsüber normale oder erhöhte Blutdruckwerte haben. Bekannt ist jedoch, dass das Risiko für Herz-Kreislauf-Erkrankungen bei «non-dippern» höher ist als bei Patienten mit physiologischem «nocturnal dip», und sowohl zu kurzer als auch zu langer Schlaf konnten mit vermindertem «nocturnal dip» assoziiert werden. Es finden sich weiter zahlreiche Studien, welche kongruent dokumentieren konnten, dass Schlafentzug direkt zu erhöhten Blutdruckwerten führt.10 Zusätzlich konnten mehrere Studien zeigen, dass der Blutdruckanstieg nach Schlafentzug stärker bei Frauen als bei Männern erkennbar ist und dass der systolische Druck stärker ansteigt als der diastolische.11 Insbesondere der Tiefschlaf (Stadium 3) scheint sehr wichtig zu sein. Bei Patienten, bei welchen dieser «Slow-wave»-Schlaf unterdrückt wird, wurden höhere Blutdruckwerte objektiviert.12 Passend dazu konnte ebenfalls gezeigt werden, dass bei einer Schlafdauer von weniger als 5h pro Nacht der NREM-Schlaf, also der erholsame Teil des Schlafes, signifikant verkürzt wird und somit der Kreislauf weniger Kapazität hat herunterzufahren. Die niedrigsten Blutdruckwerte werden mit 7–9h Schlaf pro Nacht dokumentiert. Wichtig zu wissen ist, dass nicht nur Schlafentzug, sondern auch eine Schlafdauer von mehr als 9h pro Nacht zu erhöhten Blutdruckwerten führt, wobei der Mechanismus hierfür noch nicht erklärt werden kann.
Auch die Endothelfunktion wird durch ungesundes Schlafverhalten beeinflusst und der Sympathikotonus wird hochreguliert. Die flussvermittelte Vasodilatation, welche einfach mittels Ultraschall gemessen werden kann, ist bei Schlafentzug eingeschränkt und die morgendlichen Noradrenalinwerte sind erhöht. In einer interessanten kleinen Studie konnte gar prospektiv gezeigt werden, dass jede Stunde weniger Schlaf das Risiko für die Neubildung koronarer Verkalkungen um 33% erhöht und dass Probanden mit einer Schlafdauer von 5h oder weniger pro Nacht ein deutlich erhöhtes Risiko für die Neubildung koronarer Plaques haben (gemessen mittels Kalziumscore bei Koronar-CT-Untersuchungen zum Zeitpunkt null und nach 5 Jahren). Auch dieser Aspekt war bei Frauen stärker ausgeprägt als bei Männern.9
Schlechte Schlafgewohnheiten beeinflussen weiter stark den Glukose- und Insulinmetabolismus. Längerer Schlafentzug führt zu einer Verlangsamung des Ruhemetabolismus und erhöht die postprandialen Blutglukosewerte. Hormonelle Feedback-Mechanismen werden aktiviert und reziproke Veränderungen der Hormone Leptin, welches normalerweise den Energiehaushalt reguliert und ein Sättigungsgefühl erzeugt, und Ghrelin, welches den Appetit steigert, konnten beobachtet werden, was zu erhöhter Energieaufnahme und vermindertem Energieverbrauch führt und somit schlussendlich zur Gewichtszunahme. Insbesondere bei Jugendlichen konnten zusätzlich ungünstige Auswirkungen von Schlafentzug auf das Lipidprofil beobachtet werden.11
Schlussendlich konnten die Kollegen der Tulane University mit dem «Healthy Sleep Score» dokumentieren, dass das Risiko für Herz-Kreislauf-Erkrankungen sinkt, je besser die Schlafgewohnheiten eines Individuums sind, und eine weitere erste prospektive Studie über Schlafregulation konnte zeigen, dass die Personen mit dem irregulärsten Schlafverhalten verglichen mit denjenigen mit dem regulärsten Schlafverhalten ein doppelt so hohes Risiko hatten, Herz-Kreislauf-Erkrankungen zu entwickeln und auch daran zu sterben.
Zwischen ungesundem Schlafverhalten und den Risikofaktoren für Herz-Kreislauf-Erkrankungen sowie Herz-Kreislauf-Erkrankungen selbst kann ein klarer Zusammenhang aufgezeigt werden. Ungesunde Schlafgewohnheiten führen zu einem erhöhten kardiovaskulären Risikoprofil, was in diversen Studien direkt nachgewiesen werden konnte. Damit unsere Richtlinien entsprechend erweitert werden können, ist jedoch noch viel Forschung, insbesondere in Form von randomisierten kontrollierten Studien, nötig. Das Ziel aktueller Forschung ist es sogar, durch Stimulation des erholsamen Tiefschlafs, das kardiovaskuläre System direkt positiv zu beeinflussen. Ergebnisse dieser Arbeiten werden uns in Zukunft hoffentlich weitere Möglichkeiten zur Reduktion des kardiovaskulären Risikos liefern. Dennoch kann bereits jetzt jeder Arzt/jede Ärztin durch eine kleine Ausweitung der Anamnese die Schlafgewohnheiten der Patient:innen erfassen und sie damit für das erhöhte Risiko allfälliger schlechter Schlafgewohnheiten für ihre Gesundheit sensibilisieren. Dies könnte nicht nur das kardiovaskuläre Risiko verringern, sondern würde auch unzählige weitere gesundheitliche Vorteile aufweisen.
Literatur:
1 Campbell SS, Tobler I: Animal sleep: a review of sleep duration across phylogeny. Neurosci Biobehav Rev 1984; 8: 269-300 2 Akerstedt T, Nilsson PM: Sleep as restitution: an introduction. J Intern Med 2003; 254: 6-12 3 Visseren FLJ et al.: 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J 2021; 42: 3227-337 4 Lloyd-Jones DM et al.: Life’s essential 8: Updating and enhancing the American Heart Association’s Construct of cardio-vascular health: A presidential advisory from the American Heart Association. Circulation 2022; 146: e18-43 5 Datta S, Maclean RR: Neurobiological mechanisms for the regulation of mammalian sleep-wake behavior: reinterpretation of historical evidence and inclusion of contemporary cellular and molecular evidence. Neurosci Biobehav Rev 2007; 31: 775-824 6 Thakkar MM et al.: Alcohol disrupts sleep homeostasis. Alcohol 2015; 49: 299-310 7 Siclari F et al.: Dreaming in NREM sleep: A high-density EEG study of slow waves and spindles. J Neurosci 2018; 38: 9175-85 8 Fan M et al.: Sleep patterns, genetic susceptibility, and incident cardiovascular disease: a prospective study of 385 292 UK biobank participants. Eur Heart J 2020; 41: 1182-9 9 Cappuccio FP et al.: Sleep and cardio-metabolic disease. Curr Cardiol Rep 2017; 19: 110 10 Covassin N et al.: Sleep duration and cardiovascular disease risk: epidemiologic and experimental evidence. Sleep Med Clin 2016; 11: 81-9 11 Cappuccio FP et al.: Gender-specific associations of short sleep duration with prevalent and incident hypertension: the Whitehall II Study. Hypertension 2007; 50: 693-700 12 Sayk F: Effects of selective slow-wave sleep deprivation on nocturnal blood pressuredipping and daytime blood pressure regulation. Am J Physiol Regul Integr Comp Physiol 2010; 298: 191-7
Das könnte Sie auch interessieren:
ESC gibt umfassende Empfehlung für den Sport
Seit wenigen Tagen ist die erste Leitlinie der ESC zu den Themen Sportkardiologie und Training für Patienten mit kardiovaskulären Erkrankungen verfügbar. Sie empfiehlt Training für ...
ESC-Guideline zur Behandlung von Herzvitien bei Erwachsenen
Kinder, die mit kongenitalen Herzvitien geboren werden, erreichen mittlerweile zu mehr 90% das Erwachsenenalter. Mit dem Update ihrer Leitlinie zum Management kongenitaler Vitien bei ...
Inclisiran bei Patienten mit Statinintoleranz wirksam und sicher
Eine Analyse statinintoleranter Patienten aus dem Phase III Studienprogramm ORION zeigt, dass Inclisiran die LDL-Cholesterinspiegel kardiovaskulärer Hochrisikopatienten, die kein Statin ...