Lorsque la pression artérielle et la glycémie sont incontrôlables: il faut penser aux glandes surrénales!
Compte-rendu:
Reno Barth
Journaliste médical
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Dans le cadre du 84e congrès scientifique de l’American Diabetes Association (ADA), l’étude CATALYST a montré qu’un diabète de type2 (DT2) mal contrôlé pouvait cacher un taux élevé de cortisol. Une autre étude présentée (FLOW) a démontré l’effet néphroprotecteur significatif du traitement par un analogue du GLP-1.
Keypoints
-
Dans la population de l’étude CATALYST, un hypercorticisme a été diagnostiqué chez 24% des participants, avec une valeur seuil de 1,8µg/dl.
-
La mifépristone, un antagoniste de la progestérone et des récepteurs aux glucocorticoïdes utilisé dans le syndrome de Cushing, fait actuellement l’objet d’ERC chez des patients présentant des adénomes.
-
Dans l’étude FLOW, l’utilisation du sémaglutide dans la population à haut risque a montré un avantage significatif concernant les composantes rénales par rapport au placebo.
-
Les critères d’évaluation secondaires ont mis en évidence un ralentissement de la diminution du DFGe, une réduction de 18% des événements cardiovasculaires sévères et de 20% de la mortalité totale.
Hypercorticisme
L’hypercorticisme ne se traduit pas toujours par un syndrome de Cushing pleinement développé avec un visage bouffi («lunaire»), une obésité tronculaire, une atrophie cutanée, une faiblesse musculaire, etc. Cependant, un taux élevé de cortisol est également associé, dans des cas moins dramatiques, à des anomalies métaboliques telles qu’une perturbation de la tolérance au glucose, une dyslipidémie et une hypertension. Depuis les années 1990, de plus en plus de preuves montrent que l’hypercorticisme couvre un large spectre clinique, qu’il n’est pas rare qu’il soit détecté par hasard et que, le cas échéant, il est le plus souvent associé à une surproduction isolée de cortisol dans les glandes surrénales, par exemple suite à une tumeur. «La plupart des personnes souffrant d’hypercorticisme n’ont pas l’air de présenter un syndrome de Cushing classique», a expliqué à ce sujet le Pr Richard Auchus, Université du Michigan, États-Unis, ajoutant qu’un taux de cortisol trop élevé n’était pas pour autant anodin. «Qui aimerait prendre 5mg de prednisone par jour pour le reste de sa vie? Cela correspondrait au taux de cortisol en cas de syndrome de Cushing subclinique», explique R.Auchus. L’hypercorticisme est notamment associé à un état métabolique diabétique – tel qu’on le connaît notamment comme complication d’une exposition iatrogène prolongée aux corticoïdes.
L’hypercorticisme peut être diagnostiqué assez facilement à l’aide du test de freinage à la dexaméthasone. Dans ce cas, la prise de 1 à 2mg de dexaméthasone le soir déclenche une inhibition de la sécrétion de l’ACTH par l’hypophyse, ce qui supprime la production de cortisol par l’organisme. Si elle ne peut pas être supprimée jusqu’au lendemain matin, la production de cortisol par l’organisme est découplée de la boucle de régulation et devient pathologique. R.Auchus recommande un taux de cortisol très bas de 1,8µg/dl comme valeur seuil à partir de laquelle il est au moins indiqué de procéder à un examen approfondi.
Dépistage du cortisol en cas de diabète mal contrôlé
Le test de freinage à la dexaméthasone (DST) pourrait à l’avenir revêtir une plus grande importance dans le cadre du diagnostic du diabète. Les résultats de l’étude CATALYST, présentés lors du congrès de l’ADA de cette année, fournissent une nouvelle approche dans la compréhension du DT2 difficile à contrôler et suggèrent que le cortisol pourrait être l’une des causes de l’hyperglycémie résistante au traitement. Selon R.Auchus, les candidats au dépistage sont les patients présentant un tableau clinique ou des antécédents inhabituels. Une mauvaise réponse à plusieurs antidiabétiques oraux, une hypertension difficile à contrôler ou une résistance à l’insuline à un jeune âge avec des antécédents familiaux négatifs doivent être considérés comme des signaux d’alerte.
L’étude CATALYST a d’abord tenté de quantifier le problème. Pour ce faire, environ 1000 patients présentant une HbA1c comprise entre 7,5% et 11,5% et suivant de multiples traitements antidiabétiques ont été recrutés et soumis à un DST. Tout bien considéré, il s’agissait d’une population sous polymédication: environ 70% prenaient au moins trois antidiabétiques, près de la moitié avaient déjà connu au moins une complication micro- ou macrovasculaire. La prise d’antihypertenseurs était également fréquente: environ 20% avaient même besoin d’au moins trois médicaments pour contrôler leur pression artérielle. La prise de médicaments psychiatriques était également fréquente (27,7%).
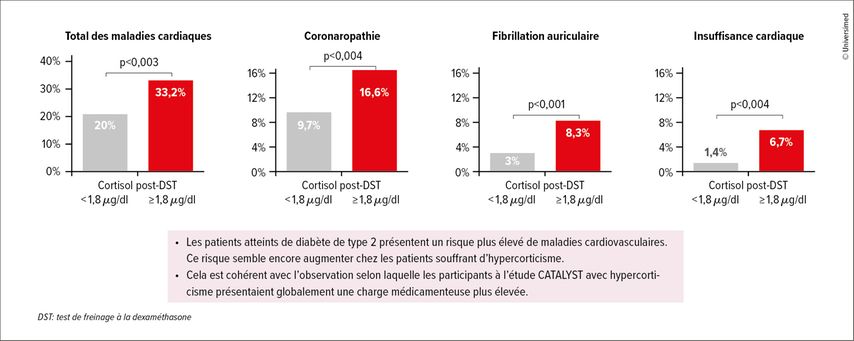
«Les résultats ont largement dépassé les attentes des auteurs», a déclaré le Pr Vivian Fonseca, Université Tulane, La Nouvelle-Orléans, États-Unis. Avec une valeur seuil de 1,8µg/dl, un hypercorticisme a été diagnostiqué chez 24% de la population de l’étude (Fig. 1). Le taux moyen de cortisol après le test de freinage à la dexaméthasone était de 3,5µg/dl, ce qui n’est plus très loin des 5µg/dl à partir desquels on peut déjà parler de syndrome de Cushing. Le facteur prédictif le plus probable d’un taux élevé de cortisol était la prise d’au moins deux antidiabétiques plus deux antihypertenseurs. Si les patients prenaient au moins deux antidiabétiques et trois antihypertenseurs, le risque d’hypercorticisme était déjà supérieur à 35%. «Je vois de tels patients dans mon service et j’ai toujours négligé cet aspect», a déclaré V.Fonseca. En revanche, l’insulinothérapie n’a aucune valeur prédictive. L’indice de masse corporelle n’a pas non plus influencé le risque. L’hypercorticisme est toutefois associé à des maladies cardiovasculaires (coronaropathie, fibrillation auriculaire, insuffisance cardiaque).
Fig.1: Étude CATALYST: comorbidités – les participants souffrant d’hypercorticisme présentaient plusieurs maladies cardiovasculaires (présentée lors du congrès 2024 de l’ADA par Vivian Fonseca)
Intervention thérapeutique?
Chez les patients présentant un hypercorticisme, les glandes surrénales ont été examinées par imagerie. Il s’est avéré qu’environ un tiers des patients présentaient des adénomes surrénaliens et quelques-uns d’autres pathologies des glandes surrénales. Pour 66%, aucune anomalie n’a été détectée à l’imagerie. Il ne s’agit toutefois que d’une évaluation provisoire réalisée dans les centres respectifs. Une évaluation centrale par une équipe d’experts n’était pas encore terminée au moment de la présentation et sera très pertinente pour la deuxième partie de l’étude. Elle doit déterminer si un effet thérapeutique sur le taux de cortisol a également une influence sur le contrôle de la glycémie et de la pression artérielle.
Le traitement peut être chirurgical chez les patients présentant des adénomes, mais, dans le groupe de patients pour lesquels la chirurgie n’est pas indiquée, l’efficacité de la mifépristone, un antagoniste de la progestérone et des récepteurs aux glucocorticoïdes utilisé dans le syndrome de Cushing, doit être étudiée dans le cadre d’une ERC. «Si l’étude montre que le traitement de l’hypercorticisme par un antagoniste des récepteurs des glucocorticoïdes présente des avantages, de nouvelles options s’ouvriront, au moins sur le plan conceptuel, dans la gestion du diabète de type 2», a déclaré le Pr John Buse, Université de Caroline du Nord, États-Unis.
Analogues du GLP-1: effet néphroprotecteur?
«La néphropathie diabétique contribue fortement à la mortalité et à la morbidité dans une population diabétique», a déclaré le Pr Peter Rossing, Steno-Diabetes Center, Copenhague. Alors que la mortalité à 10 ans est de 11,5% en cas de DT2 sans lésion des organes terminaux, elle atteint déjà plus de 30% en cas de DT2 avec insuffisance rénale.1 C’est pourquoi les inhibiteurs du SGLT2 sont recommandés comme traitement du diabète néphroprotecteur pour les patients à risque. P.Rossing fait toutefois remarquer que ces substances ont certes permis de réduire considérablement le risque rénal dans les études cliniques, mais qu’un risque résiduel considérable subsiste.
Ce qui est moins clair, c’est si et dans quelle mesure le groupe des analogues du GLP-1 peut également réduire le risque rénal. Les études sur les critères d’évaluation cardiovasculaires menées avec ces substances présagent des effets favorables sur les reins. L’étude FLOW a été la première à évaluer un analogue du GLP-1 en termes de résultats rénaux, tant comme critère d’évaluation primaire que secondaire. Le sémaglutide à 1mg 1x/semaine a été comparé à un placebo dans un groupe de patients à haut risque atteints de DT2. Selon le graphique de risque KDIGO, 93% des 3533 patients entraient dans les catégories de risque rénal élevé ou très élevé. Les comorbidités étaient fréquentes; près de la moitié de la population de l’étude avait déjà connu un infarctus du myocarde ou un accident vasculaire cérébral, ou souffrait d’insuffisance cardiaque.
Le critère d’évaluation primaire était le temps nécessaire à la survenue d’un événement rénal, défini notamment comme une diminution d’au moins 50% du débit de filtration glomérulaire, une insuffisance rénale (diminution du DFGe jusqu’à <15ml/min/1,73m2 ou instauration d’une dialyse), un décès rénal ou un décès cardiovasculaire.2 Ce critère d’évaluation primaire a été réduit de manière significative de 24% dans l’étude FLOW grâce au traitement par le sémaglutide. Au vu de cet avantage, l’étude a été interrompue prématurément.3
Avantages significatifs concernant les composantes rénales
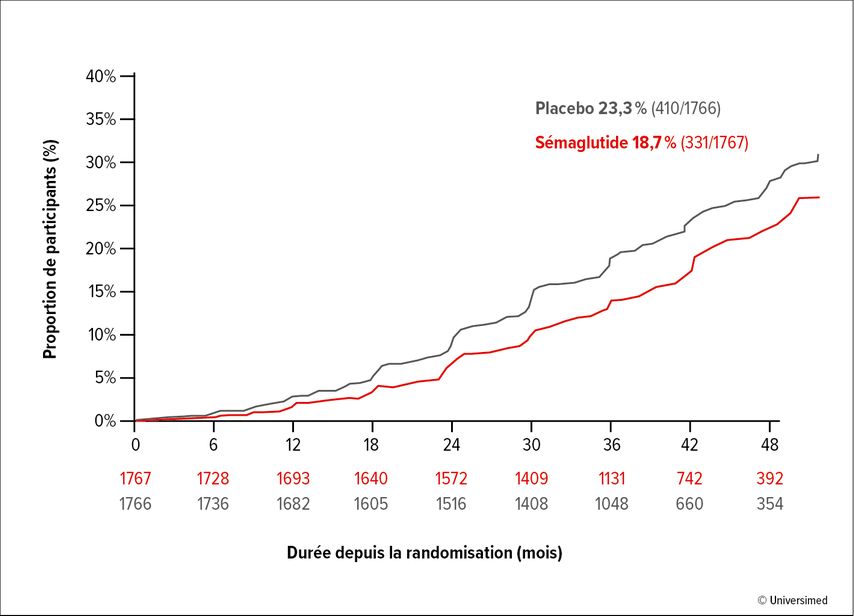
Lors de la présentation des données, le Pr Vlado Perkovic, Université de Nouvelle-Galles du Sud, Sydney, Australie, a souligné une nouvelle fois le statut à haut risque de la population étudiée dans le cadre de l’étude FLOW. Sur une période de 4 ans, le critère d’évaluation primaire a été atteint chez 18,7% des patients du groupe sous placebo et chez 23,2% des patients du groupe sous traitement. Le «number needed to treat» (NNT) était de 37 à 2 ans et de 20 à 3 ans (Fig. 2).3 L’avantage du sémaglutide est resté significatif, même en prenant uniquement en compte les composantes rénales du critère d’évaluation primaire et en excluant les décès cardiovasculaires.
Fig.2: Étude FLOW – résultat combiné des critères d’évaluation rénaux: résultat primaire (selon Perkovic V et al. 2024)3
En ce qui concerne les critères d’évaluation secondaires, le sémaglutide a notamment permis d’observer un ralentissement de la diminution du DFG, une réduction de 18% des événements cardiovasculaires sévères et de 20% de la mortalité totale. Il s’est également révélé supérieur en termes de contrôle du diabète, avec une réduction de 0,87% de l’HbA1c par rapport à 0,06% sous placebo. L’instauration d’une insulinothérapie a été significativement moins souvent nécessaire dans le groupe sous sémaglutide (d’environ 40%) que dans celui sous placebo. Enfin et surtout, les participants à l’étude ont perdu significativement plus de poids sous sémaglutide.
Dans les deux bras de l’étude, un traitement selon le «standard of care» a été administré en plus du sémaglutide ou du placebo. Il pouvait éventuellement inclure l’utilisation d’un inhibiteur du SGLT2 (iSGLT2). Dans le sous-groupe de patients prenant un iSGLT2, l’avantage du sémaglutide par rapport au placebo a été perdu en ce qui concerne le critère d’évaluation primaire. Les évaluations des critères d’évaluation secondaires montrent toutefois des résultats différents. Le sémaglutide s’est ainsi avéré supérieur au placebo en termes de diminution annuelle du DFG, même chez les patients prenant des iSGLT2. Il s’est également révélé plus efficace que le placebo en termes de réduction des événements cardiovasculaires et de la mortalité totale, indépendamment de la prise d’un iSGLT2.4
Diabète dans un cadre hospitalier: la GCM ne résout pas tous les problèmes
La mesure du glucose en continu (GCM) peut contribuer à un meilleur contrôle glycémique, tant pour le diabète de type 1 que de type 2. Cependant, il n’existe pas encore de données prospectives montrant que cela fonctionne également pour le DT2 et dans un cadre hospitalier. C’est la raison pour laquelle l’étude TIGHT («Time in Glucose Hospital Target») a été réalisée.5 Les auteurs sont partis de l’hypothèse que la GCM permettait d’atteindre des objectifs glycémiques plus bas (90−130mg/dl [5−7,2mmol/l]) chez les patients atteints de DT2 non hospitalisés dans une unité de soins intensifs, sans pour autant entraîner un risque accru d’hypoglycémie. Les critères d’inclusion de l’étude TIGHT étaient un âge d’au moins 18 ans, un DT2, une HbA1c ≥7% et au moins une mesure de la glycémie >180mg/dl (10mmol/l) à l’hôpital. En effet, l’HbA1cmoyenne des patients de l’étude était de 8,9% et 72% étaient déjà sous insulinothérapie avant leur hospitalisation. La surveillance a été effectuée dans le groupe de contrôle avec une GCM en aveugle.
Les résultats ont été présentés dans le cadre du congrès de l’ADA de cette année. Les patients de l’étude ont été randomisés soit pour atteindre des taux cibles de glucose compris entre 90 et 130mg/dl (5 et 7,2mmol/l) sous contrôle par GCM, soit pour être traités selon le «standard of care», ce qui correspond à un taux cible de glucose de 140−180mg/dl (7,8−10mmol/l) dans un cadre hospitalier aux États-Unis. L’objectif de l’étude n’a pas été atteint. Dans les deux groupes, moins de 10% des patients de l’étude ont pu atteindre des taux de glucose compris entre 90 et 130mg/dl (5 et 7,2mmol/l). De même, aucune différence significative n’a été observée entre les groupes en ce qui concerne les hypoglycémies. Bien que les hypoglycémies aient été plus fréquentes dans le bras sous traitement selon le «standard of care», l’incidence était très faible dans les deux bras (moins de 1%), ce qui n’a pas permis d’atteindre une significativité.
L’auteur de l’étude, le Pr Guillermo Umpierrez, Université Emory, Atlanta, États-Unis, a toutefois souligné lors de la présentation des données que beaucoup plus de patients traités de manière plus intensive se situaient dans la plage de taux de glucose compris entre 140 et 180mg/dl (7,8 et 10mmol/l). Un nombre nettement inférieur de patients du groupe traité intensivement (33% par rapport 52%) étaient très mal contrôlés avec une glycémie moyenne >180mg/dl (10mmol/l). «En résumé, l’étude TIGHT a mis en évidence que les patients présentant une HbA1c élevée avant l’hospitalisation étaient très difficiles à contrôler», a déclaré G.Umpierrez. Si l’HbA1c était inférieure à 9% à l’entrée à l’hôpital, le concept thérapeutique intensif s’est révélé supérieur. Au cours de la discussion, le Pr Irl Hirsch, École de médecine de l’Université de Washington, États-Unis, a souligné les nombreuses difficultés liées à la planification d’une étude telle que TIGHT. Dans la plupart des hôpitaux, le contrôle du glucose suit des protocoles internes et non standardisés, ce qui rend difficile la conception d’une étude multicentrique. Selon I.Hirsch, il n’existe pas non plus d’algorithmes pour l’intensification du traitement des patients atteints de DT2 hospitalisés dont l’HbA1cest >9%. Mais en même temps, l’étude TIGHT a examiné une population très réaliste, ce qui suggère un besoin d’action et de recherche.
L’analogue de l’incrétine agit indépendamment de la sensibilité à l’insuline et de la fonction des cellules bêta
Des données récentes ont également été présentées sur le tirzépatide, une «twincrétine», qui est autorisé aux États-Unis et en Europe pour le traitement du DT2 et de l’obésité. Ce double agoniste des récepteurs du GIP (peptide insulinotrope dépendant du glucose) et du GLP-1 fait partie d’une nouvelle classe de substances. Son effet a notamment été étudié dans les études SURMOUNT-1 et SURMOUNT-2. L’étude SURMOUNT-1 a démontré que le tirzépatide peut réduire de 90% le risque de progression vers le DT2 chez les personnes atteintes de prédiabète avec surpoids ou obésité.6 L’étude SURMOUNT-2 a révélé que les patients obèses avec un DT2 mal contrôlé ont connu une perte de poids moyenne de 15,7% à une forte dose de tirzépatide (15mg) pendant 72 semaines.7
Dans le cadre du congrès scientifique de l’ADA de cette année, le Dr Tim Heise, Lead Scientist au Profil Institut für Stoffwechselforschung GmbH, Neuss, Allemagne, a présenté des évaluations post-hoc de l’étude SURMOUNT-2 qui ont examiné les effets de la sensibilité à l’insuline et de la fonction des cellules bêta sur l’efficacité du tirzépatide. L’analyse n’a révélé aucune dépendance pertinente vis-à-vis de la fonction des cellules bêta ou de la sensibilité à l’insuline. Des pertes de poids significatives ont été obtenues à toutes les doses de tirzépatide étudiées, sans effet sur la fonction des cellules bêta ou la sensibilité à l’insuline. Le tirzépatide était significativement et très nettement supérieur au placebo dans tous les groupes.8
Les résultats des ERC SURMOUNT- OSA-1 et SURMOUNT-OSA-2, qui ont examiné l’effet d’une perte de poids sous tirzépatide sur le syndrome d’apnées obstructives du sommeil (SAOS), ont également été discutés dans le cadre du congrès de l’ADA. Les deux études ont également été publiées récemment et diffèrent dans la mesure où les patients de SURMOUNT-OSA-1 n’ont pas suivi de traitement par CPAP, tandis que les participants de SURMOUNT-OSA-2 utilisaient déjà la CPAP et l’ont poursuivie pendant l’étude. Dans les deux études, le traitement par le tirzépatide a permis de réduire significativement non seulement l’indice de masse corporelle, mais aussi l’indice d’apnées-hypopnées (IAH), lequel a diminué les deux fois de plus de 50%. Les critères d’évaluation secondaires tels que l’hypertension ou la protéine C-réactive hautement sensible se sont également améliorés sous traitement par le tirzépatide.9
Source:
American Diabetes Association, 84e congrès scientifique, 21-24 juin 2024, Orlando, Floride, États-Unis
Littérature:
1 Afkarian M et al.: Kidney disease and increased mortality risk in type 2 diabetes. J Am Soc Nephrol 2013; 24: 302-8 2 Rossing P et al.: The rationale, design and baseline data of FLOW, a kidney outcomes trial with once-weekly semaglutide in people with type 2 diabetes and chronic kidney disease. Nephrol Dial Transplant 2023; 38: 2041-51 3 Perkovic V et al.: Effects of semaglutide on chronic kidney disease in patients with type 2 diabetes. N Engl J Med 2024; 391: 109-21 4 Mann JFE et al.: Effects of semaglutide with and without concomitant SGLT2 inhibitor use in participants with type 2 diabetes and chronic kidney disease in the FLOW trial. Nat Med 2024 [online ahead of print] 5 Umpierrez G et al.: Results from a randomized trial of intensive glucose management using continuous glucose monitoring (CGM) versus usual care in hospitalized adults with type 2 Diabetes—the TIGHT Study. Presented at ADA 84th Scientific Meeting, June 24th, Orlando 6 Jastreboff AM et al.: Tirzepatide once weekly for the treatment of obesity. N Engl J Med 2022; 387: 205-16 7 Garvey WT et al.: Tirzepatide once weekly for the treatment of obesity in people with type 2 diabetes (SURMOUNT-2): a double-blind, randomised, multicentre, placebo-controlled, phase 3 trial Lancet 2023; 402: 613-26 8 Heise T: Tirzepatide reduces HbA1c and body weight significantly more than placebo regardless of insulin sensitivity and beta-cell function—post hoc analysis from SURMOUNT-2. Presented at ADA 84th Scientific Meeting, June 22nd, Orlando 9 Malhotra A et al.: Tirzepatide for the treatment of obstructive sleep apnea and obesity. N Engl J Med 2024; online ahead of print
Das könnte Sie auch interessieren:
Les conjugués anticorps-médicament ont le vent en poupe
Actuellement, de nombreux conjugués anticorps-médicament sont en cours d’évaluation dans le cancer du poumon. Qu’ils soient utilisés seuls ou en combinaison avec d’autres thérapies ...
Effets sur la santé ainsi que risques liés au travail posté et de nuit
Le travail posté et de nuit entraîne un risque accru de multiples problèmes de santé en raison de la perte de sommeil et de la désynchronisation circadienne. Il s’agit notamment de ...
Les défis des interfaces interdisciplinaires
Face à un éventail croissant d’options ciblées et immunothérapeutiques, les tests moléculaires sont de plus en plus au centre de l’attention dans les tumeurs gastro-intestinales. Des ...