Outils de décision pour le traitement par une statine
Compte-rendu:
Dre méd. Christine Adderson-Kisser, MPH
Journaliste médicale
Quelle est la qualité des scores cliniques et des biomarqueurs? C’est à cette question qu’est consacrée la deuxième partie de notre série sur les lipides, basée sur le cours de lipidologie du GSLA, qui a eu lieu pour la première fois cette année en Suisse.
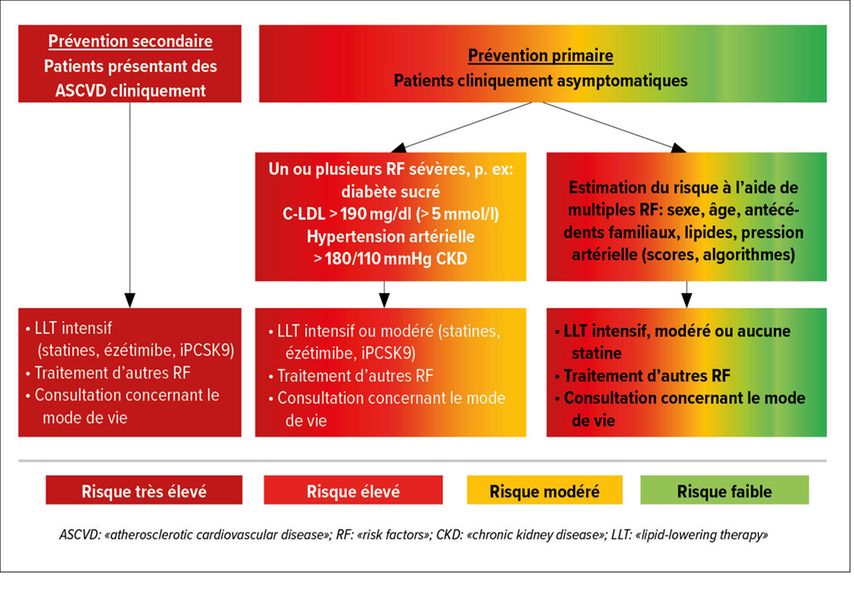
Il existe différentes méthodes de stratification du risque cardiovasculaire (CV). «Sur le principe, toutes les directives suivent initialement la même stratégie, à savoir la distinction entre les personnes qui ont déjà une maladie athérosclérotique manifeste et celles qui n’en ont pas», a expliqué le Pr Dr méd. Arnold von Eckardstein de l’Institut de chimie clinique de l’Hôpital universitaire de Zurich. Les premières relèvent la prévention secondaire, mais aucune distinction n’est faite entre le type (STEMI ou NSTEMI, AVC, MAOP) ou le moment (aigu/ancien) de l’événement, ou encore s’il s’agit d’une athérosclérose détectée à l’imagerie. Elles sont toutes regroupées en un seul groupe dans les directives (Fig. 1) et doivent recevoir un traitement intensif par une statine.
Fig.1: Principes de la stratification du risque cardiovasculaire et de la prise en charge (source: A. von Eckardstein, non publié et avec son aimable autorisation)
La situation est différente pour les personnes ne présentant pas de maladie athérosclérotique manifeste, c’est-à-dire relevant de la prévention primaire: chez une partie d’entre elles, un seul facteur de risque est prononcé (diabète, hypercholestérolémie, hypertension, maladie rénale chronique), ce qui entraîne déjà en soi un risque cardiovasculaire modéré à élevé. Selon A.von Eckardstein, ce n’est pas un seul, mais la somme de plusieurs facteurs de risque qui détermine si le risque est faible, modéré ou élevé chez la plupart d’entre elles. «Cette somme augmente au cours de la vie, et donc le risque cardiovasculaire avec elle», explique-t-il.
Pour chaque groupe à risque, l’European Society of Cardiology (ESC) a fixé des valeurs cibles pour le cholestérol «Low-density lipoprotein» (C-LDL), qui ont également été adoptées par le GSLA. En cas de risque très élevé, c’est-à-dire après un événement cardiovasculaire, en cas d’insuffisance rénale sévère, de diabète avec atteinte d’organes cibles ou de diabète de type 1 de longue date, cette valeur cible est de 1,4mmol/l. Un risque élevé est observé chez les diabétiques sans atteinte d’organes cibles ou chez les personnes présentant un facteur de risque unique ou typique comme l’hypertension. Dans ce cas, la valeur cible est de 1,8mmol/l. Pour les personnes à risque modéré (p.ex. jeunes diabétiques sans atteinte d’organes cibles), l’objectif recommandé est de 2,6mmol/l, tandis que la valeur est inférieure à 3,0mmol/l pour la population moyenne ne présentant aucun facteur de risque.1
A.von Eckardstein a montré que la stratification du risque est finalement un peu plus compliquée à l’aide du schéma de Visseren et al., dans lequel le risque CV calculé sur la base de scores cliniques est d’abord estimé de manière stratifiée en fonction de l’âge, ce qui conduit à différentes valeurs cibles pour la réduction du LDL.2 En ajoutant d’autres facteurs de risque, l’objectif est ensuite progressivement défini de manière plus stricte. La question générale qui se pose ici est la suivante: quels facteurs de risque doivent être pris en compte comme paramètres dans le calcul du risque CV – et donc dans les scores cliniques – et à partir de quelle valeur?
Comment fonctionnent les scores cliniques et quelle est leur pertinence?
Comme pour le diagnostic, on peut utiliser des courbes ROC («receiver operator characteristic») pour calculer une probabilité, dans lesquelles la sensibilité est comparée à la spécificité. Plus la valeur seuil d’un paramètre est basse, plus il est probable de prédire correctement le risque de survenue, par exemple, d’un infarctus du myocarde (vrai positif). Avec des valeurs seuils de plus en plus basses, on prédit toutefois également un risque élevé (faux positif) chez une proportion toujours plus grande de personnes qui ne présenteront aucun infarctus du myocarde. Il s’agit donc de trouver exactement la valeur seuil pour laquelle la sensibilité et la spécificité sont toutes deux aussi élevées que possible. La courbe ROC est en fin de compte le résultat graphique de toutes les paires de valeurs pour la sensibilité et la non-spécificité (100–spécificité [%]) pour chaque valeur seuil. Le test idéal aurait alors une AUC («area under the curve»; aire sous la courbe) de 100% et la valeur de test la plus défavorable serait de 50%. «Presque aucun test n’atteint 100%, mais on s’en rapproche autant que possible», a précisé A.von Eckardstein. «Pour les tests de diagnostic, une valeur minimale de 80% est exigée. Pour le test de diagnostic rapide de la troponine ultrasensible, nous obtenons par exemple déjà de très bonnes valeurs (98–99%). Si nous examinons cela dit la pertinence des tests des différents facteurs de risque pronostiques, nous constatons qu’aucun n’atteint 80%. Même le score pour le C-LDL, pour lequel la valeur obtenue s’élève tout de même à 70%, ne les atteint pas. Pour l’indice de masse corporelle, le tableau est en revanche très négatif avec seulement 55%. Cela n’a rien d’étonnant, puisqu’il s’agit ici de prédire quelque chose qui se produira peut-être dans 10 ans. Plus la période de prévision est courte, plus l’affirmation est précise», a-t-il expliqué. Comme les facteurs de risque individuels n’ont pas une valeur pronostique particulièrement bonne, on a essayé de développer des scores plus pertinents en utilisant des algorithmes qui intègrent plusieurs paramètres individuels.
Le score PROCAM a prévalu pendant longtemps, il servait également de base à l’algorithme du GSLA et intégrait les paramètres suivants: tabagisme, C-LDL, diabète, C-HDL, pression artérielle systolique, antécédents familiaux et triglycérides. «Sur la base de ce score, une valeur pronostique de 82,2% a pu être obtenue. Toutefois, cette qualité de test se réfère à la population, dont les données ont été utilisées pour l’apprentissage initial de l’algorithme. Elle peut être différente dans d’autres populations. Nous connaissons déjà cela avec l’algorithme le plus connu, le Framingham Score, qui est utilisé dans différentes populations et qui donne des valeurs de qualité de test entre 60 et 80%»
L’embarras du choix? Quels sont les scores actuellement disponibles?
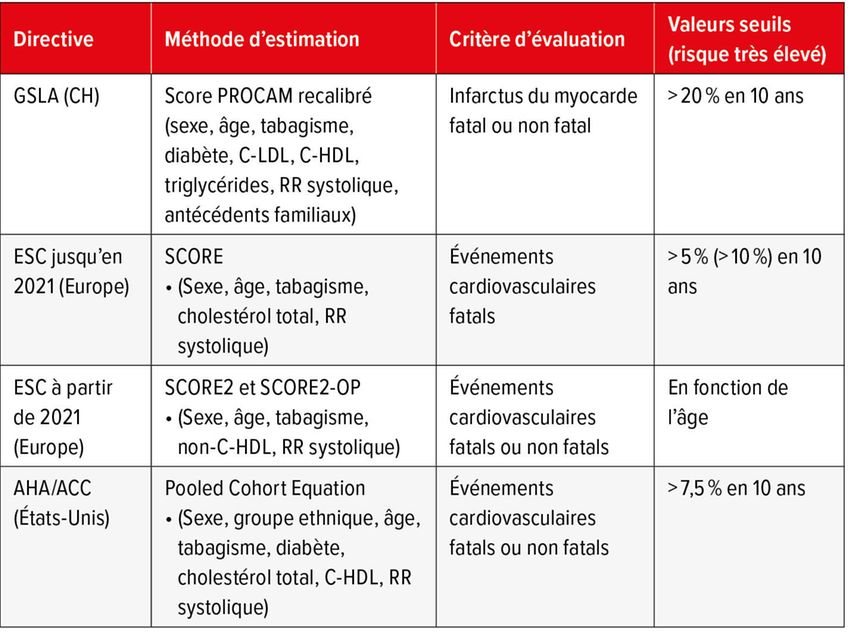
Selon le pays, il existe diverses méthodes d’estimation du risque CV des personnes asymptomatiques, basées sur différents algorithmes: en Suisse, on utilise l’algorithme du GSLA, qui permet d’estimer le risque de survenue d’un infarctus du myocarde fatal ou non fatal dans les dix prochaines années. Ce dernier est considéré comme élevé lorsque la valeur estimée est supérieure à 20% (Tab. 1).
Tab.1: Risque des personnes asymptomatiques (source: A. von Eckardstein, non publié et avec son aimable autorisation)
L’algorithme classique utilisé aux États-Unis était celui de Framingham jusqu’à il y a 10 ans, qui a ensuite été remplacé par la Pooled Cohort Equation (PCE) incluant des facteurs de risque similaires à ceux du score PROCAM plus le paramètre «groupe ethnique». Le critère d’évaluation est ici un peu plus large avec les «événements cardiovasculaires fatals ou non fatals», et la limite de risque a été abaissée de 20 à 7,5% aux États-Unis. «Il faut aussi garder à l’esprit que ce qui est considéré comme un risque élevé est évalué différemment aujourd’hui qu’il y a 20 ou 30 ans», a fait remarquer A.von Eckardstein.
En Europe, on utilisait le score SCORE1 (Systematic Coronary Risk Estimation) jusqu’en 2021, qui estimait uniquement le risque d’événements CV fatals et considérait donc qu’il s’agissait d’un risque élevé à partir d’une valeur de 5%. Depuis 2021, les scores SCORE2 (personnes âgées de 40 à 69 ans) et SCORE2-OP (personnes âgées de 70 à 89 ans) sont utilisés en Europe, également en Suisse en tant qu’alternative au score GSLA, dont le critère d’évaluation comprend désormais également le risque d’événements CV fatals ou non fatals. Ce qui était ici une nouveauté: la valeur seuil pour un risque élevé est désormais calculée en fonction de l’âge. Le seuil de risque est donc plus bas pour les personnes jeunes que celles âgées. Alors qu’une personne âgée de moins de 50 ans présente un risque de MCV faible à modéré avec une valeur <2,5%, la limite est <7,5% pour les personnes âgées de >70 ans.2 «Personnellement, je vois un problème dans le système de couleur du score SCORE2, car la zone orange laisse supposer, de manière purement visuelle, un risque modéré, ce qui n’est pas le cas. En effet, les risques faible et modéré ont été regroupés dans la couleur verte et la couleur orange signifie déjà un risque élevé», a souligné A.von Eckardstein. «Et si l’on regarde dans le tableau ce qui s’applique à un homme âgé de 65 ans, on voit qu’il présente déjà un risque élevé du seul fait de son âge, même sans facteur de risque comme le tabagisme ou l’hypertension. Cela souligne l’importance du facteur de l’âge», a-t-il précisé.
Pour le score SCORE2, il existe en outre des tableaux différents pour chaque pays: dans les pays à faible risque, comme la Suisse, la France, l’Espagne, le Benelux, l’Angleterre ou la Norvège, le tableau n’est pas le même que dans les pays à haut risque d’Europe de l’Est, comme la Russie, les pays baltes, l’Ukraine, la Biélorussie ou encore de nombreux pays des Balkans. Pour l’Europe centrale, c’est-à-dire l’Allemagne, l’Italie ou l’Autriche, il existe d’autres tableaux, car le risque y est plus élevé qu’en Suisse, par exemple. Mais pourquoi le risque est-il si différent en Suisse par rapport à l’Allemagne, à la Pologne ou à la Russie pour un même profil de facteurs de risque? D’une part, tous les facteurs liés au mode de vie ne sont pas représentés par les paramètres pris en compte dans le score, comme l’alimentation, l’exposition à des facteurs environnementaux ou le statut socio-économique. D’autre part, les différences génétiques au sein de l’Europe ne peuvent finalement pas non plus être exclues, comme l’ont montré des travaux récents. Selon l’expert, il y a toutefois là aussi des cas qui ne sont pas couverts de manière optimale, par exemple l’estimation du risque d’un Russe installé en Suisse depuis 10 ans – le tableau qui s’applique dans ce cas n’est pas défini.
Un tout nouveau score pour les diabétiques, SCORE2-Diabetes, est disponible depuis peu en ligne via l’ESC. Il intègre d’autres paramètres tels que l’HbA1c et la fonction rénale.3 Cette version sera également intégrée en ligne dans le score GSLA, qui a déjà été adapté au score SCORE2 en ce qui concerne la stratification de l’âge, lequel n’est désormais plus un paramètre du score. Au contraire, après avoir calculé le score de risque global sur la base des facteurs de risque restants, l’âge – ainsi que le sexe – sert ici aussi dans un deuxième temps à déterminer s’il existe un risque élevé pour lequel un traitement par une statine est indiqué.
Limites de l’estimation du risque: âge et méthode choisie
La qualité prédictive des différents scores est influencée d’une part par l’âge de la personne. La sensibilité des scores est plus faible chez les personnes jeunes que chez celles âgées, alors que la spécificité est plus élevée chez les personnes jeunes que celles âgées, a expliqué A.von Eckardstein.
D’autre part, l’estimation du risque dépend de la méthode utilisée: «si l’on compare les résultats des tests individuels obtenus pour une personne donnée en utilisant différents scores, on constate parfois de nets écarts dans l’estimation du risque, ce qui peut alors avoir des répercussions différentes sur l’indication d’un traitement par une statine», a-t-il ajouté.
Ces écarts s’expliquent par le fait que les algorithmes des scores reposent sur des méthodes différentes. Dans un travail publié en 2019, quatre scores ont été comparés – le Framingham Score (FRS), le PCE, le SCORE ainsi que le Reynolds Risk Score (RRS) – et seul un très faible pourcentage de concordance de l’estimation du risque a été constaté entre tous les scores.4 Dans une étude de Mancini et al. menée en 2024 ayant estimé le risque de plus de 7000 personnes modélisées à l’aide du FRS, du PCE et de quatre versions du SCORE2, la concordance ne se situait qu’entre 66% et 79%.5 Des valeurs comprises entre 76% et 80% ont été obtenues après le recalibrage des scores, ce qui représente encore un écart d’environ 20%. «Si nous utilisons une fois le score GSLA et une fois le score SCORE2 pour la même personne en Suisse, nous pouvons arriver à des estimations du risque totalement différentes. Pour une personne âgée de 65 ans, par exemple, le risque est élevé avec le score SCORE2 et faible avec le score GSLA, indépendamment du statut de fumeur, ce qui conduit dans un cas à l’administration de statines et pas dans l’autre», a expliqué A.von Eckardstein pour illustrer la problématique.
Comparaison des scores GSLA et SCORE2
Dans l’étude suisse CoLaus, 5500 personnes ont été suivies pendant 10 ans en ce qui concerne la survenue d’un infarctus du myocarde, puis la qualité prédictive des valeurs déterminées auparavant à partir des scores GSLA et SCORE2 a été comparée. Les résultats de l’analyse, qui n’ont pas encore été publiés, indiquent que le score SCORE2 est plus sensible que le score GSLA en ce qui concerne la probabilité attendue et observée d’infarctus du myocarde. Selon l’évaluation des risques du SCORE2, davantage de personnes apparemment en bonne santé devraient recevoir un traitement par statine qu’avec le score GSLA.6 Dans le guide de poche et le calculateur de risque en ligne du GSLA, les seuils de risque du score GSLA seront donc adaptés à ceux du SCORE2 de la Société européenne de cardiologie à partir de 2025.
Comme le score GSLA n’est plus approprié pour une bonne estimation du risque chez les personnes âgées de >70 ans, il convient ici de recourir au score SCORE2 ou SCORE2-OP», a résumé l’expert.
Indication d’un traitement par une statine: les scores sont-ils suffisants pour l’estimation?
«Deux choses sont importantes: calculer le plus précisément possible le risque de survenue d’un événement cardiovasculaire fatal ou non fatal dans les 10 ou 20 prochaines années et identifier les patients qui peuvent tirer un bénéfice aussi sûr et élevé que possible de la prise d’une statine», a expliqué le Pr Dr méd. Christian Müller du Centre universitaire de cardiologie de Bâle. «Il y a certes un grand chevauchement dans ce cas, mais ce n’est pas pareil: il s’agit d’un côté d’une estimation du risque et de l’autre d’une décision d’intervention basée sur des preuves», a-t-il précisé.
Cependant, les scores pronostiques ne tiennent pas compte d’un grand nombre de facteurs qui contribuent à un risque CV élevé. Il s’agit de facteurs dont nous savons déjà qu’ils contribuent au risque, comme la pollution sonore, la pollution atmosphérique, la chaleur ou la pauvreté, mais aussi de facteurs encore inconnus qui représentent une part non négligeable du risque – comme le montre déjà le fait que le risque des personnes présentant les mêmes facteurs de risque connus varie en fonction du pays dans lequel elles vivent. «Il varie parfois d’un facteur 3, ce qui est vraiment considérable. Et l’incertitude créée par le fait que nous ne connaissions justement pas encore tant de facteurs explique aussi notre incertitude quant à savoir qui tirerait un bénéfice ou non du traitement par une statine», a-t-il ajouté.
Concepts clairs d’estimation du risque: «cumulative LDL exposure» et «lifetime cardiovascular models»
«Au cours des dernières décennies, la cardiologie a de plus en plus évolué vers une cardiologie préventive, dans laquelle la prévention ou le retardement des maladies cardiovasculaires devient de plus en plus important – selon le principe de l’Ideal Cardiovascular Health», a expliqué C.Müller. Le C-LDL est l’un des facteurs les plus étudiés en ce qui concerne la formation de plaques dans les vaisseaux. La «cumulative LDL exposure» indique la valeur seuil en mg/années à partir de laquelle suffisamment de plaques se sont formées pour qu’un infarctus du myocarde survienne avec une probabilité de 1%. En fonction du taux de C-LDL d’une personne, il est ainsi possible d’estimer l’âge auquel cette valeur seuil est atteinte et donc auquel le risque CV augmente. «La courbe linéaire pour le risque de survenue d’un événement cardiovasculaire est linéaire jusqu’à ce que la valeur seuil soit atteinte, puis, elle devient exponentielle à partir de là, c’est pourquoi il est très souhaitable de repousser le plus loin possible le moment où le seuil d’inhibition est atteint. Et s’il a déjà été atteint, c’est une raison de plus pour réduire le taux de C-LDL à l’aide d’un traitement par une statine», a-t-il ajouté. Le bénéfice du traitement par une statine dépend en outre de la durée du traitement, quelle que soit l’ampleur de la réduction du taux de C-LDL – chaque année supplémentaire permettant de réduire davantage le risque d’événements CV. «Ce concept permet de rendre le risque concret pour chaque patient et de l’estimer sous forme de taux de C-LDL avec ou sans traitement par une statine. La prise d’une statine est alors davantage perçue par les patients comme une mesure de prévention que comme une charge supplémentaire», a-t-il précisé.
Les directives de l’ESC suivent un concept similaire de risque quantifiable. Les «lifetime cardiovascular models» permettent de calculer le nombre d’années de vie sans événement CV qu’une personne gagne pour chaque baisse de 1mmol/l du C-LDL. «Le nombre d’années dont l’infarctus du myocarde ou l’accident vasculaire cérébral est repoussé est généralement beaucoup plus facile à expliquer aux patients qu’une probabilité sur une période de 10 ans comme dans les scores et leur permet d’envisager de manière nettement plus positive la prise d’une statine, qui présente en outre un profil de sécurité très bien documenté», a-t-il déclaré.
Estimation individuelle du risque: biomarqueurs
Pour pouvoir évaluer le statut CV individuel d’une personne pour des conseils concernant le risque, il faut d’abord déterminer certains paramètres qui ne sont pas du tout représentés dans les scores. En font partie le proBNP et la troponine cardiaque T et/ou I ultrasensible (hs-cTn), mais aussi le DFGe, éventuellement aussi la lipoprotéine(a). «En tant que marqueur quantitatif d’une lésion myocardique, la hs-cTn peut prédire le risque de décès cardiovasculaire – moins celui d’infarctus du myocarde – de manière beaucoup plus précise que ne le font les scores, comme des études ont pu le montrer. Toutefois, sa valeur n’indique pas quelle est la cause et elle n’a donc pas directement de répercussion sur le traitement», a expliqué C.Müller. Il en va autrement du proBNP, qui serait très bien adapté pour quantifier le stress hémodynamique et l’insuffisance cardiaque, et constituerait donc non seulement un bon biomarqueur de risque, mais aussi un bon marqueur diagnostique ayant une répercussion sur le traitement. «En revanche, la lipoprotéine(a) ne convient comme prédicteur de risque que dans la plage des valeurs très élevées, sa pertinence est faible dans la plage des valeurs faibles», a conclu C.Müller.
Source:
Présentation «Stratification du risque cardiovasculaire à l’aide de scores et d’algorithmes cliniques» par le Pr Dr méd. Arnold von Eckardstein et le Pr Dr méd. Christian Müller; 1er cours GSLA de lipidologie clinique, 18 et 19 janvier 2024, Zurich
Littérature:
1 Mach F et al.: 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020; 41: 111-88 2 Visseren FLJ et al.: 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J 2021; 42: 3227-337 3 SCORE2-Diabetes Working Group and the ESC Cardiovascular Risk Collaboration: SCORE2-Diabetes: 10-year cardiovascular risk estimation in type 2 diabetes in Europe. Eur Heart J 2023; 44: 2544-56 4 Pennells L et al.: Equalization of four cardiovascular risk algorithms after systematic recalibration: individual-participant meta-analysis of 86 prospective studies. Eur Heart J 2019; 40: 621-31 5 Mancini GBJ et al.: Recommendations for statin management in primary prevention: disparities among international risk scores. Eur Heart J 2024; 45: 117-28 6 Singh A et al.: Cardiovascular risk and statin eligibility of young adults after an MI: Partners YOUNG-MI Registry. J Am Coll Cardiol 2018; 71: 292-302
Das könnte Sie auch interessieren:
Infection par le VIH chez les personnes âgées: quels sont les défis?
Grâce aux progrès de la médecine, le VIH est aujourd’hui une maladie chronique qui peut être traitée et les patient·es peuvent avoir une espérance de vie presque normale. De plus en plus ...
Traitement par des anticorps dans la BPCO: premières autorisations et nombreuses questions en suspens
Les premiers médicaments biologiques ont désormais été autorisés dans l’indication de la BPCO pour réduire le risque d’exacerbation. Plusieurs autres médicaments biologiques font l’objet ...
Médicaments biologiques dans l’asthme sévère: l’embarras du choix
Pour le traitement de l’asthme bronchique sévère, six anticorps monoclonaux aux cibles différentes sont actuellement autorisés dans l’UE et en Suisse. Les biomarqueurs aident à choisir ...