Die arthroskopische Versteifung des unteren Sprunggelenks
Autoren:
Dr. med. Georg Klammer
PD Dr. med. Norman Espinosa
FussInstitut Zürich
Korrespondierender Autor:
Dr. med. Georg Klammer
E-Mail: klammer@fussinstitut.ch
Versteifungen bieten eine hervorragende Möglichkeit, Patienten mit fortgeschrittenen Pathologien des unteren Sprunggelenks zu behandeln. Mit der Wahl einer arthroskopischen Technik lässt sich die Rehabilitationsdauer massgeblich verkürzen.
Keypoints
-
Die Anatomie des unteren Sprunggelenkskomplexes erlaubt den Übergang aus einer evertierten, flexiblen in eine supinierte, steife Stellung und ist damit optimal auf die Bedürfnisse während des Gangzyklus ausgerichtet.
-
Nach Versteifung des unteren Sprunggelenks bleibt im Chopart-Gelenk eine relevante Restbeweglichkeit, welche funktionell gute Ergebnisse erlaubt und eine geringe Wahrscheinlichkeit von Folgeproblemen mit sich bringt.
-
Sehr hohe Fusions- und geringe Komplikationsraten können sowohl mit einer offenen als auch mit einer arthroskopischen Technik erreicht werden.
-
Beide arthroskopischen Zugangswege – lateral im Sinus tarsi respektive paraachillär – erzielen im Vergleich zum offenen Vorgehen eine kürzere Dauer bis zur Heilung und damit eine relevant kürzere Rehabilitation.
Das untere Sprunggelenk
Funktion und Anatomie
Während des Gehens muss unser Fuss verschiedensten biomechanischen Ansprüchen genügen. So heben wir in der Schwungphase den Fuss an und er muss bereit sein, den Aufprall beim ersten Bodenkontakt abzudämpfen und sich an die Unebenheit des Bodens anzupassen. Hierfür bringen unsere Extensor- und Pronatormuskeln den Fuss im unteren Sprunggelenk in eine evertierte Position (triplanare Bewegung in Extension-Abduktion-Pronation).2,20
Energie aus dem Schwung wird in der Plantarfaszie zwischengespeichert,11,24 die zusammen mit den aktivierten Flexormuskeln den Fuss in eine invertierte (flektiert-adduziert-supinierte) Position bringt und so zum stabilen Hebel macht, der erlaubt, die gespeicherte Energie und entwickelte Kraft effizient in Bewegung umwandeln zu können.11,25 Der untere Sprunggelenkskomplex wechselt in komplexer Biomechanik aus einer Eversion von 5–10° in eine Inversion von 25–30° mit mehreren von der Fussposition abhängigen Bewegungsachsen.18 In Inversion verlieren die Gelenksachsen ihre Parallelität, wodurch es zu einer Blockade des Midtarsus und somit zur gewünschten Stabilität kommt («midtarsal joint locking»).8,20
Anatomisch besteht der untere Sprunggelenkskomplex aus mehreren Anteilen: vorne das talo-kalkaneo-naviculare, hinten das talokalkaneare Gelenk. Letzteres unterteilt sich wiederum in eine posteriore Facette und zwei vordere (anteriore und mittlere) Facetten mit separater Gelenkskapsel.20 Dazwischen findet sich ein Raum, der Sinus und Canalis tarsi, in welchem sich wichtige Bänder – vor allem das interossäre talokalkaneare Ligament –, aber auch für die Durchblutung, v.a. des Taluskörpers, wichtige Gefässe und ein stark innervierter Fettkörper finden.2
Pathomechanik und Klinik
Aktivitäten auf unebenem Boden und mit hoher Forderung der Stabilisierungsfunktion des Rückfusses beanspruchen diesen Mechanismus und somit das untere Sprunggelenk enorm. Ist der Gelenkskomplex geschädigt, kann dies zu Beschwerden führen. Typisch sind belastungsabhängige, diffus-dumpfe Rückfussschmerzen, oft stärker an der Fussaussenseite und mit Anlaufcharakteristik sowie gelegentlich mit einer lateral über dem Sinus tarsi betonten Schwellung.16
Am häufigsten ist die Biomechanik durch eine Arthrose gestört. Bei rund zwei Dritteln ist die Ursache der Arthrose ein vor Jahren stattgefundenes Trauma mit Fraktur von Talus oder Kalkaneus, 23% sind primäre Arthrosen, nicht zu vergessen sind aber auch Koalitionen (5%) – Störungen in der Entwicklung mit inkompletter mesenchymaler Separation, zum Beispiel von Talus und Kalkaneus oder Naviculare und Kalkaneus.5,14
In der Untersuchung finden sich Palpationsschmerzen über dem Gelenkspalt, meist im Sinus tarsi, oft auch medial, und eine Einschränkung der Beweglichkeit, die immer im Seitenvergleich zu prüfen ist. Die Einschränkung der Beweglichkeit ist gerade auch bei fehlender Traumaanamnese ein Hinweis, der an die Koalition denken lassen soll und gut an der fehlenden Varisierung der Ferse im Zehenspitzenstand oder an der spontanen, rigiden Valgus-Fehlstellung bei unbelasteter Untersuchung erkennbar ist.14 Häufige Ursachen der subtalaren Dekompensation sind auch Deformitäten, sowohl bei Platt- als auch bei Hohlfüssen,16 und Instabilitäten des Gelenks als Folge einer Deformität oder nach komplexen Bandverletzungen.13
Diagnostik
Anamnese und klinische Untersuchung sind wegweisend bei der Diagnose der unteren Sprunggelenkspathologie. Bildgebend kann die Diagnose einer Arthrose meist schon im Standardröntgen nachgewiesen werden. Ergänzend können aber erweiterte Bildgebungen je nach Fragestellung und Differenzialdiagnose mittels MRI oder CT respektive SPECT-CT sinnvoll sein.
Konservative Therapie
Mit der konservativen Therapie versuchen wir, die Belastung auf das Gelenk zu reduzieren – durch Anpassung der Aktivität, vor allem durch Vermeidung von Stop-and-Go-Sportarten oder Tätigkeiten auf unebenem Boden. Stabiles Schuhwerk und stabilisierende respektive, im Fall einer noch flexiblen Deformität, korrigierende Einlagen und ein Trainieren der muskulären Führung reduzieren die Belastung, vor allem die schlecht zu absorbierenden Scherkräfte, weiter. Daneben lassen sich die Beschwerden durch entzündungshemmende Massnahmen mindern, z.B. mit nichtsteroidalen Antirheumatika oder Steroidinfiltrationen. Letztere sind auch diagnostisch hilfreich zur Bestätigung des unteren Sprunggelenks als Ursprungsort der Beschwerden.10,18
Die Versteifung des unteren Sprunggelenks
Sind die konservativen Massnahmen ausgeschöpft und keine Besserung in Sicht, kommt eine Arthrodese des unteren Sprunggelenks infrage. Astion et al. haben gezeigt, dass eine isolierte Versteifung im talokalkanearen Gelenk fast 30% der talonavicularen, mehr als 50% der kalkaneokuboidalen Beweglichkeit und fast 50% der Exkursion der Tibialis-posterior-Sehne bewahrt.1 Voraussetzung für den Erhalt dieses funktionell relevanten Masses an Beweglichkeit des Sprunggelenkskomplexes ist die Fixierung im physiologischen Valgus, um das einleitend beschriebene «midtarsal locking» zu verhindern.8,22 Trotz Mehrbelastung des Chopart-Gelenks haben die Patienten nach der isolierten USG-Arthrodese kein erhöhtes Risiko, eine Anschlussgelenksarthrose zu entwickeln.7,16
Offene Arthrodese
Die offene Vorgehensweise zur Arthrodese bedarf keines grossen, ausgedehnten Zugangs: Typischerweise wird ein kurzer Zugang über dem Sinus tarsi, knapp dorsal des Peronealsehnenfachs (damit auch weit weg vom Nervus suralis) zur Entknorpelung und Anfrischung des Gelenks verwendet. Die Ligamente und Gefässe des Sinus tarsi werden möglichst vermieden, um die ossäre Perfusion wenig zu beeinträchtigen. Der Zugang erlaubt die Präparation von 94–100% der posterioren Facette,3 wobei es reicht, mehr als 33% der Fläche zur ossären Konsolidation zu bringen. Grössere Fusionsanteile bringen nicht unbedingt bessere funktionelle Resultate oder höhere Zufriedenheitsraten.4,9 Zur Fixation der Arthrodese werden mindestens zwei, idealerweise divergent perkutan eingesetzte Grossfragmentschrauben gebraucht. Dabei geht es nicht nur um eine hohe mechanische Kompressionskraft, sondern auch um die Rotationsstabilität.12 Die offene isolierte Versteifung des unteren Sprunggelenks erzielt exzellente Fusionsraten von 90% sowie hervorragende funktionelle Ergebnisse und Zufriedenheit bei geringen Komplikationsraten.7,22,25
Arthroskopische Arthrodese
Die minimal invasive Vorgehensweise bei der subtalaren Arthrodese hat in den letzten Jahren massiv an Bedeutung gewonnen. Im Vergleich zur offenen Technik erlaubt die arthroskopisch vorgenommene Technik eine geringere Dissektion und damit auch bessere Protektion der talaren und kalkanearen Perfusion. Dadurch sind die Risiken für Weichteilkomplikationen (Infektionen, Nervenläsionen etc.) geringer und die Rehabilitationsdauer beschleunigt. Die Technik wurde erstmalig im Jahr 1985 von Parisien und Vangsness im Rahmen einer Kadaverstudie untersucht.17
Zwei arthroskopische Zugangswege werden verwendet. Das ist einerseits der laterale Zugang mit zwei Portalen im Sinus tarsi: Ähnlich dem offenen Zugang erlaubt dieser Weg eine sehr gute Vorbereitung der posterioren Gelenksfacette, tangiert aber die Gefässe im Sinus tarsi und gefährdet die Peronealsehnen und feinen Verbindungsäste zwischen N. peroneus superficialis und profundus.15 Andererseits ist das die von uns favorisierte, im Folgenden genauer ausgeführte Alternative des posterioren Zugangs, wie von van Dijk popularisiert.6 Fast alle Indikationen zur unteren Sprunggelenksarthrodese können arthroskopisch angegangen werden, mit Ausnahme von Situationen, bei denen schwere Deformitäten bestehen oder bei denen ein ausgeprägter Knochenverlust mit Notwendigkeit des Einbringens von Knochengraft-Blöcken vorliegt. Aus anästhesiologischer Sicht kann die beim posterioren Zugang nötige Bauchlage eine Kontraindikation darstellen.18
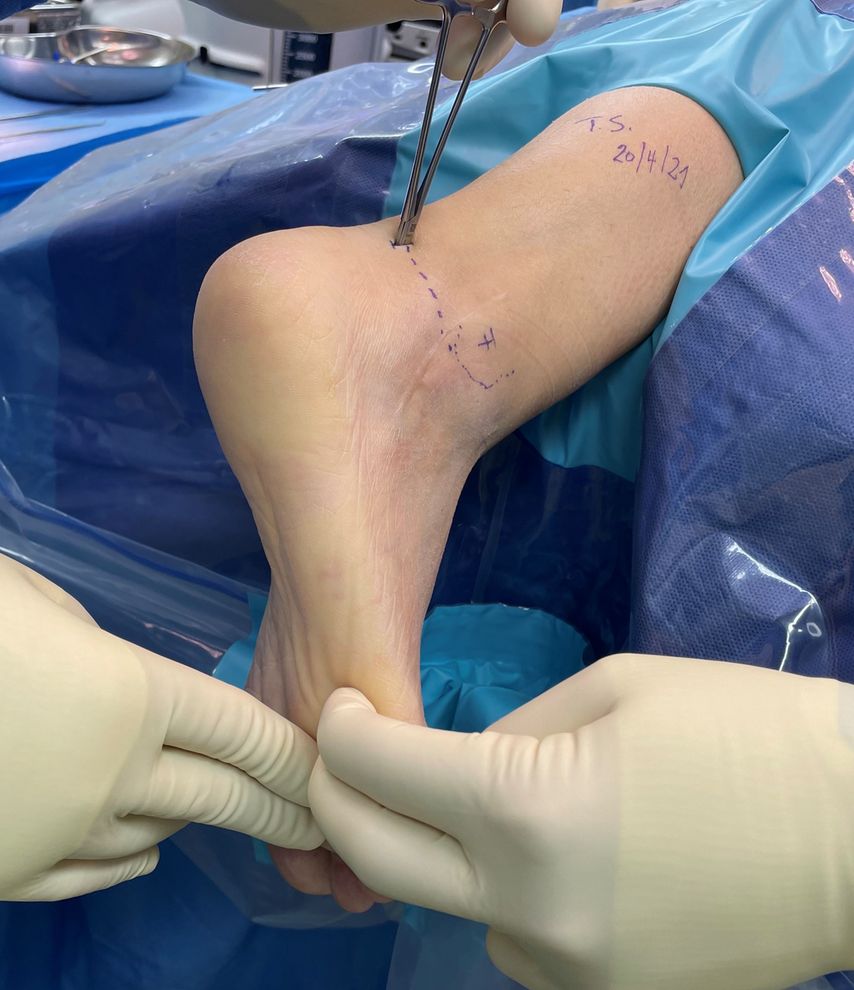
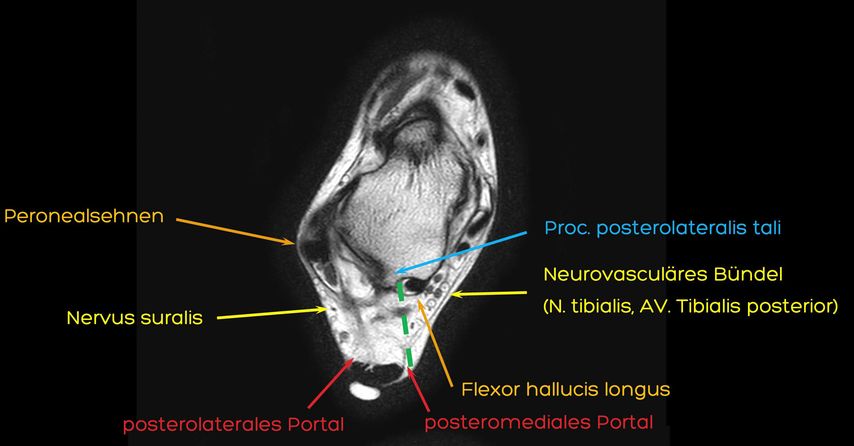
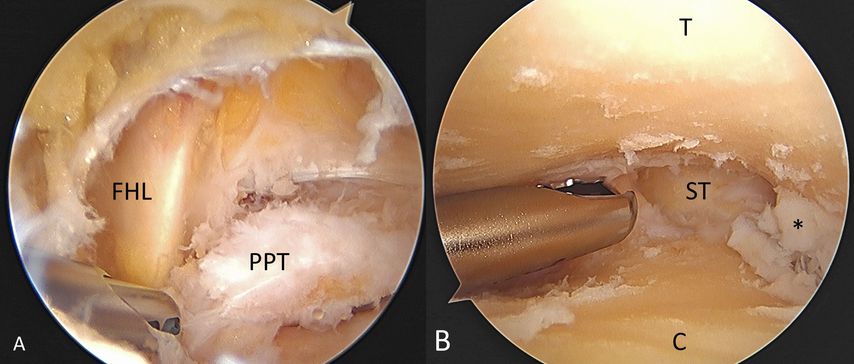
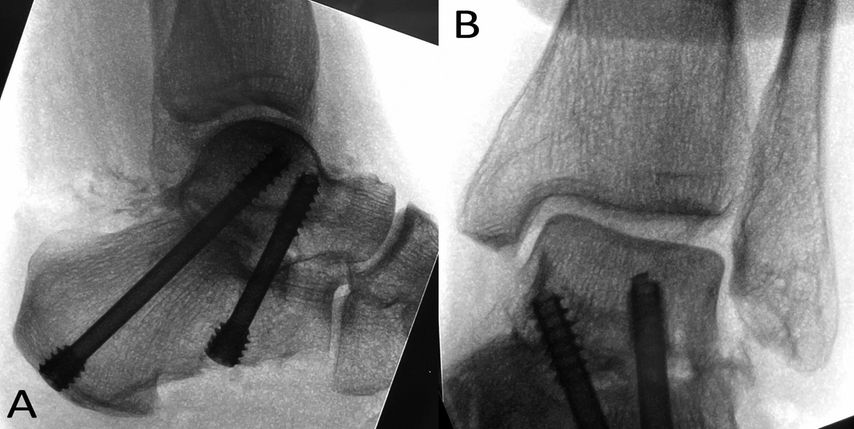
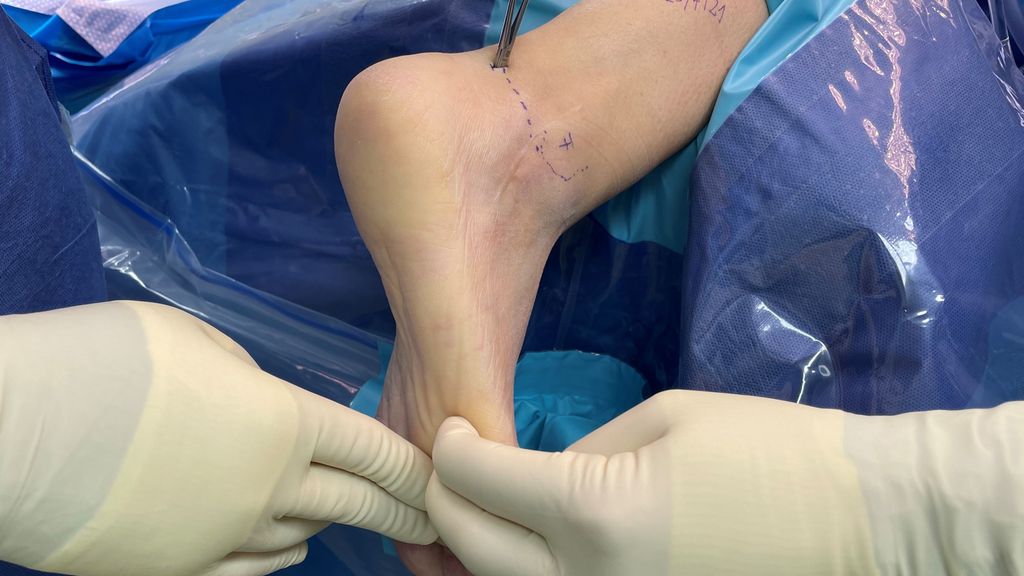
Die beiden posterioren Portale werden paraachillär medial und lateral auf Höhe der Fibulaspitze platziert (Abb. 1). Beim Zugang gefährdet ist vor allem das neurovaskuläre Bündel des Tarsaltunnels, weswegen man sich strikt lateral der Flexor-hallucis-longus-Sehne bewegen muss, die als entscheidende Landmarke gilt (Abb. 2). Hierfür wird erst mit einer Klemme ein Arbeitsraum durch die oberflächliche Fascia cruris auf den Processus posterolateralis tali geschaffen, dann nach Wechsel auf Arthroskop und Shaver der leicht zu identifizierende Musculus flexor hallucis longus dargestellt, bevor das untere Sprunggelenk eröffnet wird. Mit einem arthroskopischen Cobb sowie speziellen Meisseln und Küretten wird der Restknorpel entfernt und die subchondrale Sklerose durchbrochen (Abb. 3). Mit der posterioren Arthroskopie ist aufgrund der Kurvatur der posterioren Facette die anterolaterale, kalkaneare Oberfläche etwas weniger gut zu erreichen als mit dem lateralen Zugang. In einer Kadaverstudie konnten aber zuverlässig mehr als 69% (durchschnittlich 80,4%) der Gelenksflächen präpariert werden (Abb. 3).3 Mit einem Hilfszugang im Sinus tarsi kann auch dieser Anteil erschlossen werden, wodurch sich aber potenziell die Knochendurchblutung verschlechtert, und wir wissen ja bereits, dass mehr als 33% der präparierten Oberfläche zum genügenden knöchernen Durchbau ausreicht.4 Sind die Gelenksflächen vorbereitet, wird die Arthroskopie beendet. Zur Fixation wird erst ein perkutaner Führungsdraht vom Tuber calcanei durch die posteriore Facette in den Taluskörper eingesetzt, um die künftige Lage der Schraube zu definieren. Danach wird eine kanüllierte Schraube unter Kompression eingeschraubt. Die zweite Schraube platzieren wir in der Regel divergierend weiter ventral mit dem Ziel der oben erwähnten Rotationsstabilität (Abb. 4).12
Abb. 1: Installation für die posteriore USG-Arthroskopie. Der Patient liegt in Bauchlage mit frei gelagertem Fuss. Die beiden Portale finden sich paraachillär, knapp proximal der Höhe der Fibulaspitze. Die Intervention beginnt extraartikulär mit Schaffung eines Arbeitsraums in der sicheren Zone – zuerst unter Verwendung einer Klemme, nachfolgend unter Sicht mit dem Arthroskop mit dem Shaver
Abb. 2: Axialer MRI-Schnitt auf Höhe des Zugangs für die posteriore Arthroskopie. Die sichere Zone («safe zone»), um eine Schädigung des neurovaskulären Bündels im Tarsaltunnel zu vermeiden, befindet sich lateral der Flexor-hallucis-longus-Sehne (gestrichelte Linie)
Abb. 3: Intraoperative Arthroskopiebilder. A) Nach extraartikulärer Präparation bis auf den Processus posterolateralis tali respektive ein Os trigonum sowie Identifikation der Flexor-hallucis-longus- Sehne kann in das untere Sprunggelenk eingegangen werden. B) Nach weitgehender Entknorpelung – ein Knorpelrest ist im schwer zugänglichen anterolateralen Anteil des Kalkaneus verblieben (*) – wird die subchondrale Sklerosezone mit dem Meissel schrittweise eröffnet (PPT: Processus posterolateralis tali, darunter findet sich der Eingang ins untere Sprunggelenk, FHL: Flexor-hallucis- longus-Sehne, T: Talus, C: Kalkaneus; ST: Sinus tarsi)
Abb. 4: Intraoperative Bildverstärkeraufnahmen: Rückfuss A) seitlich, B) anteroposterior. Fixation der unteren Sprunggelenksarthrodese mit 2 divergierenden Schrauben (7,0-mm-Schrauben), um eine hohe mechanische Stabilität zu erreichen. Die posteriore Schraube erzeugt hohe Kompression auf die posteriore Gelenksfacette, die anteriore Schraube dient der Rotationsstabilisierung
Ergebnisse
Somit stellt sich die Frage, ob es tatsächlich stimmt, dass die arthroskopische Technik die bereits guten Resultate der offenen Vorgehensweise übertrifft.
In der Literatur steht eine ganze Reihe von Fallserien zur Verfügung. Der Vergleich zwischen den Studien ist aber aufgrund der Heterogenität bei den angewandten Fixationstechniken, postoperativen Protokollen, der Definition der knöchernen Durchbauungsraten im Röntgen oder CT und der Verwendung von Knochengrafts nicht einfach.21 Fast alle Serien zeigen, unabhängig von der arthroskopischen Technik, Fusionsraten deutlich über 90%.21,23 Diese Rate ist tendenziell, aber nicht signifikant höher als bei einem offenen Vorgehen. Rungprai et al. bestätigen z.B. die erhoffte raschere Rehabilitation und geringere Morbidität in ihrem retrospektiven Vergleich von 60 offenen mit 69 arthroskopischen unteren Sprunggelenksarthrodesen.19 So zeigen sie eine signifikant – und klinisch relevante – kürzere Zeit bis zum knöchernen Durchbau (durchschnittlich 3,5 Wochen rascher; durchschnittlich 11,6 [8–20] vs. durchschnittlich 15,1 [10–48] Wochen), signifikant raschere Rückkehr zu Aktivitäten des Alltags (durchschnittlich 10,9 [9–24] vs. durchschnittlich 15,5 [10–24] Wochen), zur Arbeit (durchschnittlich 14,0 [10–40] vs. durchschnittlich 17,4 [12–38] Wochen) und zum Sport (durchschnittlich 24,0±3,4 [20–32] vs. durchschnittlich 30,8 [20–40] Wochen).19 Zusätzlich weist das arthroskopische Vorgehen auch niedrigere Komplikationsraten auf, erreicht aber nie eine statistische Signifikanz (v.a. was schmerzhafte Narbenbildung [2,9 vs. 10%; p=0,11] und Dysästhesien des Nervus suralis [5,8 vs. 13,3%; p=0,18] betrifft).19 Wie erwartet, profitieren aber alle Patienten massgeblich vom Eingriff, gemessen an diversen Scores (FFI, SF-36, VAS), unabhängig davon, ob ein arthroskopisches oder offenes Vorgehen gewählt wurde.19
Zusammenfassung
Bei Arthrodesen des unteren Sprunggelenks sind eine gründliche Vorbereitung der Gelenksflächen, Positionierung des Rückfusses in physiologischer Rückfussachse und eine mechanische stabile Fixation grundlegend, um eine hohe Fusionsrate und hervorragende Patientenzufriedenheit zu erreichen. Dieses Ziel kann, unabhängig von der Technik, mit einem offenen oder mit einem arthroskopischen Vorgehen erreicht werden. Mit der posterioren Arthroskopie kann im Vergleich zur lateralen der anterolaterale Anteil der posterioren Gelenksfacette etwas schlechter erreicht werden. Auch dann bleiben die Raten an knöcherner Konsolidation sehr hoch. Der grösste Vorteil der arthroskopischen Techniken liegt in der kürzeren Hospitalisationsdauer, rascheren Rehabilitation und einer etwas geringeren Rate an Weichteilkomplikationen, es bedarf aber einer längeren Lernkurve.
Literatur:
1 Astion DJ et al.: Motion of the hindfoot after simulated arthrodesis. J Bone Joint Surg Am 1997; 79(2): 241-6 2 Bartoníček J et al.: Anatomy of the subtalar joint. Foot Ankle Clin 2018; 23(3): 315-40 3 Chinnakkannu K et al.: Subtalar joint preparation using the two portal posterior arthroscopic technique versus the sinus tarsi open approach: a cadaver study. Foot (Edinb) 2021; 46: 101690 4 Coulomb R et al.: Do clinical results of arthroscopic subtalar arthrodesis correlate with CT fusion ratio? Orthop Traumatol Surg Res 2019; 105(6): 1125-9 5 Davies MB et al.: A comprehensive review of subtalar arthrodesis. Foot Ankle Int 2007; 28(3): 295-7 6 van Dijk CN: Hindfoot endoscopy for posterior ankle pain. Instr Course Lect 2006; 55: 545-54 7 Easley ME et al.: Isolated subtalar arthrodesis. JBone Joint Surg Am 2000; 82(5): 613-24 8 Elftman H: The transverse tarsal joint and its control. Clin Orthop 1960; 16: 41-6 9 Glazebrook M et al.: Establishing the relationship between clinical outcome and extent of osseous bridging between computed tomography assessment in isolated hindfoot and ankle fusions. Foot Ankle Int 2013; 34(12): 1612-8 10 Greisberg J, Sangeorzan B: Hindfoot arthrodesis. J Am Acad Orthop Surg 2007; 15(1): 65-71 11 Hicks JH: The mechanics of the foot. J Anat 1954; 88(1): 25-30 12 Jastifer JR et al.: Biomechanical evaluation of strength and stiffness of subtalar joint arthrodesis screw constructs. Foot Ankle Int 2016; 37(4): 419-26 13 Keefe DT, Haddad SL: Subtalar instability: etiology, diagnosis, and management. Foot Ankle Clin 2002; 7(3): 577-609 14 Klammer G et al.: Coalitions of the tarsal bones. Foot Ankle Clin 2018; 23(3): 435-49 15 Lopes R et al.: Arthroscopic subtalar arthrodesis. Orthop Traumatol Surg Res 2016; 102(8S): S311-6 16 Lopez R et al.: Subtalar joint arthrodesis. Clin Podiatr Med Surg 2012; 29(1): 67-75 17 Parisien JS, Vangsness T: Arthroscopy of the subtalar joint: an experimental approach. Arthroscopy 1985; 1(1): 53-7 18 Roster B et al.: Subtalar joint arthrodesis: open and arthroscopic indications and surgical techniques. Foot Ankle Clin 2015; 20(2): 319-34 19 Rungprai C et al.: Outcomes and complications after open versus posterior arthroscopic subtalar arthrodesis in 121 patients. J Bone Joint Surg Am 2016; 98(8): 636-46 20 Sangeorzan A, Sangeorzan B: Subtalar joint biomechanics: from normal to pathologic. Foot Ankle Clin 2018; 23(3): 341-52 21 Shamrock AG et al.: Do patient positioning and portal placement for arthroscopic subtalar arthrodesis matter? Orthop J Sports Med 2020; 8(7): 2325967120926451 22 Tuijthof GJM et al.: Overview of subtalar arthrodesis techniques: options, pitfalls and solutions. Foot Ankle Surg 2010; 16(3): 107-16 23 Walter R et al.: Arthroscopic subtalar, double, and triple fusion. Foot Ankle Clin 2016; 21(3): 681-93 24 Welte L et al.: Influence of the windlass mechanism on arch-spring mechanics during dynamic foot arch deformation. J R Soc Interface 2018; 15(145): 20180270 25 Wirth SH et al.: Open technique for in situ subtalar fusion. Foot Ankle Clin 2018; 23(3): 461-74
Das könnte Sie auch interessieren:
Neueste Entwicklungen der spinalen EndoskopieNachhaltige keramische Knochenimplantate bald aus dem 3D-Drucker
Die endoskopische Wirbelsäulenchirurgie hat sich von einer rein perkutanen Technik zu einer hochpräzisen, technisch ausgereiften Methode entwickelt, die ein weites Spektrum degenerativer ...
Seltene Kleingefässvaskulitiden im Fokus
Bei Vaskulitiden der kleinen Gefässe liegt eine nekrotisierende Entzündung der Gefässwand von kleinen intraparenchymatösen Arterien, Arteriolen, Kapillaren und Venolen vor. Was gilt es ...
Elektive Hüft-TEP bei Adipositas Grad III
Übergewichtige Patient:innen leiden früher als normalgewichtige Personen an einer Hüft- oder Kniearthrose. Allerdings sieht die aktuelle S3-Leitlinie zur Behandlung der Coxarthrose in ...