Physiotherapie bei Beckenbodenschmerz
Autorin:
Kathrin Knill, BSc, CAS Pelvic Physiotherapy
Knill Therapeutics
Gesundheitspraxis und Physiotherapie am Stadelhofen, Zürich
E-Mail: info@knil-therapeutics.ch
Die Symptomatik «chronic pelvic pain» erscheint im ersten Moment als ein sehr weit gefasster Themenbereich. Darin müssen sich Fachpersonen orientieren können, um geeignete Mittel zur Diagnostik und Behandlung zu bestimmen. Die Physiotherapie kann in diesem Prozess eine Schlüsselrolle einnehmen und in diesem Artikel soll beschrieben werden, was von ärztlicher Seite her von diesem Fachbereich erwartet werden kann. Die erforderlichen Qualifikationen der Physiotherapeut:innen werden beleuchtet und ein Überblick über aktuelle und bewährte Therapieansätze gegeben.
Keypoints
-
Die Beckenbodenphysiotherapie führt eine differenzierte Befunderhebung durch und kann nach einem «clinical reasoning» bei Patientinnen mit Beckenschmerzen diverse Behandlungsmethoden gezielt anwenden.
-
Bei länger bestehenden Beckenschmerzen soll die Physiotherapie frühzeitig in den Behandlungsprozess involviert werden. Benötigt werden eine ärztliche Verordnung zur Physiotherapie und falls vorhanden Berichte.
-
Im physiotherapeutischen Denkprozess steht die Frau als Ganzes im Zentrum.
-
Der Zugang zur Patientin über körperliche Berührung ist das höchste Gut der Physiotherapie, damit gilt es stets achtsam und bewusst umzugehen. Wird bereits in der gynäkologischen Sprechstunde über eine vaginale oder anale Befunderhebung und mögliche Behandlungstechniken in der Physiotherapie aufgeklärt, bietet dies einen erleichterten Zugang zur Patientin.
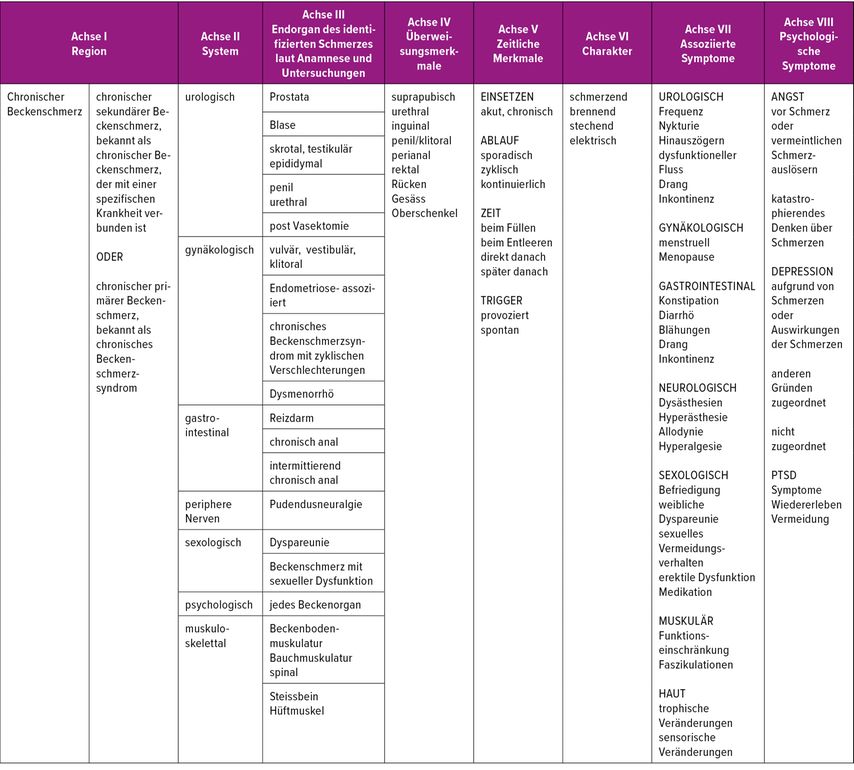
Eine wichtige Orientierungshilfe im klinischen Denkprozess liefert die Einteilung nach Achsen aus den aktuellen Guidelines on Chronic Pelvic Pain der European Urology Association (EAU).1 Im Rahmen des «clinical reasonings» strebt man eine ganzheitliche Betrachtung an, welche über sämtliche in den Guidelines beschriebenen Achsen reicht (Tab. 1). In der spezifischen Ausrichtung der Physiotherapie liegt jedoch ein besonderes Augenmerk auf den Achsen IV bis VIII, insbesondere hinsichtlich der Schmerzcharakteristik und der assoziierten Symptome. Im Speziellen wird auf die Wechselwirkung zwischen Schmerzen, funktioneller Beeinträchtigung der Muskulatur, Angst und Vermeidungsverhalten im Kontext der physiotherapeutischen Praxis eingegangen.
Tab. 1: Einteilung nach Achsen aus den aktuellen Guidelines der EAU für chronische pelvine Schmerzen (modifiziert nach EAU-Guidelines)1
Die Ärzte Wise und Anderson beschrieben diesen Kreislauf bereits 2014 sehr verständlich.2 Schmerzen können unterschiedliche Ursachen haben und so können Ängste auf jeder Ebene bereits Auslöser für schmerzhafte Empfindungen sein, unabhängig von strukturellen Einschränkungen. Beispielsweise bringen Verlust- oder Existenzängste und auch Schmerzen Menschen dazu, ihr Bewegungsverhalten zu verändern und so Aktivitäten zu vermeiden. Diese Bewegungseinschränkung kann zu weiteren Ängsten führen und strukturell im Körper, hier spezifisch im Beckenboden, zu einer Veränderung der Muskelspannung führen. So kann dieser Kreislauf immer weitergehen und die einzelnen Faktoren nähren sich gegenseitig – ein Ausbrechen erscheint als immer grössere Herausforderung.
Zuweisung zur Physiotherapie
Die aktuellen Guidelines der EAU sehen die Beckenbodenphysiotherapie als First-Line-Therapie an und empfehlen somit bereits früh im Behandlungsprozess die interdisziplinäre Zusammenarbeit. Kommt also eine Patientin mit Beckenschmerzen in die Sprechstunde, kann aufgrund von Schmerzen einegynäkologische vaginale Untersuchung nicht durchgeführt werden, oder gibt sie dabei (bekannte) Symptome an, bestehen rezidivierende Harnwegsinfekte oder wird die Diagnose Urethritis gestellt, dann soll die Beckenbodenphysiotherapie in den Behandlungsprozess eingebunden werden. Der Denkprozess bei Ärzt:innen richtet sich an die vorderen Achsen der vorher beschriebenen Einteilung und so lohnt sich die Frage: Könnten auch muskuloskelettale, viszerale oder neurale Strukturen beteiligt sein? Wenn die Ärztin/der Arzt zu diesem Schluss kommt, ist die interdisziplinäre Zusammenarbeit indiziert, denn die Physiotherapie kennt hier unzählige Behandlungsmethoden.
Spezialgebiet Beckenbodenphysiotherapie
In der Grundausbildung (Bachelor of Science) in Physiotherapie wird in der Urogynäkologie zwar ein Basiswissen vermittelt, für die Behandlung von komplexen Einschränkungen sind Weiterbildungen in diesem Fachbereich aber zwingend notwendig.Der Verein Pelvisuisse setzt sich in der Schweiz für hohe Qualitätsstandards ein, damit eine Therapie nach aktuellen wissenschaftlichen Erkenntnissen sowie internationalen Guidelines angeboten werden kann.3Weitere Informationen für zuweisende Fachpersonen sowie eine Therapeut:innenliste ist zu finden unter www.pelvisuisse.ch.
Vorgehen in der physiotherapeutischen Behandlung
Anamnese und objektive Befunderhebung
Bei der Erstbehandlung der Patientin geht es um die Kontaktaufnahme der Therapeutin/des Therapeuten mit der Patientin wie auch um die Kontaktaufnahme der Patientin mit ihrem Beckenboden und ihrem Schmerzmechanismus. Bei einer Konsultation aufgrund von Schmerzen ist es essenziell, in der Anamnese zu erfahren, wie das Schmerzverständnis der Patientin ist. Hat sie Angst vor einer Unfruchtbarkeit, einem bösartigen Tumor oder Infektionen? Noch immer haben viele Frauen kaum oder nur wenig Vorstellung über die Strukturen im Becken und wissen auch nicht, wo im Körper der Beckenboden genau lokalisieret ist. Patient Education beinhaltet die Vermittlung von Physiologie und Anatomie anhand von Bildern und Modellen. Weitere Erklärungsmodelle liefern unter anderem Butler und Moseley mit ihrem Konzept von «explain pain».4 Mit Wahrnehmungsübungen erlernt die Frau, die Willküraktivität der Beckenbodenmuskulatur zu spüren und so die Spannung aktiv zu beeinflussen. Erst nach dieser Einleitung wird eine körperliche Untersuchung durchgeführt. Dabei unterscheidet die Physiotherapie nicht nach Körperbereich, sondern beurteilt die gesamte Statik und Haltung der Frau, z.B. mittels einer funktionellen Inspektion von Alltagsbewegungen wie Sitzen, Laufen, Gewichte heben etc. Weiters werden die Atmung und die Rumpfmuskulatur beurteilt, denn der Beckenboden bildet funktionell mit diesen Strukturen eine Einheit und das Zusammenspiel der einzelnen Systeme ist grundlegend.
Der nächste Teil ist wohl der wichtigste im Behandlungsprozess: Die Inspektion und Palpation von Vulva, Anus und des Beckenbodens. Bei Auffälligkeiten in der Inspektion an der Vulva ist die interdisziplinäre Absprache wichtig, um diese gemeinsam zu beurteilen bzw. weiterführende Abklärungen durchzuführen. Die vaginale Palpation erfolgt mit ein bis zwei Fingern und beurteilt den Muskeltonus, die Kraftentwicklung in den Komponenten der Maximalkraft, Schnellkraft und Ausdauer und insbesondere bei Schmerzpatientinnen die Fähigkeit zur Entspannung der Muskulatur. Triggerpunkte werden evaluiert und das Ziel der Untersuchung ist immer klar die Reproduktion der bekannten Schmerzsymptomatik, um so einen spezifischen Behandlungsplan erstellen zu können. Der ICS-Report zur Untersuchung des Beckenbodens umfasst 44 Seiten und beschreibt jedes messbare Merkmal des Beckenbodens bis ins kleinste Detail.5 Auch wenn jede:r Beckenbodenphysiotherapeut:in diese Grundlage kennen soll, sind nicht alle Punkte praxisrelevant. Es zeigt jedoch auf, wie viel Arbeit in der Wissenschaft in die Beurteilung des Beckenboden gesteckt wird und wie differenziert diese Berufsgruppe die Strukturen beurteilen kann.
«Clinical reasoning» – Behandlungsplan und Zielsetzung
Die Befunde aus der Anamnese und der objektiven Untersuchung, welche insbesondere die vaginale und anale Tastuntersuchung beinhaltet, werden im «clinical reasoning» gesammelt und priorisiert. So wird ein Behandlungsplan mit messbaren Zielen erstellt, welcher regelmässig überprüft werden soll.
Behandlungstechniken
Aus der Befunderhebung geht hervor, wo die Schmerzen lokalisiert sind: Bei oberflächlichen Schmerzen an der Vulva ist das primäre Behandlungsziel meist die Desensibilisierung des Gewebes. Die Patientin soll Sicherheit bei Berührungen entwickeln und dies bei der Körperpflege bewusst üben. In der interdisziplinären Zusammenarbeit mit Urotherapeut:innen lassen sich dazu geeignete Pflegeprodukte finden. Durch manuelle Techniken in der Physiotherapie kommt es zu einer weiteren Desensibilisierung und Dehnung des Gewebes. Bei tiefen Schmerzen werden die in der Untersuchung ertasteten, lokalen myofaszialen Triggerpunkte behandelt. Sehr typische Lokalisationen dazu bei Beckenschmerzen sind:
-
M. levator ani mit schmerzhafter Ausstrahlung in Perineum, Anus, Blase, Urethra
-
M. obturator internus: Ausstrahlung in Os coccygis, Urethra, Vagina, Vulva
Anstelle der Lokalisation kann auch die Struktur das Vorgehen in der Behandlung bestimmen: Neurologisch gilt es hier an den Verlauf des N. pudendus im Alcock-Kanal zu denken.
Hilfsmittel und alternative Therapien
Eine bekannte Therapieform bei Schmerzen und überaktiver Muskulatur im Beckenboden ist der Einsatz von Dilatoren.6 Dehnstäbe aus Hartplastik oder Silikon mit unterschiedlichem Durchmesser können nach einer Instruktion durch die Therapeutin/den Therapeuten vaginal oder anal eingeführt werden. Im regelmässigen Heimtraining wird die Muskulatur passiv unter Dehnung gebracht. Dies soll die Dehnfähigkeit der Muskulatur verbessern und Tonus-senkend wirken.
Bei der Therapie mittels Biofeedback geht es darum, mit Anal- oder Vaginalsonden über Oberflächenelektroden eine EMG-Ableitung auf einem Bildschirm anzuzeigen. Die Patientin lernt so, anhand des visuellen Feedbacks die Willküraktivität in der Muskulatur zu kontrollieren. Was in der Theorie logisch erscheint und wissenschaftlich erforscht ist, erfordert die Compliance der Frau, selbstständig einen Gegenstand in die schmerzende Vagina einzuführen. Heute arbeiten die Beckenbodenphysiotherapeut:innen vermehrt mit transperinealem Ultraschall, dies eignet sich ebenfalls zum Biofeedback, jedoch ohne das Einführen eines Gegenstandes. Patient Education und Selbstvertrauen der Frau sind zentral und bei diesen Methoden essenziell, denn erfährt sie in der Therapie zusätzliche Schmerzen kann der Kreis von Angst, Spannung und Schmerz wieder grössere Bahnen ziehen und eine Linderung der Symptome bleibt aus oder die Therapie provoziert stärkere Schmerzen.
Eine bessere Compliance gibt es bei der TENS-Elektrotherapie durch eine periphere Stimulation des N. tibialis.7 Weitere Therapiekonzepte versuchen, Entspannung und eine Stressreduktion und somit eine Balance zwischen Sympathikus und Parasympathikus zu erreichen: Meditation, MBSR («mindfulness-based stress reduction»), Yoga undAtemtherapie, Faszientherapie. In diesem multimodalen Denken und Zusammenarbeiten erschliessen sich immer mehr Möglichkeiten, die Schmerzen zu verstehen, anzunehmen und zu lindern.
Literatur:
1 Engeler D et al.: EAU Guidelines on Chronic Pelvic Pain.European Assiociation of Urology 2023 2 Wise D, Anderson R: Kopfschmerzen im Becken. National Center for Pelvic Pain Research 2014 3 https://www.pelvisuisse.ch 4 Butler DS, Moseley L: Schmerzen verstehen. 3. Auflage. Springer, 2016 5 Frawley H et al.: An International Continence Society (ICS) report on the terminology for pelvic floor muscle assessment. Neurourol Urodyn 2021; 40(5): 1217-60 6 Murina F et al.: The use of amielle vaginal trainers as adjuvant in the treatment of vestibulodynia: an observational multicentric study. Medscape J Med 2008; 10(1): 23 7 van Balken MR et al.: Percutaneous tibial nerve stimulation as neuromodulative treatment of chronic pelvic pain. Eur Urol 2003; 43(2): 158-63
Das könnte Sie auch interessieren:
Evidenz, Anwendungen und Realitätscheck
Die Präimplantationsdiagnostik (PGT) hat sich in den vergangenen zwei Jahrzehnten zu einem integralen Bestandteil der assistierten Reproduktionsmedizin entwickelt und bietet Paaren mit ...
Abnorme uterine Blutung in der Adoleszenz
Verstärkte Menstruationsblutungen gehören zu den häufigsten gynäkologischen Beschwerden bei jugendlichen Mädchen. Bei einem relevanten Anteil liegen bisher unerkannte Blutgerinnungs- ...
Muss das duktale Carcinoma in situ noch operativ behandelt werden?
Das duktale Carcinoma in situ (DCIS) ist ein möglicher Vorläufer des invasiven Mammakarzinoms, wird jedoch zunehmend als heterogene Entität erkannt, sodass eine Standardtherapie mit ...