Neues Therapieprinzip bei Hidradenitis suppurativa
Bericht:
Dr. Norbert Hasenöhrl
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Die gleichzeitige Hemmung der Januskinasen TYK2 und JAK1 könnte sich als neues Therapieprinzip bei Hidradenitis suppurativa etablieren, wie eine Phase-2-Studie zeigt.
„Die Studie, die ich hier präsentiere, ist aus drei Gründen wichtig“, erklärte Prof. Dr. Alexandra B. Kimball, Harvard Medical School, Boston, USA. „Erstens, weil wir die Wirksamkeit eines neuen Moleküls gegen Hidradenitis suppurativa, kurz HS, zeigen konnten; zweitens, weil wir gesehen haben, dass zwei andere Wirkprinzipien nicht funktionieren; drittens, weil wir mit dieser Arbeit die Idee einer Plattformstudie in die Dermatologie eingeführt haben.“ Damit sind Studien gemeint, in denen z.B. drei verschiedene Dosierungen eines Medikaments oder eben – wie in diesem Fall – drei verschiedene Medikamente in einer Indikation getestet werden. Das erste Wirkprinzip war die Hemmung von IRAK4 („Interleukin-1-Receptor-Associated Kinase 4“) durch PF-06650833, das zweite die Hemmung von TYK2, einer der vier Januskinasen, durch PF-06826647 und das dritte die duale Hemmung von TYK2 und JAK1 durch PF-06700841 oder Brepocitinib.
Studiendesign …
Die Teilnehmer mussten sich im Hurley-Stadium II oder III befinden, mindestens vier Läsionen und maximal 20 Fisteln aufweisen. Nach einer sechswöchigen Screeningphase erfolgte die 16-wöchige Interventionsphase, wobei jede Verumgruppe (n = 48) einen eigenen Placeboarm (n=16, somit 3:1-Randomisierung) hatte. Somit nahmen 192 Patienten an der Studie teil. Eine letzte Visite erfolgte vier Wochen nach Ende der Behandlung.
Der primäre Endpunkt war der Anteil der Patienten, die zu Woche ein HiSCR-Ansprechen erreichten. Dies bedeutet eine mindestens 50%ige Reduktion der Läsionen im Vergleich zu Studienbeginn und keine Steigerung der Anzahl an Abszessen oder drainierenden Fisteln. Nicht mehr als 30% der Patienten durften ein inadäquates Ansprechen auf TNF-Blocker und nicht mehr als 20% eine begleitende orale Antibiotikatherapie aufweisen.
… und Ergebnisse
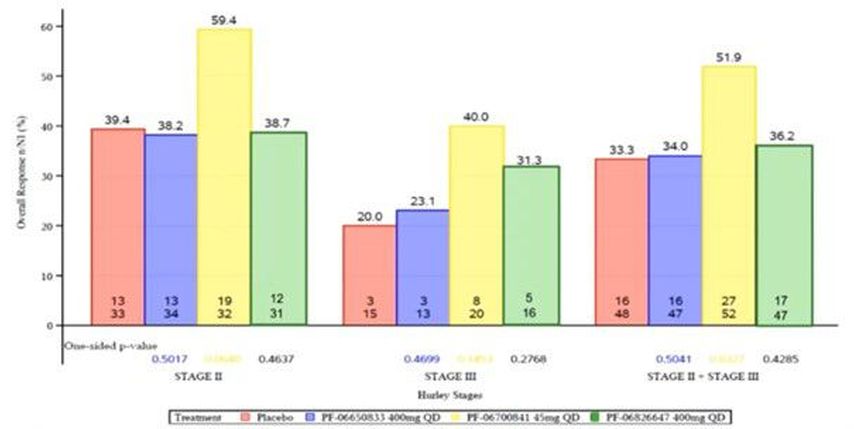
Das mittlere Alter lag zwischen 37 und 40 Jahren, zwischen 72% und 88% waren Frauen, der mittlere BMI betrug 35–36kg/m². Ungefähr zwei Drittel befanden sich im Hurley-Stadium II, der Rest im Stadium III. Während sich die Ergebnisse des primären Endpunkts für den IRAK4- und den TYK2-Inhibitor mit 34,0% bzw. 36,2% nicht signifikant von Placebo (33,3%) unterschieden, war das für Brepocitinib mit 51,9% (p=0,0298) sehr wohl der Fall.
Abbildung 1 zeigt die Ergebnisse für den primären Endpunkt, zunächst nach Hurley-Stadium aufgeschlüsselt und dann für die gesamte Population.
Auch bezüglich der Zeit bis zum Auftreten des ersten Schubes schnitt der Brepocitinib-Arm besser ab als die anderen Gruppen. Zusammenfassend lässt sich sagen, dass Brepocitinib zu einer Zunahme des Erreichens des primären Endpunkts um 19% führte, wobei die Wirksamkeit über die Subgruppen (nach Hurley-Stadien und TNF-Ansprechen) annähernd gleich waren; die Zahl der Patienten, die keine, eine oder zwei Läsionen aufwiesen, stieg signifikant um 16%, die Rate der Patienten mit einem oder mehreren Schüben sank um signifikante 22%. Nicht signifikante Trends zeigten sich beim Ansprechen bezüglich Hautschmerzen (+5%) und bei der Veränderung des IHS4-Scores, der bei HS häufig verwendet wird (–15%).
Die Rate der Teilnehmerinnen, die Nebenwirkungen (AE) erlebten, lag zwischen 50% und 60%, wobei schwere AE selten waren. Unter Brepocitinib hatte nur ein Patient schwere AE und brach die Studie permanent ab. Insgesamt bewegten sich die AE fast auf Placeboniveau. AE, die unter Brepocitinib häufiger auftraten als unter Placebo, waren Akne, CK-Erhöhungen, Kopfschmerzen, Übelkeit und Harnwegsinfekte. „Die CK-Anstiege dürften aber nichts mit dem Studienmedikament zu tun gehabt haben“, schränkte Kimball ein.
Zusammenfassend lässt sich sagen, dass Brepocitinib als Therapie der Hidradenitis suppurativa eine gute Wirksamkeit und Sicherheit gezeigt hat, während die beiden anderen Therapieprinzipien – die Hemmung von IRAK4 bzw. TYK2 alleine – keinen signifikanten Behandlungseffekt erzielen konnten. „Wir können aus dieser Studie also viel lernen, auch durch die beiden Substanzen, die keine signifikante Besserung bewirkt haben“, so Kimball. „Der Entzündungsprozess bei HS ist extrem intensiv und benötigt wohl die Hemmung von mehr als einem Signalweg.“
Quelle:
Kimball A: Efficacy and safety of 3 different kinase inhibitors: brepocitinib (TYK2/JAK1 inhibitor), IL-1 receptor associated kinase 4 (IRAK4) inhibitor, and Tyrosine kinase 2 (TYK2) inhibitor in patients with moderate to severe hidradenitis suppurativa in a Phase 2a umbrella study. EADV 2022, presentation ID D2T01.3J