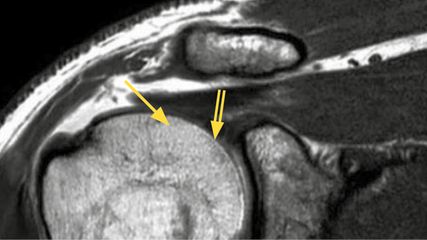
Die Schulter des Überkopfsportlers ist anders
Jatros
30
Min. Lesezeit
14.02.2019
Weiterempfehlen
<p class="article-intro">Schulterprobleme, die man bei einem „normalen“ Patienten als pathologisch ansehen würde, muss man bei einem Überkopfsportler differenziert betrachten. Bei der „Werferschulter“ gibt es viele Adaptionsmechanismen. Phänomene wie das GIRDSyndrom oder das SICK-Scapula-Syndrom können konservativ behandelt werden. Für eine Operation der Bizepssehne hat sich die Tenodese bewährt, Zurückhaltung ist hingegen bei der Operation der Rotatorenmanschette angesagt.</p>
<hr />
<p class="article-content"><p>Dr. Franz Unger, Klinik Diakonissen, Linz, initiierte und leitete bereits zum siebenten Mal das „Oberösterreichische Schultermeeting“, das für Ärzte und Therapeuten Gelegenheit zu Diskussion und Vernetzung gab. Unter dem Motto „Schulter und Sport“ standen in Puchberg bei Wels bei der letzten Veranstaltung die sogenannten Überkopfsportler im Mittelpunkt des Interesses.<br /> Einleitend sprach Dr. Reinhold Ortmaier, Krankenhaus der Barmherzigen Brüder, Linz, über die Differenzialdiagnose der schmerzhaften Schulter beim Überkopfsportler. Dr. Christof Pirkl, Klinikum Wels-Grieskirchen, und Dr. Gernot Aitzetmüller, Klinik Diakonissen, Linz, gaben Einblick in die arthroskopische Therapie bei HAGL-Läsionen bzw. bei der Behandlung von SLAP-Läsionen bei Überkopfsportlern. Stellvertretend für den erkrankten Dr. Philipp Heuberer, Herz Jesu Krankenhaus, Wien, widmete sich Dr. Unger zum Abschluss dem Thema „Sport und Schulterprothese“.</p> <h2>Größte Belastung</h2> <p>Überkopfsportarten bringen im Vergleich zu allen anderen Sportarten die größte Belastung für das Schultergelenk. Betrachtet man etwa die Biomechanik der Wurfbewegung eines Baseballspielers, wird klar, welche unglaublichen Kräfte hier auf das Gelenk einwirken: Es beginnt mit der Aushol- und der Schwungphase, geht über die Akzelerationsphase und endet mit dem Auslassen des Balls und der Durchzugsphase („wind-up“ – „early cocking“ – „late cocking“ – „acceleration“ – „deceleration“ – „follow through“).<br /> Repetitive Wurfbewegungen dieser Art führen naturgemäß zu Adaptionen der Schulter, weshalb man die Schulter des Überkopfsportlers anders als die von anderen Sportlern bzw. der Normalbevölkerung betrachten muss. Wie bereits in zahlreichen Studien beschrieben, findet sich bei Überkopfsportlern eine Reihe von (vermeintlichen) Pathologien. Bezüglich adaptiver Anpassungen vs. Pathologie haben Lesniak et al. 21 asymptomatische Schultern von Profi-Baseball-Pitchern mittels MRT untersucht. Sie fanden bei 52 % Rotatorenmanschetten(RM)-Rupturen (partial, komplett), bei 48 % SLAP- und bei 62 % anteriore oder posteriore Labrumläsionen.<sup>1</sup> Connor et al. fanden in ihrer prospektiven Kohortenstudie, dass MRT-Auffälligkeiten der Schulter bei keinem ProfiÜberkopfsportler innerhalb von 5 Jahren zu Problemen führten.<sup>2</sup> Der Terminus „Pathologie“ ist somit sehr differenziert zu sehen, da die „Patienten“ eigentlich keine Probleme haben. Treten beim Überkopfsportler Symptome auf, werden diese unter dem Begriff „Dead arm“-Syndrom subsumiert. Dieser wird als „discomfort“ beim Werfen beschrieben, was Schmerzen und/oder eine abgeschwächte Wurfleistung beinhalten kann.<sup>3</sup> Pathologisch kann es sich um RM-Pathologien, Läsionen bzw. Pathologien der langen Bizepssehne oder auch um Kapselpathologien, welche die Rotation einschränken, handeln.<br /> 1991 erstmals beschrieben wurde das posterosuperiore Impingement: Es wird postuliert, dass dieser Mechanismus an der Entstehung von Kapselverdickungen und von Partialrupturen der RM und an Läsionen am Labrum beteiligt ist.<sup>4</sup> „Für die Beeinträchtigung der Rotatorenmanschette ist ein anderer Pathomechanismus wahrscheinlich“, erklärt Ortmaier. Eine massive „unphysiologische“ Außenrotationsbewegung führt hier zu einem „Twisten“ der RM, insbesondere des Supraspinatus und Infraspinatus (SSP/ISP), was zu Mikroverletzungen und Rupturen führen kann.<br /> Bei einer Partialruptur kann man sich für ein Débridement oder eine Naht entscheiden, die Ergebnisse sind jedoch teilweise ernüchternd. Zu etwas besseren Ergebnissen scheint eher das Débridement zu führen: Von 43 Überkopfsportlern hatten nach Débridement 45 % eine „Return to sports“(RTS)-Rate auf gleichem Level.<sup>5</sup> Eine andere Untersuchung mit 67 Baseball- Werfern ergab eine RTS-Rate von 76 % auf gleichem bzw. 55 % auf gleichem oder höherem Level.<sup>6</sup> Das Outcome nach einer RM-Naht bei Partialrupturen ist meist bescheidener, und was die Komplettrupturen betrifft, gehen die Ergebnisse gänzlich „in den Keller“: Von 12 Baseball- Werfern („mini-open repair“) konnte nur einer (8 % ) auf seinem hohen Niveau weitermachen.<sup>7</sup></p> <h2>GIRD-Syndrom und SICK-Syndrom konservativ behandeln</h2> <p>Als wahrscheinlich wichtigste Pathologie bzw. Adaption beim Überkopfsportler gilt das sogenannte GIRD-Syndrom („glenohumeral internal rotation deficit“). Dabei präsentiert sich der Patient klinisch mit einer ausgeprägten Innenrotationsschwäche des Wurfarms. Ausschlaggebend für das posterosuperiore Impingement ist hier die Wurf- bzw. späte Ausholphase („late cocking“). „Noch wahrscheinlicher ist, dass der Pathomechanismus erst ganz zum Schluss zum Tragen kommt, da hier Fraktionskräfte an der posterioren Kapsel bis zu 80 Prozent des Körpergewichts betragen“, sagt Ortmaier. Möglicherweise kommt es auch durch Mikroverletzungen zu Einblutungen in die Kapsel, was wiederum zu ihrer Verdickung und zu Einschränkungen in der Innenrotation führt.<br /> „Die First-Line-Therapie ist immer konservativ, wobei die beste Übung bei GIRD die ,Sleeper stretch‘-Therapie ist“, so Ortmaier. Dabei liegt der Patient ausgestreckt auf der ipsilateralen Schulter und versucht mit der kontralateralen Seite bzw. dem Arm eine Innenrotation zu forcieren. „Mit dieser Methode bekommt man etwa 97 Prozent der Patienten deutlich gebessert, im Zeitraum von drei bis vier Wochen sollten es immer noch 90 Prozent sein. Mit Verbesserung ist ein Rotationsunterschied von weniger als 20 Prozent gemeint“, erklärt Ortmaier.<br /> Für die wenigen therapieresistenten Patienten kann ein posteroinferiorer Kapselrelease in Betracht gezogen werden, wobei hier die Ergebnisse laut Ortmaier „zumindest akzeptabel“ sind: Von 16 Überkopfsportlern mit posteroinferiorem Kapselrelease kamen 69 % auf einen RTS- „Preinjury“-Level.<sup>8</sup><br /> Die Verdickung der Kapsel und die Einschränkung der Innenrotationsfähigkeit führen zu einem anderen gravierenden Problem: Das Drehzentrum verändert sich hin zu posterosuperior und bedingt damit einerseits Pseudolaxizität und andererseits SLAP-Läsionen. Das klinische Bild einer SLAP-Läsion kann ein „Dead arm“-Syndrom beinhalten (Probleme beim Werfen, Schmerz, Unsicherheit, verminderte Wurfgeschwindigkeit und Wurfkraft). Aber auch der vordere Schulterschmerz kann vorherrschend sein, wobei der Patient oft ein „Klicken“ während der „Late cocking“-Phase registriert. Bei Tennisund Volleyballspielern kommt es sehr oft zu Schmerzen beim Service, d.h. wenn der Schläger den Ball berührt bzw. die Hand den Volleyball. Begleitverletzungen, z.B. RM-Läsionen, müssen dabei immer einkalkuliert werden.</p> <p>Die klinischen Tests einer Bizepssehne erfolgen in klassischer Weise durch den Speed- und den O’Brian-Test, die entweder sensitiv oder spezifisch sind, meistens aber nicht beides. Am besten hat sich der „3-pack examination“-Test bewährt, der nicht nur versucht, die Pathologie, sondern auch die Lokalisation zu detektieren. Da eine konservative SLAP-Therapie auch bei einer Bizepssehnenpathologie zum Erfolg führen kann, ist eine Operation nicht immer unbedingt nötig. Besserung kann unter anderem durch ein gutes Physiotherapieregime (Ruhigstellung und Kühlung, danach Bewegungs- und Kräftigungsübungen und in der dritten Phase Koordinationsübungen) erreicht werden. Nach 3–6 Wochen kann mit der Intensivierung des Trainings die RTS-Phase gestartet werden.<br /> Entscheidet man sich – etwa aufgrund von Therapieresistenz – für eine chirurgische Therapie, stehen drei Methoden zur Verfügung: SLAP-Repair, Tenodesis oder Tenotomie. Letztere findet man bei Überkopfsportlern in der Literatur kaum, während sich die Tenodesis im Vergleich zum SLAP-Repair immer größerer Beliebtheit erfreut und diesem auch häufig überlegen ist. Dies wird durch einen rezenten Review in puncto Patientenzufriedenheit (95,6 % vs. 76,2 % , p=0,01), RTS (81,3 % vs. 64,3 %, p=0,02) und Reoperation (6,5 % vs. 14,2 %, p=0,09) untermauert.<sup>9</sup></p> <p>Eine wichtige Pathologie ist auch das SICK-Scapula-Syndrom. Es ist durch eine Scapula-Fehlposition sowie einen prominenten Angulus inferior und Margo medialis gekennzeichnet. Es treten Schmerzen am Korakoid und Dyskinesien auf. Klinisch ist eine von vorne und hinten hängende Schulter erkennbar. Da es sich meist nicht um ein strukturelles, sondern um ein funktionelles Problem handelt, ist auch hier die Chirurgie nicht die Therapie der Wahl. Die Therapiesäulen beim SICKSyndrom bestehen hauptsächlich aus Stretching und Kräftigungsübungen, mit dem Ziel, die Region um den Pectoralis minor und die hintere Kapsel zu entlasten: geschlossene Ketten ohne Gewicht, offene Ketten bis hin zu Blackburn-Exercises, bei der die Scapula-Retraktoren und die hinteren RM trainiert werden. Auch Ruderübungen und „seated pushups“ haben sich bewährt.</p> <h2>Sport und Schulterprothese</h2> <p>Eine Omarthrose (Arthrose des Schultergelenkes) wurde erstmals von Charles Neer beschrieben, der sie als Verringerung der Gelenkbeweglichkeit, röntgenologische Abnutzung des Gelenkspaltes und eine Vergrößerung des Humeruskopfes durch Ausbildung von Osteophyten bei intakter RM definiert. Der Begriff der RM-Defektarthropathie stammt ebenfalls von Charles Neer, der darunter die arthrotische Deformierung des Humeruskopfes (HK) bei fixiertem HKHochstand aufgrund RM-Massenruptur versteht. Etwa 4 % aller Patienten mit unbehandelter RM-Massenruptur entwickeln nach 8 Jahren eine Defektarthropathie. Die Ätiologie ist unbekannt, angenommen werden mechanische und nutritive Faktoren.<br /> 3 % aller Omarthrosen sind primäre Arthrosen. Der Altersgipfel liegt etwa um das 60. Lebensjahr.<sup>10</sup> „Das ist eine zunehmende medizinische Herausforderung, da nicht nur die Lebenserwartung, sondern auch die funktionellen Ansprüche der Älteren ansteigen“, erklärt Dr. Unger. Der Pathomechanismus ist unbekannt, vermutlich spielen genetische Faktoren und die Eigenschaften des Bindegewebes eine Rolle.<sup>11</sup></p> <p>Die Gruppe um Werner Anderl und Philipp R. Heuberer untersuchte den Einflussfaktor der Akromionmorphologie (Omarthrose vs. Defektarthropathie): Bezugnehmend auf den kritischen Schulterwinkel (CSA) wurden Altersdaten von 500 Patienten in Korrelation mit verschiedenen Charakteristika (mit CTA, ghOA, RCT, IM, TC) mit den Altersdaten von 500 Patienten eines anderen Spitals mit den gleichen Charakteristika validiert. Es konnte gezeigt werden, dass der CSA und das Alter des Patienten die jeweilige Schulterpathologie mit einem hohen Prozentsatz vorhersagen können.<sup>12</sup> „Zum CSA findet man in der Literatur unterschiedliche Angaben, aber eine hohe CSA weist auf eine RMRuptur hin, eine niedrige auf eine Muskelarthritis“, so Unger.<br /> Ursache einer Humeruskopfnekrose kann eine septische Osteonekrose sein, sie kann aber auch von Bindegewebsund Hyperkoagulationskrankheiten, einer Chemotherapie (mit hoch dosiertem Kortison) oder von peripheren Gefäßerkrankungen herrühren. Ein erhöhtes Risiko haben chronische Dialysepatienten, Patienten mit Hyperlipidämie, SLE, Morbus Cushing, Schwangerschaft, Hyperurikämie, Myxödem, Strahlentherapie und einer chronischen Pankreatitis. Die Therapie der Wahl bei einer Humeruskopfnekrose besteht aus einem partiellen arthroskopischen Humeruskopfersatz.<sup>13</sup><br /> Dr. Unger: „Es gibt eine hohe „Return to sports“-Rate nach Schulterprothese, wobei sie bei einer anatomischen Prothese höher ist als bei einer inversen. Je jünger ein Patient, desto höher ist die RTS. Ob das in späteren Jahren ein Problem darstellt, kann jedoch nicht vorausgesagt werden.“</p></p>
<p class="article-quelle">Quelle: 7. Oberösterreichisches Schultermeeting „Schulter und
Sport“, 18. Oktober 2018, Puchberg bei Wels
</p>
<p class="article-footer">
<a class="literatur" data-toggle="collapse" href="#collapseLiteratur" aria-expanded="false" aria-controls="collapseLiteratur" >Literatur</a>
<div class="collapse" id="collapseLiteratur">
<p><strong>1</strong> Lesniak et al.: Am J Sports Med 2013; 4 1(9): 2022-7 <strong>2</strong> Connor DM et al.: Am J Sports Med 2003; 31(5): 724-7 <strong>3</strong> Burkhart SS et al.: Arthroscopy 2003; 1 9(4): 404-20 <strong>4</strong> Walch G et al.: Rev Chir Orthop Reparatrice Appar Mot 1991; 77(8): 571-4 <strong>5</strong> Payne LZ et al.: Am J Sports Med 1997; 25(3): 299-305 <strong>6</strong> Reynolds SB et al.: Clin Orthop Relat Res 2008; 466(3): 614-21 <strong>7</strong> Mazoué CG, Andrews J R: Am J Sports Med 2006; 34(2): 182-9 <strong>8</strong> Yoneda M et al.: Arthroscopy 2006; 22(7): 801. e1-5 <strong>9</strong> Hurley ET et al.: J Shoulder Elbow Surg 2018; 27(10): 1913-9 <strong>10</strong> Nagagawa Y et al.: J Shoulder Elbow Surg 1999; 8(6): 580-4 <strong>11</strong> Valdes AM, Spector TD: Med Clin North Am 2009; 93(1): 45-66 <strong>12</strong> Heuberer PR et al.: BMC Musculoskeletal Disorders 2017; 18: 259 <strong>13</strong> Anderl W et al.: Knee Surg Sports Traumatol Arthrosc 2015; 23(5): 1563-70</p>
</div>
</p>
Das könnte Sie auch interessieren:
Rotatorenmanschetten-Ruptur: Zahl der Eingriffe sagt klinischen Verlauf vorher
Eingriffe an der Rotatorenmanschette gehören zum orthopädischen Standard. Heute werden sie routinemässig arthroskopisch durchgeführt. Am Kongress der Gesellschaft für Arthroskopie und ...
Schenkelhalsfrakturen bei Menschen mit Demenz
Patienten mit Hüftfraktur sollten zeitnah operiert werden, wenn es die Indikation zulässt – auch im Falle einer Demenz. Denn ein konservatives Vorgehen geht vor allem bei Kopf-Hals- ...
«Auch Patienten mit Demenz profitieren von einer chirurgischen Stabilisierung»
Patienten mit Hüftfraktur und einer leichten, mittelschweren oder schweren Demenz haben ein geringeres Risiko zu sterben, wenn sie operiert werden – vor allem wenn es sich um Kopf-Hals- ...