Osteosynthese versus Prothese bei der Vancouver-B2-Fraktur
Autoren:
Dr. Peter A. Hausbrandt1
Dr. Alois Tax1
Priv.-Doz. Dr. Maximilian Zacherl, MA1
MR Dr. Michael Plecko1
Univ.-Prof. Dr. Christian Kammerlander2
1 Abteilung für Orthopädie und Traumatologie, AUVA-Unfallkrankenhaus Steiermark, Graz
2 Ärztlicher Direktor, AUVA-Unfallkrankenhaus Steiermark, Graz und Kalwang
Korrespondierender Autor:
Dr. Peter A. Hausbrandt
E-Mail: peter.hausbrandt@auva.at
Die deutliche Zunahme der prothetischen Versorgung und das steigende Lebensalter der Patienten führen zu immer häufiger auftretenden periprothetischen Frakturen. Vor allem die leitliniengerechte Behandlung von Vancouver-B2/B3-Frakturen mit der Implantation von Revisionsprothesen stellt für die häufig betagten Patienten eine große Belastung dar. Jedoch zeigen auch prothesenerhaltende Osteosynthesen sehr gute Ergebnisse und stellen eine nicht außer Acht zu lassende Option dar.
Keypoints
-
1% der Patienten bei primären und bis zu 4% bei Revisions-Hüft-Totalendoprothesen erleiden eine periprothetische Fraktur.
-
Die exakte radiologische Diagnostik erfolgt mit Computertomografie.
-
Moderne spezielle Plattensysteme verbessern das klinische Outcome deutlich.
-
Be prepared: von der Osteosynthese bis zur Modular-Schaft-Prothese
-
Bei fraglich lockerer oder minimal gelockerter Prothese: Osteosynthese anstreben
-
Bei Risikopatienten mit lockerer Prothese: Osteosynthese in Erwägung ziehen
Im Jahr 2015 lag laut dem Bundesministerium für Gesundheit, Pflege, Soziales und Konsumentenschutz die bevölkerungsbezogene Implantationsdichte in Österreich bei 210 pro 100000 Einwohnern. Damit liegt Österreich im internationalen Vergleich im Spitzenfeld. Die stets steigende Zahl an Prothesen führt auch zu einer deutlichen Häufung von prothesenassoziierten Komplikationen in absoluten Zahlen. Zu den häufigsten Komplikationen gehören Luxationen, aseptische Lockerungen, periprothetische Infektionen sowie implantatassoziierte Frakturen. Schwedische Registerdaten zeigen, dass innerhalb von 20 Jahren nach Implantation einer Hüft-Totalendoprothese bis zu 3,5% der Patienten eine periprothetische Fraktur erleiden. Die Daten des „Mayo Clinic Joint Registry“ berichten, dass etwa 1% der primären Hüft-Totalendoprothesen und etwa 4% der Revisions-Hüft-Totalendoprothesen im Laufe ihrer Lebensdauer eine periprothetische Fraktur erleiden. Die Folgen sind für die meist multimorbiden Patienten gravierend und erfordern eine gute interdisziplinäre Zusammenarbeit, um eine rasche Remobilisation und die Rückkehr in den Alltag zu ermöglichen.
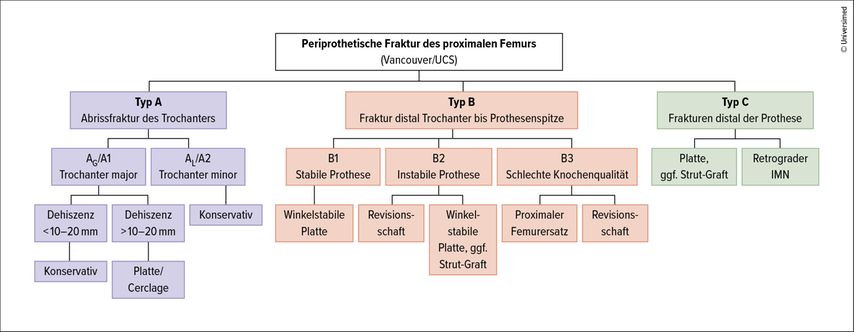
Periprothetische proximale Femurfrakturen sind eine komplexe Herausforderung. Am Beginn stehen eine exakte klinische und radiologische Diagnostik. Eine Computertomografie ist aus unserer Sicht obligat, um Aufschluss über die Frakturmorphologie und die Prothesenstabilität zu bekommen. Anhand dieser Informationen kann dann eine Klassifikation mit dem Unified Classification System (UCS) erfolgen. Auf Basis dieser Klassifikation brachte die Deutsche Gesellschaft für Unfallchirurgie eine Leitlinie heraus, wie die verschiedenen Frakturtypen zu behandeln sind (Abb. 1).
Abb. 1: Behandlungsalgorithmus für periprothetische Frakturen des proximalen Femurs (nach DGU-Leitlinie 012-031)
Frakturtypen
Bei den Frakturen im Trochanterbereich (Typ A1/2) wird primär ein konservatives Vorgehen empfohlen. Lediglich stark dislozierte Trochanter-major-Frakturen sollten operativ versorgt werden.
Bei Frakturen unterhalb der Prothesenspitze (Typ C) ist klar die Indikation zur operativen Versorgung mittels Osteosynthese gegeben.
Bei Schaftfrakturen des Femurs mit liegender Knie- und Hüft-Totalprothese (Typ D) ist ebenso ein osteosynthetisches Vorgehen die Therapie der Wahl.
Frakturen im Schaft- und Pfannenbereich (Typ E) stellen eine hochkomplexe Situation dar, die individuell entschieden und operativ therapiert werden muss.
Die Typ-B-Verletzungen sind Frakturen im Schaftbereich der liegenden Prothese und werden in Typ-B1-Verletzungen bei festsitzender Prothese (Osteosynthese), Typ-B2-Verletzungen mit lockerer Prothese (Osteosynthese oder Revisionsprothese) und Typ-B3-Verletzungen bei instabiler Prothese mit schlechter Knochenqualität (Revisionsprothese oder proximaler Femurersatz) eingeteilt.
Mit gut 50% aller periprothetischen proximalen Femurfrakturen stellen die Typ-B2-Frakturen im schwedischen Register die häufigste Entität dar. Ein leitliniengerechtes Therapieregime kann, wie bereits erwähnt, sowohl mit Revisionsprothesen als auch mit einer osteosynthetischen Versorgung erreicht werden. Die Komorbiditäten spielen bei diesem Frakturtyp keine unwichtige Rolle, um eine optimale Versorgung zu gewährleisten. Das Ziel eines jeden Verfahrens sollte ein stabiler Prothesensitz mit achsgerechter Stellung sein. Allgemeinzustand, Knochenstoffwechselstatus, Mobilitätsstatus vor Verletzung und kardiopulmonale Risikofaktoren stellen aus unserer Sicht die wichtigsten Kofaktoren in der Entscheidungsfindung dar. Die Revisionsoperation mit Revisions-Hüft-System ist ein wesentlich größerer operativer Eingriff, der den häufig multimorbiden Patienten aufgrund ihrer Gesamtkonstitution oft kaum zumutbar ist.
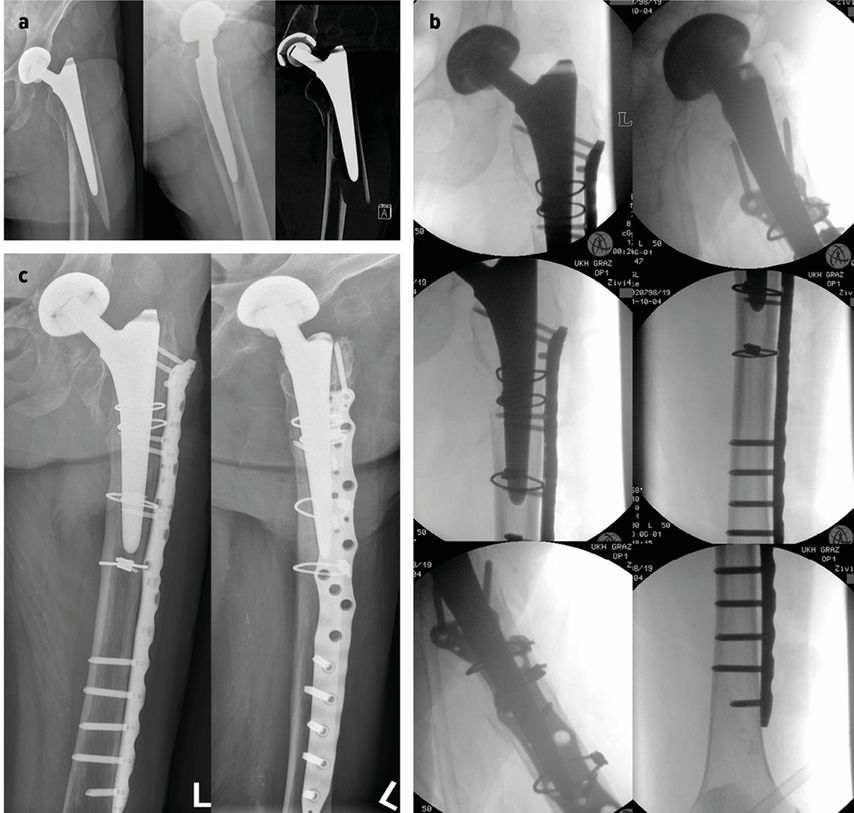
Abb. 2: Fall 1: 87a, w, häuslicher Sturz, periprothetische proximale Femurfraktur Typ B2. a) präoperativ, b) intraoperativ, c) postoperative Kontrolle nach zwei Jahren
Revisionsprothese bei Typ-B2-Frakturen
Bei deutlich dislozierten Fragmenten und bereits in der Röntgenaufnahme lockerer Prothese sollte primär an einen Prothesenwechsel mit Revisionsschaftsystem gedacht werden. Der operative Ablauf sollte so ablaufen, dass primär der alte Prothesenschaft entfernt, anschließend das frakturierte Femur mit Cerclagen wieder in eine stabile Rohrform gebracht und abschließend der Revisionsschaft implantiert wird. Bei Vorhandensein von großen Knochendefekten oder sehr schlechter Knochenqualität kann man sich mit einem zementierten Revisionsschaft behelfen, was jedoch voraussetzt, dass dieses System auch vorhanden ist. Ebenso kann eine zusätzliche Implantation von Strut-Grafts die Schaftstabilität weiter erhöhen und ist vor allem bei schlechter Knochenqualität eine gute zusätzliche Option. Die Entnahme von mikrobiologischen Proben sollte, wie immer bei Vorhandensein eines Implantats, standardmäßig erfolgen, um eine septische Lockerung als Frakturauslöser auszuschließen.
In extremitas sollte auch ein Modularprothesensystem zur Hand sein, um für alle Eventualitäten gerüstet zu sein.
Osteosynthese bei Typ-B2-Frakturen
In der Regel stellt dies den wesentlich „kleineren“ operativen Eingriff dar und sollte vor allem bei Patienten mit deutlich reduziertem Allgemeinzustand die Therapie der Wahl sein. In den letzten Jahren hat sich diese Option aufgrund der immer besser werdenden Plattensysteme und -designs weiter in den Vordergrund gedrängt, sodass dieses Vorgehen zunehmend auch bei jüngeren und mobileren Patienten zu guten klinischen Ergebnissen führt.
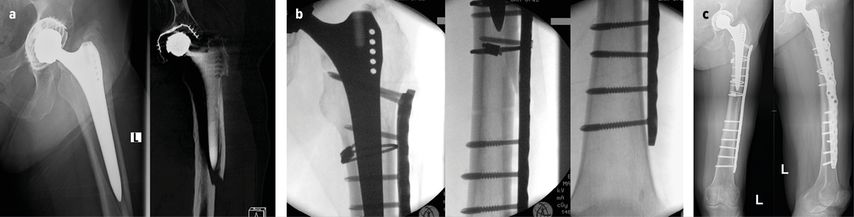
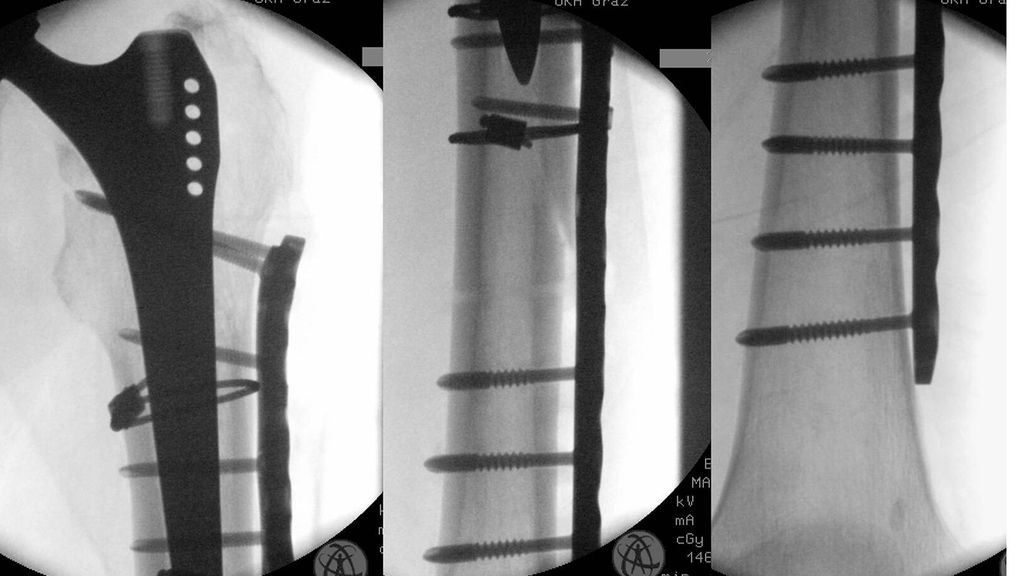
Abb. 3: 70a, w, Sturz beim Wandern, periprothetische proximale Femurfraktur Typ B2. a) präoperativ, b) intraoperativ, c) postoperative Kontrolle nach einem Jahr
Bei den alten Osteosynthesesystemen, wie den „dynamic compression plates“, lag die Versagerquote laut schwedischen Registerdaten bei bis zu 60%. Gründe dafür sind ungenügender Halt der Schrauben, zu starke Kompromittierung der periostalen Durchblutung durch die Kompressionsosteosynthese, was häufig zu Pseudoarthrosen führte. Mit den neuen Systemen (Liss, NCB etc.) lassen sich nun Schrauben am Schaft vorbei setzen, Cerclagen können direkt in der Platte verankert werden und durch die winkelstabilen Systeme wird durch das Prinzip der biologischen Plattenosteosynthese die Durchblutung deutlich weniger beeinträchtigt. Die in der Nachbehandlung zumeist geforderte Entlastung der betroffenen Extremität ist bei geriatrischen Patienten, wie in klinischen Studien bewiesen, kaum möglich. Dies scheint jedoch aufgrund der guten Primärstabilität der Osteosynthese mit den neuen Systemen kein Problem zu sein, da ein Versagen der Osteosynthesen nur selten beobachtet wird. Wie bei der prothetischen Versorgung kann auch hier ein zusätzlich eingebrachtes Strut-Graft die nötige Stabilität bringen.
Studienergebnisse
In der rezenten Literatur wird die ideale Versorgung bei B2-Frakturen noch kontrovers diskutiert. So wird in einer Übersichtsarbeit von Strauss et al. aus dem Jahre 2020 postuliert, dass bei UCS-Typ-B2-Frakturen immer ein Prothesenwechsel notwendig ist und, wenn möglich, ein zementfreies Revisionssystem verwendet werden sollte. Jedoch gibt es auch rezente Literatur, die dies nicht unterstützt. So berichteten Slullitel et al. in einer im „Journal of Bone and Joint Sugery“ publizierten Arbeit aus dem Jahr 2021 die Ergebnisse ihres Patientenkollektivs mit 65 Patienten mit B2-Fraktur (1/3 Osteosynthese, 2/3 Schaftwechsel). Sie zeigten, dass die Osteosynthesegruppe dieselben klinischen Ergebnisse erzielte wie die Revisionsprothesengruppe. Ähnliche Ergebnisse wurden auch von Baum et al. 2019 veröffentlicht. So zeigten sie in „Geriatric Orthopaedic Surgery & Rehabilitation“ die 10-Jahres-Ergebnisse ihrer 59 Fälle und berichteten in ihrem ausgewogenen Patientenkollektiv gleiche klinische Ergebnisse für beide Verfahren. Sie wiesen allerdings darauf hin, dass das klinische Ergebnis in beiden Gruppen schlecht war.
Unser eigenes Patientenkollektiv aus einem Level-II-Traumazentrum umfasst 71 versorgte Fälle innerhalb von 4 Jahren, von denen gut 60% prothesenerhaltend mit einer Osteosynthese versorgt wurden. Der erwünschte Mobilitätsgrad wurde in den meisten Fällen wieder erreicht, wobei er in der Osteosynthesegruppe erwartungsgemäß etwas schlechter war, da die Patienten hier doch deutlich mehr Komorbiditäten sowie häufig eine bereits deutlich eingeschränkte Mobilität vor der Verletzung aufwiesen. Die Komplikationsrate zeigte keinen klinisch signifikanten Unterschied zwischen den zwei Gruppen. Es kam lediglich zu einem verzögerten Durchbau der Fraktur, welche durch eine einmalige hochenergetische Stoßwellentherapie zur Ausheilung gebracht werden konnte. Ein Plattenbruch wurde nur in einem einzigen Fall objektiviert. Dabei handelte es sich jedoch um ein neuerliches Trauma im Rahmen eines Sturzes.
Conclusio
Die instabile Prothese bei periprothetischen Vancouver-B2-Frakturen stellt eine große Herausforderung bei der Versorgung dar. Die leitliniengerechte Entfernung der lockeren Prothese und die Implantation einer Revisionsprothese bedeuten für die oft hochmorbiden Patienten ein beträchtliches Risiko. Ein prothesenerhaltendes Vorgehen mit offener Einrichtung und Verplattung stellt aus unserer Sicht bei diesem risikoreichen Patientenkollektiv eine „minimal invasive“ Therapieoption dar, die meist zu guten postoperativen Ergebnissen führt. Dennoch ist dieses Vorgehen nicht für alle Patienten geeignet, sodass die Revisionsprothese auf alle Fälle weiterhin einen unbestrittenen Stellenwert bei der Behandlung der periprothetischen proximalen Femurfraktur hat. Bestehen Zweifel hinsichtlich der Stabilität der Prothese, sollte aus unserer Sicht von einer stabilen Prothese ausgegangen und eine prothesenerhaltende Osteosynthese durchgeführt werden. Sonst besteht die Gefahr, dass beim Versuch, die doch festsitzende Prothese zu entfernen, große Knochendefekte verursacht werden, die das weitere Vorgehen erheblich erschweren.
Literatur:
bei den Verfassern
Das könnte Sie auch interessieren:
Mehr kardiovaskuläre Ereignisse und Malignome?
Mit Tofacitinib, einem Strukturanalogon von ATP, wurde 2013 erstmals ein Januskinase-Inhibitor (JAKi) in der Schweiz zugelassen. Die Vertreter dieser Medikamentenklasse haben sich gut ...
Seltene Kleingefässvaskulitiden im Fokus
Bei Vaskulitiden der kleinen Gefässe liegt eine nekrotisierende Entzündung der Gefässwand von kleinen intraparenchymatösen Arterien, Arteriolen, Kapillaren und Venolen vor. Was gilt es ...
Elektive Hüft-TEP bei Adipositas Grad III
Übergewichtige Patient:innen leiden früher als normalgewichtige Personen an einer Hüft- oder Kniearthrose. Allerdings sieht die aktuelle S3-Leitlinie zur Behandlung der Coxarthrose in ...