Aktuelles zum Management der Nagelpsoriasis
Bericht:
Dr. Norbert Hasenöhrl
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Prof. Dr. Bertrand Richert-Baran aus Brüssel, Experte für Nagelpsoriasis, gab in den „latest news in hair and nail disorders“ einen Überblick zu diesem Krankheitsbild.
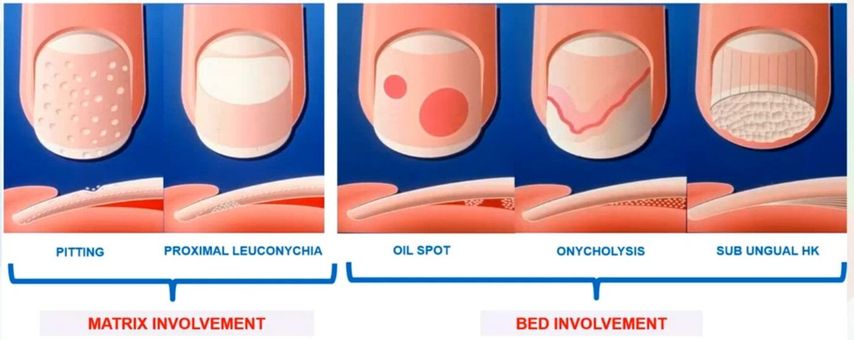
„Die Klinik der Nagelpsoriasis hängt davon ab, wo sich der entzündliche Prozess befindet“, erklärte Prof. Dr. Bertrand Richert-Baran, Universitätsklinik für Dermatologie, Brüssel, Belgien (Details s. Abb. 1).
Abb. 1: Klinische Manifestationen der Nagelpsoriasis. Übersetzung: Pitting = Tüpfelnägel, Proximal leuconychia = proximale Leukonychie, Oil spot(s) = Ölflecken, Onycholysis = Onycholyse, Subungual HK = subunguale Hyperkeratose, Matrix involvement = Matrixbeteiligung, Bed involvement = Nagelbettbeteiligung (Quelle: Richert-Baran)
„Er kann sich in der Matrix, im Nagelbett oder auch in beiden Gebieten abspielen“, fuhr Richert-Baran fort. Wenn eine Onycholyse vorliegt, besteht ein höheres Risiko für eine Psoriasisarthritis (PsA) als bei anderen Nagelveränderungen.1 Hingegen gibt es keine Korrelation zwischen dem Schweregrad an der Haut, am Nagel und dem PsA-Risiko.2 „Die Dauer der Nagelbeteiligung hat allerdings schon etwas mit dem PsA-Risiko zu tun“, ergänzte der Experte. Bei 84% der Betroffenen gehen Haut- und Nagelbeteiligung der PsA um ca. 12 Jahre voraus.3 Allerdings sind frühe Gelenksbeteiligungen im Standard-Imaging nicht erkennbar, sehr wohl aber in der hochauflösenden MRT.4 „Eine zweite diagnostische Modalität, mit der vor allem Enthesitis gut erkennbar ist, ist die Sonografie“, so Richert-Baran. Was die Prognose angeht, so ist eine Nagelbeteiligung ein negativer prognostischer Faktor für das Ansprechen der Haut auf Biologika.
Wann soll man nicht behandeln?
„Es gibt durchaus Situationen, in denen wir Nagelveränderungen bei Psoriasis nicht behandeln; das sind z.B. Tüpfelnägel, Trachyonychie, gefleckte Lunulae, Leukonychie und Ölflecken“, erklärte der Dermatologe. Dabei genüge das Auftragen von Nagellack. Alle anderen Formen von Nagelveränderungen sollten jedoch behandelt werden.
Topische Therapien
„Trotz aller Fortschritte in der Therapie der kutanen Psoriasis bleibt die Therapie der Nagelpsoriasis weiterhin eine Herausforderung“, betonte Richert-Baran. Einerseits sei sie zeitraubend, andererseits seien die Ergebnisse oft nicht vollständig und es käme häufig zu Rezidiven. „Die zur Verfügung stehenden topischen Behandlungen – Kortikosteroide, Tazaroten, Vitamin-D-Analoga sowie Calcipotriol plus Betamethason – sind alle gleich wirksam“, betonte der Experte. Als Auswahlkriterium gelte hier lediglich die Präferenz von Patient und Arzt.
Ein wichtiger technischer Ratschlag des Experten: Bei Onycholyse muss der gesamte abgelöste Nagelteil entfernt werden, um dann die topische Therapie korrekt auftragen zu können.
Kortikosteroide können nach entsprechender Lokalanästhesie auch intraläsional injiziert werden – dafür gibt es ein standardisiertes Protokoll.5 Auch Methotrexat (MTX) kann intraläsional appliziert werden, während sich Cyclosporin hier als weniger wirksam erwiesen hat.6 „Allerdings waren das kleine und heterogene Studien. Was wir brauchen, sind größere Studien, um die ideale Konzentration und das beste Applikationsintervall zu bestimmen“, so Richert-Baran.
Systemische Therapien
MTX kann auch systemisch verabreicht werden. Es zeigt eine deutlich bessere Wirkung bei Matrixbeteiligung als bei Beteiligung des Nagelbetts.7 Acitretin ist ebenfalls wirksam – vor allem bei Hyperkeratose des Nagelbetts –, muss aber in niedriger Dosis verabreicht werden, um die Induktion von Erythem und Onycholyse zu vermeiden.8 Bei Cyclosporin warnt der Experte, dass man zwar schnelle Resultate damit erhalte, aber auch schnelle Rezidive, sobald man es absetzt. „Eine Metaanalyse, in der systemische Therapien der Nagelpsoriasis verglichen wurden, kam zu dem Ergebnis, dass nach 24 Wochen alle Therapien – wie Acitretin, MTX, Cyclosporin, PUVA und UVB – sehr ähnliche Resultate erzielen“, so Richert-Baran.9
Small Molecules wie Apremilast standen in den letzten Jahren stärker im Fokus.10 „Apremilast ist vielversprechend, aber wir brauchen auch hier mehr Studien“, so der Dermatologe. Was Biologika angeht, so ist auch hier das Ansprechen der Nägel langsamer als das der Haut. „Und es ist schwierig, innerhalb der Biologika Prioritäten zu setzen“, betonte Richert-Baran. Betrachtet man eine rezente Metaanalyse, so zeigt sich, dass – vielleicht mit Ausnahme von Ixekizumab, das eine Spur besser wirkt – die untersuchten Biologika (Ustekinumab, Guselkumab, Adalimumab, Brodalumab) eine ähnliche Wirkung aufweisen. Die Raten einer Komplettremission der Nagelpsoriasis liegen zwischen 20 und 40%.11 Die Wahl des Biologikums hängt in erster Linie davon ab, ob PsA vorhanden ist oder nicht. Falls ja, sind TNF-α-Blocker oder Anti-IL-17-Antikörper Therapie der Wahl.
Die Weiterentwicklung der JAK-Inhibitoren für Nagelpsoriasis ist Richert-Baran zufolge mehr als ungewiss. Da seit rund fünf Jahren keine Studien mehr zu dieser Indikation erschienen sind, rechnet der Experte nicht damit, dass die Substanzgruppe in dieser Indikation eine Zukunft hat.
Als pragmatische Handlungsanweisung kann gelten: Bei weniger als drei beteiligten Nägeln wird topisch behandelt, wenn es mehr sind, so kommt zur topischen auch die systemische Therapie dazu.12 „Zudem müssen Patienten lernen, sich um ihre Nägel richtig zu kümmern, um ein Köbner-Phänomen zu vermeiden: Handschuhe für nasse Arbeiten, Nägel kurz halten, die Cuticula nicht abschneiden und keine Acrylnägel verwenden“, so der Experte zum Schluss.
Quelle:
Richert-Baran B: Nail psoriasis – best management and new insights. EADV 2022, presentation ID D1T01.1D
Literatur:
1 Love TJ et al.: J Rheumatol 2012; 39(7): 1441-4 2 Jones SM et al.: Br J Rheumatol 1994; 33(9): 834-9 3 Fitzgerald O, Winchester R: Arthritis Res Ther 2009; 11(1): 214 4 McGonagle D et al.: Dermatology 2009; 218(2): 97-102 5 de Berker DA, Lawrence CM: Br J Dermatol 1998; 138(1): 90-5 6 Mittal J, Mahajan BB: Indian J Dermatol Venereol Leprol 2018; 84(4): 419-23 7 Warren RB et al.: Lancet 2017; 389(10068): 528-37 8 Tosti A et al.: Arch Dermatol 2009; 145(3): 269-71 9 Sánchez-Regaña M et al.: J Eur Acad Dermatol Venereol 2011; 25(5): 579-86 10 Rigopoulos D et al.: Skin Appendage Disord 2020; 6(3): 134-41 11 Reich K et al.: J Dermatolog Treat 2022; 33(3): 1652-60 12 Rigopoulos D et al.: J Am Acad Dermatol 2019; 81(1): 228-40
Das könnte Sie auch interessieren:
EADV Newsroom 2022
Informieren Sie sich hier über die Highlights des Jahreskongresses der European Academy of Dermatology and Venereology.
Neuartige Substanz gegen AD an Kopf und Hals
Erstmals konnte mit einem monoklonalen Antikörper gegen das T-Zell-Antigen OX40 ein anhaltender Erfolg gegen atopische Dermatitis – auch im Kopf-Hals-Bereich – erzielt werden.
Phase-3-Studie: Dupilumab lindert Juckreiz bei Prurigo nodularis
Der IL-4/IL-13-Blocker Dupilumab erweist sich in einer zweiten Phase-3-Studie als wirksam gegen Pruritus und Hautläsionen bei schwer zu behandelnder Prurigo nodularis.