Neue ESC-Guideline: strengere Zielwerte für die Behandlung der Hypertonie
Bericht: Reno Barth
Im Rahmen des Kongresses der Europäischen Gesellschaft für Kardiologie (ESC) wurden die aktualisierten Hypertonie-Leitlinien vorgestellt und zeitgleich im European Heart Journal online publiziert. Diese enthalten einige wichtige Änderungen. Zwischen „nicht erhöhtem“ Blutdruck und Hypertonie wird nun die Kategorie „erhöhter Blutdruck“ eingeführt. Für die Therapie werden strengere Ziele vorgegeben. Für die meisten behandelten Patienten liegt das neue systolische Blutdruckziel bei 120 bis 129mmHg.
Keypoints
-
Die ESC führt die neue Kategorie des „erhöhten Blutdrucks“ (SBP 120–139 oder DBP 70–89mmHg) ein.
-
Die Therapieempfehlungen bei erhöhtem Blutdruck richten sich nach dem individuellen kardiovaskulären Risiko.
-
Das neue Therapieziel für die medikamentöse Therapie lautet 120 bis 129mmHg systolisch.
-
In der medikamentösen Therapie wird bereits initial eine Kombinationstherapie mit zwei unterschiedlichen Substanzklassen von Antihypertensiva empfohlen.
-
Erstmals besteht bei therapieresistenter Hypertonie auch eine vorsichtige Empfehlung einer renalen Denervierung.
Angesichts neuer Evidenz und weiterhin erheblicher Defizite in der Patientenversorgung war Bedarf an einer gründlichen Überarbeitung der bestehenden Leitlinie zum Management der Hypertonie, so Prof. Dr. Rhian Touyz, McGill University, eine der beiden Vorsitzenden der Guideline-Taskforce. Umso mehr, als Hypertonie der weltweit wichtigste Risikofaktor für Mortalität und (vor allem kardiovaskuläre) Morbidität ist. Auch sei es an der Zeit gewesen, bestehende wissenschaftliche Kontroversen in neuem Licht zu betrachten. Nach wie vor gebe es Fragen, die nicht auf Basis hochwertiger Evidenz beantwortet werden können. Die im Rahmen des ESC-Kongresses 2024 vorgestellte aktualisierte Hypertonie-Leitlinie wurde auf Basis der vom Institute of Medicine (IOM) 2011 definierten Standards erstellt. Die Empfehlungen werden in 4 Klassen eingeteilt: Klasse I (empfohlen bzw. indiziert), Klasse IIa (soll in Betracht gezogen werden), Klasse IIb (kann in Betracht gezogen werden), Klasse III (nicht empfohlen). Eine Klasse- II-Empfehlung (a oder b)bedeutet, dass die Evidenzlage zu dieser Frage uneinheitlich ist. Die ESC-Guidelines wurden von mehr als 100 externen Reviewern begutachtet.
Kardiovaskuläres Risiko bereits im niedrigen Blutdruckbereich erhöht
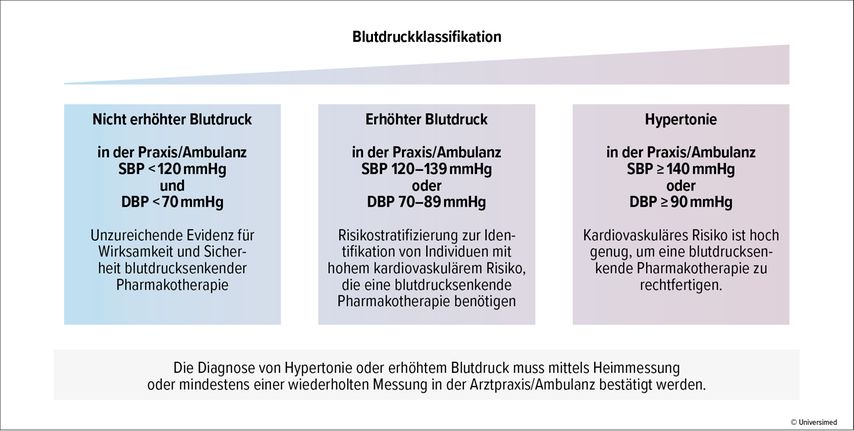
Die aktualisierte ESC-Leitlinie zum Management der Hypertonie enthält insgesamt 57 neue Empfehlungen und zahlreiche Adaptionen bestehender Empfehlungen. Die Änderungen beginnen beim Namen des Dokuments, das nun „2024 ESC Guidelines for the Management of Elevated Blood Pressure and Hypertension“ heißt, womit die ESC die neue Kategorie des erhöhten Blutdrucks einführt und getrennt von der Hypertonie behandelt. Erhöhter Blutdruck ist definiert als ein systolischer Blutdruck zwischen 120mmHg und 139mmHg und/oder als ein diastolischer Blutdruck zwischen 70mmHg und 89mmHg. Hingegen ist Hypertonie nach wie vor definiert als systolischer Blutdruck von mindestens 140mmHg bzw. als diastolischer Blutdruck von mindestens 90mmHg (Abb. 1).1
Abb. 1: Die ESC-Guideline bringt eine neue vereinfachte Blutruckklassifikation (modifiziert nach McEvoy JW et al. 2024)1
Allerdings betont Leitlinien-Co-Autor Prof. Dr. Bill McEvoy, University of Galway, Irland, dass auch im nicht behandlungsbedürftigen Bereich das kardiovaskuläre Risiko ab einem systolischen Blutdruck von 120mmHg anzusteigen beginnt. Deshalb habe man sich entschlossen, nicht mehr von „normalem“, sondern nur noch von „nicht erhöhtem“ Blutdruck zu sprechen. Lebensstilmaßnahmen werden auch dieser Personengruppe empfohlen, damit der Blutdruck auch langfristig im nicht erhöhten Bereich bleibt.
Wie bei Patienten mit einem Blutdruck zwischen 120 und 139mmHg systolisch bzw. 70 bis 89mmHg diastolisch vorgegangen werden soll, orientiert sich an einer Bewertung des kardiovaskulären Risikos. Medikamentös behandelt werden sollen Patienten mit einem geschätzten 10-Jahres-Risiko von mindestens 10% bzw. bei Vorliegen einer mittelschweren oder schweren chronischen Nierenerkrankung, einer etablierten kardiovaskulären Erkrankung, von Diabetes oder familiärer Hypercholesterinämie. Ergibt die individuelle Risikoabschätzung mit dem SCORE-System der ESC ein 10-Jahres-Risiko von mindestens 10%, so soll zunächst eine dreimonatige Lebensstilintervention versucht und bei Nichterreichen des Zielwerts eine pharmakologische Behandlung begonnen werden. Liegt das Risiko zwischen 5 und 10%, so wird eine detailliertere Risikoabschätzung anhand von Risikofaktoren außerhalb der traditionellen Charts, inklusive familiärer und geschlechtsspezifischer Faktoren, empfohlen. Bei einem Risiko unter 5% lautet die Empfehlung Modifikation des Lebensstils und neuerliche Kontrolle nach einem Jahr.
Empfehlung: verstärkte Kaliumaufnahme als Kochsalzersatz
Für die Lebensstilintervention gibt es neue Empfehlungen, wie zum Beispiel vermehrte Kaliumeinnahme durch Verwendung von kaliumhaltigem Kochsalzersatz. Des Weiteren wird der Konsum von Obst und Gemüse zwecks erhöhter Kaliumzufuhr empfohlen. Auch die Bewegungsempfehlungen wurden angepasst. Statt mindestens 2,5 Stunden aerober Bewegung mittlerer Intensität pro Woche können es künftig als Alternative auch 75 Minuten intensiver aerober Bewegung pro Woche sein. Zwei- bis dreimal pro Woche dynamisches oder isometrisches Widerstandstraining von geringer oder mittlerer Intensität sollte das Trainingsprogramm ergänzen.
Angestrebt werden soll für die meisten Patienten, die blutdrucksenkende Medikamente erhalten, ein systolisches Blutdruckziel von 120bis 129mmHg. Dieses Ziel sei gewählt worden, so McEvoy, da mittlerweile in einer Mehrzahl der Studien, die intensivere mit weniger intensiver Blutdruckkontrolle verglichen hatten, für die intensivierte Therapie Vorteile im Sinne einer niedrigeren Inzidenz kardiovaskulärer Ereignisse sowie einer niedrigeren Mortalität zu erkennen waren. Allerdings weist McEvoy darauf hin, dass in diesen Studien Patienten mit hohem kardiovaskulärem Risiko überrepräsentiert waren, weshalb für die Personengruppe mit erhöhtem Blutdruck die vorsichtige Indikationsstellung anhand von Risikofaktoren gewählt wurde. Der zweistufige Ansatz, Patienten zunächst auf einen Wert von weniger als 140/90mmHg zu behandeln und erst nach Erreichen dieses Wertes auf einen Zielwert von weniger als 130/80mmHg abzuzielen, ist mit der neuen ESC-Leitlinie obsolet. Voraussetzung für diese aggressivere Strategie ist jedoch, dass die Therapie gut vertragen wird. Auch können bei alten und/oder gebrechlichen Menschen weniger stringente Ziele angebracht sein. Auch bei symptomatischer orthostatischer Hypotonie ist eine Anpassung der Blutdruckziele indiziert. Damit nähern sich die europäischen Leitlinien den amerikanischen Empfehlungen an. Beide Leitlinien empfehlen nun für die meisten Menschen ein Blutdruckziel von weniger als 130/80mmHg. Ist dieses Ziel nicht bei akzeptabler Verträglichkeit erreichbar, so soll der Blutdruck so niedrig eingestellt werden, wie dies möglich ist.
Während die genannten Empfehlungen Messwerte in der Ordination betreffen, betont die neue ESC-Leitlinie den Wert von Heim- oder 24-Stunden-Messungen. Zwischen 40 und 50% der Personen mit hohem Blutdruck messen heute ihre Werte selbst, so Prof. Dr. Richard McManus, Professor für Allgemeinmedizin an der Universität Oxford. Im Zuge der Covid-Pandemie wurden Blutdruckdaten zwischen Patienten und Behandlern auch vermehrt online ausgetauscht, und dies sei nach wie vor häufig der Fall. Die neue ESC-Guideline gibt daher detaillierte Anleitungen für die korrekte Selbstmessung. Für die Heimmessung gelten zum Teil leicht nach unten angepasste Grenzwerte. So liegt eine Hypertonie vor, wenn bei der Heimmessung ein Blutdruck von 135/85mmHg gemessen wird. Auch Grenzwerte für den 24-Stunden-Blutdruck werden angegeben. Heimmessungen werden insbesondere für die Diagnose der Hypertonie empfohlen, da sie eine White-Coat-Hypertension ebenso aufdecken können wie eine maskierte Hypertonie. Empfohlen wird daher ein Screening in der Ordination oder Ambulanz, gefolgt von Heim- oder 24-Stunden-Messung zur Bestätigung der Diagnose. Eine Patientenversion der Leitlinie mit Schwerpunkt auf der Selbstmessung ist in Arbeit.
Duale Therapie bereits als Einstieg in die medikamentöse Behandlung
Hinsichtlich der medikamentösen Therapie wird mit Klasse-I-Empfehlung bereits initial eine niedrig dosierte duale Therapie mit zwei Substanzen aus unterschiedlichen Substanzklassen empfohlen. Infrage kommen ACE-Hemmer bzw. Angiotensin-Rezeptorblocker, Kalziumkanalblocker oder Diuretika. Kann damit nicht nach ein bis drei Monaten Blutdruckkontrolle erreicht werden, so wird eine niedrig dosierte Dreifachtherapie empfohlen. Bringt auch das nicht den gewünschten Erfolg, so ist eine Dreifachtherapie in der maximal verträglichen Dosis indiziert. Betablocker sind nicht als First-Line-Therapie zur Blutdrucksenkung indiziert, auf jeder dieser Stufen kann jedoch zusätzlich ein Betablocker verschrieben werden, sofern dafür aus anderen Gründen (beispielsweise nach einem Myokardinfarkt) Indikation besteht.
Wenn auch mit hochdosierter Dreifachtherapie keine ausreichende Blutdruckkontrolle erzielt werden kann, sollte zunächst die Adhärenz überprüft werden. Besteht tatsächlich eine therapieresistente Hypertonie, soll an ein spezialisiertes Zentrum überwiesen werden. Für die therapieresistente Hypertonie stehen beispielsweise Spironolacton und Eplerenon zur Verfügung. Auch Betablocker können in diesem Setting zum Einsatz kommen.
Für Fälle, in denen auch eine maximal eskalierte medikamentöse Therapie nicht den gewünschten Erfolg bringt, wurde erstmals die Option der renalen Denervierung zur Behandlung von Bluthochdruck in die Leitlinien aufgenommen;dies gilt für Patienten mit resistenter Hypertonie, die trotz einer Dreierkombination von Medikamenten nicht kontrolliert werden kann, und soll in Zentren mit mittlerem bis hohem Patientenaufkommen erfolgen. Bei sehr hohem kardiovaskulärem Risiko kommen auch Patienten für diese Therapie infrage, die mit weniger als drei Medikamenten nicht kontrollierbar sind. Für eine Klasse-I-Empfehlung muss für eine antihypertensive Therapie jedoch nicht nur eine blutdrucksenkende Wirkung dokumentiert sein, sondern auch eine Reduktion kardiovaskulärer Outcomes. Da dies auf die renale Denervierung nicht zutrifft, hat sie nicht den Status einer Erstlinientherapie. Sie wird auch nicht für Patienten mit stark eingeschränkter Nierenfunktion oder sekundärer Hypertonie empfohlen.
Quelle:
ESC 2024, Sessions „2024 Guideline Overview“, Vortrag „2024 ESC Guidelines for the Management of Elevated Blood Pressure and Hypertension“ von Prof. Dr. John William McEvoy (Galway, IE) und Prof. Dr. Rhian Touyz (Montreal, CA) sowie „2024 ESC Guidelines for the Management of Elevated Blood Pressure and Hypertension“, Vortrag „Strengthened emphasis on out-of-office blood pressure management and patient-centred care“ von Prof. Dr. Richard McManus am 30. und 31. August 2024 in London
Literatur:
1 McEvoy JW et al.; ESC Scientific Document Group: 2024 ESC Guidelines for the management of elevated blood pressure and hypertension. Eur Heart J 2024; ehae178
Das könnte Sie auch interessieren:
Sekundäre Hypertonie: Formen, Diagnostik & Therapiemöglichkeiten
Die Häufigkeit einer sekundären Ursache für eine arterielle Hypertonie liegt bei 10%. Bei Verdacht auf eine sekundäre Hypertonie sollte eine gezielte Abklärung erfolgen, um idealerweise ...
ESC-Guideline zur Behandlung von Herzvitien bei Erwachsenen
Kinder, die mit kongenitalen Herzvitien geboren werden, erreichen mittlerweile zu mehr 90% das Erwachsenenalter. Mit dem Update ihrer Leitlinie zum Management kongenitaler Vitien bei ...
ESC gibt umfassende Empfehlung für den Sport
Seit wenigen Tagen ist die erste Leitlinie der ESC zu den Themen Sportkardiologie und Training für Patienten mit kardiovaskulären Erkrankungen verfügbar. Sie empfiehlt Training für ...