Was ist bei einer Sprunggelenksdistorsion zu beachten?
Unser Gesprächspartner:
Dr. med. Georg Klammer
Fussinstitut
Zürich
E-Mail: infoklammer@fussinstitut.ch
Das Interview führte
Regina Scharf, MPH
Redaktorin
Der Hausarzt ist oft die erste Anlaufstelle bei einer Sprunggelenks-distorsion. Worauf bei der Abklärung und Behandlung geachtet werden muss und wie das Risiko für eine chronische Instabilität reduziert werden kann, darüber haben wir mit Dr. med. Georg Klammer vom Fussinstitut in Zürich gesprochen.
Welche Herausforderungen stellen sich bei der Behandlung einer oberen Sprunggelenksdistorsion?
G. Klammer:Die obere Sprunggelenksdistorsion ist extrem häufig: Die Lebenszeitprävalenz liegt bei schätzungsweise 70%, zudem macht sie etwa 30% aller Sportverletzungen aus. Die Sprunggelenksdistorsion umfasst ein breites Spektrum von Verletzungen. Diese reichen von der Zerrung eines einzelnen Bandes bis zu mehreren rupturierten Bändern, zum Teil auch mit knöcherner Beteiligung. Nach dem Ereignis leiden zwischen 10% und 80% der Betroffenen an anhaltenden Beschwerden. Die Herausforderung ist, dass man frühzeitig erkennt, welche Strukturen beteiligt sein könnten, und dementsprechend zügig oder zurückhaltend behandelnde Massnahmen einleitet.
Gibt es Risikofaktoren für eine (wiederholte) OSG-Distorsion?
G. Klammer:Neben prädisponierenden Faktoren wie einer Hyperlaxizität und einem Hohlfuss spielt der Schweregrad der initialen Verletzung eine Rolle für die Wahrscheinlichkeit des Auftretens einer Redistorsion. Eine einfache Bandverletzung wird vermutlich seltener chronische Probleme verursachen als die Verletzung mehrerer Bänder. Prognostisch ungünstig ist auch eine Mitbeteiligung der Syndesmose. Etwa 30% der Betroffenen mit einer relevanten Bandverletzung weisen nach einem Jahr eine objektivierbare Instabilität auf.
Welches Vorgehen empfehlen Sie bei der Abklärung?
G. Klammer: Zunächst einmal sollte der Unfallmechanismus erfragt werden, denn dieser sagt etwas über die Energie aus, die zu dem Trauma geführt hat.
Wichtige Informationen liefert auch die Zeit direkt nach dem Ereignis: Konnte der Patient den Fuss zunächst noch belasten oder war das nicht mehr möglich? Das Aussehen des Fusses täuscht manchmal über das Ausmass der Verletzung hinweg. Eine strukturierte Untersuchung ist wichtig, um eine hohe Syndesmosenbeteiligung oder Fibulafraktur auszuschliessen. Bei einer Distorsion muss immer auch an eine untere Sprunggelenksverletzung oder eine Verletzung des Chopart- oder Lisfranc-Gelenks gedacht werden. Diese treten typischerweise bei Frauen auf, die mit hohen Absätzen umknicken.
Wann ist eine Bildgebung indiziert?
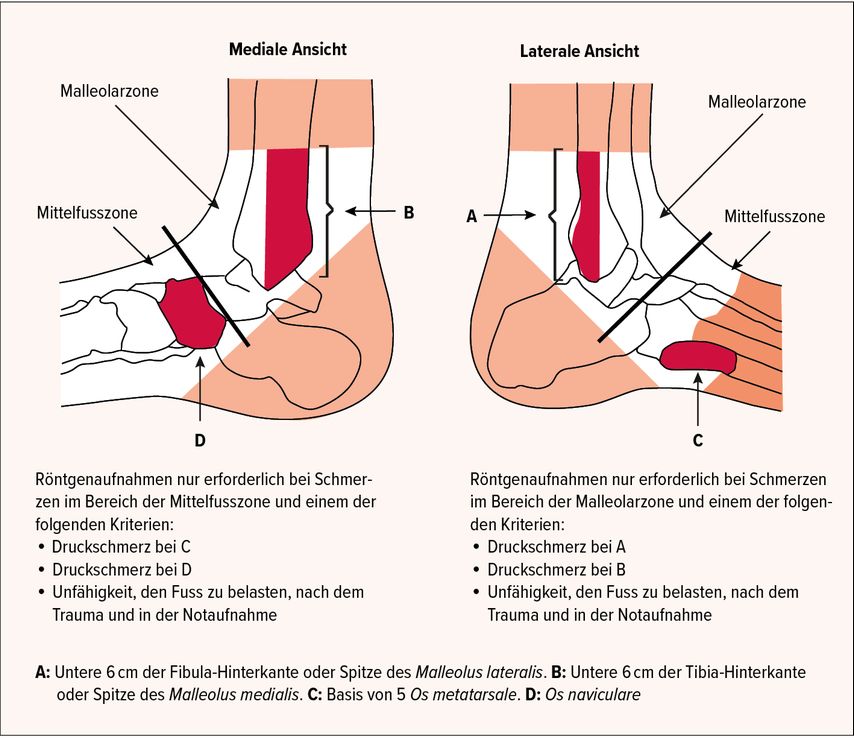
G. Klammer: Eine wichtige Entscheidungshilfe sind die Ottawa Ankle/Foot Rules, mit denen sich die Wahrscheinlichkeit einer Fraktur abschätzen lässt. Sind die dort aufgeführten Kriterien erfüllt, sollte eine Röntgendiagnostik erfolgen (Abb. 1).
Abb. 1: Kriterien für eine Röntgendiagnostik nach den Ottawa Ankle/Foot Rules (nach Bachmann et al.)1
Bei einem unauffälligen Röntgenbild kann auf eine direkte erweiterte Bildgebung meistens verzichtet werden. Gerade in der frühen posttraumatischen Phase wird die Schwere der Verletzung im MRI wegen des Hämatoms und Ödems oft überschätzt. In der Regel macht es Sinn, mit der Entscheidung für ein MRI oder CT abzuwarten, bis die erste entzündliche Phase abgeklungen ist.
Wie sollte die Verletzung versorgt werden?
G. Klammer: Zu Beginn sind allgemeine Massnahmen wie Ruhigstellung und Entzündungshemmung angezeigt. Oft kann man beim ersten Kontakt aber noch nicht sagen, welche Behandlung wirklich nötig ist. In diesen Fällen bringt eine Kontrolle nach 5 bis 7 Tagen sehr viel mehr Klarheit. Grundsätzlich ist eine reine Bandverletzung in einer Schiene oder in einem Gips gut geführt. Besteht der Verdacht auf eine höhergradige Verletzung, inklusive einer Innenbandverletzung, bevorzuge ich wegen der besseren Stabilität einen abnehmbaren Softcast. Liegen keine Begleitverletzungen vor, wie eine Fraktur, ein Knorpel- oder Syndesmosenschaden, kann der Patient den Fuss voll belasten, sobald es die Beschwerden zulassen.
Woran muss man denken, wenn die Klinik unklar ist?
G. Klammer: Wenn selbst im MRI sonst schwer diagnostizierbare häufigere Unfallfolgen wie ein «bone bruise» fehlen und trotzdem starke Beschwerden bestehen, könnte die Ursache ein Nervenschaden sein. Diese Traktionsschäden findet man erstaunlich häufig, wenn man danach sucht. Vor allem der N. peroneussuperficialis, der um den Aussenknöchel auf den Fussrücken zieht, kann nach einer Sprunggelenksdistorsion giftig brennende, elektrisierende Schmerzen verursachen.
Was empfehlen Sie, um eine chronische Sprunggelenksinstabilität zu vermeiden?
G. Klammer: Primär sollte das Band nach der Verletzung möglichst gut vernarben. Wenn die Schiene gut passt, wird das Band korrekt geführt und der Patient kann den Fuss bewegen und belasten, damit die Steifigkeit nicht das grössere Problem wird. Bei der Verletzung wurden Mechanorezeptoren beschädigt, zusätzlich geht die Ruhigstellung mit einer Verschlechterung der Propriozeption einher. Zusammen mit der schlechten muskulären Stabilität ist dann das Risiko, erneut umzuknicken, gross, wenn der Patient wieder aktiv ist. Um das zu verhindern und den langfristigen Verlauf zu verbessern, verordne ich bei einer relevanten Verletzung früh Physiotherapie.
Trotzdem entwickeln bis zu 40% der Patienten eine chronische Sprunggelenksinstabilität.
Welche Möglichkeiten zur Unfallverhütung gibt es bei einer chronischen Sprunggelenksinstabilität?
G. Klammer: Auch hier steht die Stärkung der muskulären Stabilität mittels Physiotherapie an erster Stelle. Zusätzlich lässt sich durch das Tragen einer Orthese in Risikosituationen eine Redistorsion verhindern. Das kann beispielsweise ein Sprunggelenks-Brace mit oder ohne steife Führung bei Kontaktsportarten sein oder das Tragen eines Wanderschuhs anstelle eines Trekkingschuhs im unwegsamen Gelände. Wenn es darum geht, das propriozeptive Feedback zu verbessern, sind eine weiche Bandage oder ein Taping ausreichend. Treten trotzdem immer wieder Distorsionen auf, sollte man mit dem Patienten eine operative Behandlung diskutieren.
Welche operativen Möglichkeiten gibt es?
G. Klammer: Die direkte Bandplastik ist die einfachste Möglichkeit, um das Sprunggelenk zu stabilisieren. Wenn die Bandqualität schlecht ist oder eine Hyperlaxizität vorliegt, muss man ein stabileres Verfahren wählen, zum Beispiel ein Autograft, Allograft oder ein Kunstbandtransplantat. Bei Patienten mit einem Hohlfuss kann die Statik durch eine Korrektur der knöchernen Achse verbessert werden. Das ist zwar ein umfassenderer Eingriff, aber die Wahrscheinlichkeit für ein anhaltend gutes Resultat ist wesentlich grösser.
Wann sollte man einen Spezialisten hinzuziehen?
G. Klammer: Das hängt unter anderem davon ab, wie wohl dem Erstbehandelnden mit der Versorgung dieser Verletzungen ist. Eine frühe Zuweisung macht Sinn, wenn der Verdacht auf eine höhergradige Verletzung vorliegt, beispielsweise eine Syndesmosenverletzung, eine kombinierte Verletzung der Innen- und Aussenbänder oder eine Knorpelläsion. Im weiteren Verlauf ist eine Überweisung spätestens bei anhaltenden Beschwerden trotz physiotherapeutischen Aufbaus sinnvoll. Viele, vor allem sportlich aktive Patienten suchen früh den Rat des Spezialisten. Entweder weil sie sich rückversichern möchten, ob sie mit dem konservativen Vorgehen auf dem richtigen Weg sind, oder um sich zu informieren, ob eine Zusatzuntersuchung oder gegebenenfalls eine Operation angezeigt ist.
Vielen Dank für das Gespräch!
Literatur:
1 Bachmann LM et al.: Accuracy of Ottawa ankle rules to exclude fractures of the ankle and mid-foot: systematic review BMJ 2003; 326: 417
Das könnte Sie auch interessieren:
Update smarter medicine
Die internationale Kampagne startete in der Schweiz vor rund 12 Jahren mit der ersten Top-5-Liste. Wie ist der Stand heute, mit welchen Herausforderungen ist der eigens gegründete Verein ...
Wandel im Denken: smarter medicine – Floskel oder sinnvolle Notwendigkeit?
Das Bewusstsein, dass viel Medizin nicht immer auch zu einer besseren Gesundheit führt, sondern – im Gegenteil – dem Patienten auch schaden kann, hat durch die «Smarter medicine»- ...
Smarter medicine – ein Beitrag zum ökologischen Wandel in der Medizin
Expert:innen des Universitätsspitals Genf (HUG) stellten am Frühjahrskongress der SGAIM die Projekte «Choosing greenly» und «smarter medicine soins intensifs» vor, die seit einigen ...