AIDS 2024 – eine Konferenz mit Schwerpunkt Prävention
Bericht:
Mag. Birgit Leichsenring
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Von 22. bis 26. Juli 2024 kam mit der Konferenz der International AIDS Society (kurz AIDS 2024) der größte HIV-Kongress nach Europa. Über 10000 Menschen aus aller Welt trafen sich in München, um aktuelle Statistiken und Forschungsergebnisse sowie Herausforderungen und auch Erfolge zu diskutieren. Ein inhaltlicher Schwerpunkt lag auf der biomedizinischen Prävention.
Jedes Jahr lädt die International AIDS Society (IAS) auf einem anderen Kontinent zu einer ihrer beiden HIV-Konferenzen. Im Gegenzug zur rein wissenschaftlichen Konferenz (IAS Conference on HIV Science) steht die Welt-AIDS-Konferenz ganz im Zeichen von Communitys, Aktivismus und Gesellschaftspolitik.
Besonders deutlich wird dies im sogenannten Global Village, das seit 20 Jahren ein fester Bestandteil der Konferenz ist. Es bietet neben dem regulären Kongressprogramm einen öffentlich zugänglichen Raum für Organisationen und Aktivist:innen. Der Schwerpunkt lag auf Themen rund um Frauen, Jugend, trans*Menschen oder auch Sexwork. Mit unzähligen Vorträgen und Workshops, Aktionen und Performances präsentierten Menschen aus den unterschiedlichsten Weltregionen und Lebenswelten ihre Arbeit und ihr Engagement. Das Global Village ermöglichte somit auch vielen Menschen ohne ein hochpreisiges Kongressticket, sich international zu vernetzen und aus der Konferenz Information und Motivation zu generieren.
Aktuelle HIV-Statistik ist besorgniserregend
Bereits traditionell veröffentlichte UNAIDS (Programm der Vereinten Nationen gegen HIV/AIDS) im Rahmen der IAS-Konferenz die globalen Zahlen für das vergangene Jahr.1,2 Die Statistik ist heuer als besorgniserregend zu bewerten: Im Vergleich zum Vorjahr konnte weder die Zahl der HIV-Neuinfektionen noch die der HIV-assoziierten Todesfälle reduziert werden. Sichtbare Unterschiede zwischen Regionen sowie Bevölkerungsgruppen geben die Bereiche der notwendigen Maßnahmen und den enormen Handlungsbedarf vor.
630000 Menschen verstarben 2023 an den Folgen einer HIV-Infektion und somit mehr als eine Person pro Minute. Global gesehen konnte die Zahl der Todesfälle seit dem Jahr 2010 um 51% gesenkt werden,in Nordafrika und dem Mittleren Osten hingegen nur um 6%. In Osteuropa und Zentralasien ist umgekehrt ein Anstieg der Zahl HIV-assoziierter Todesfälle um 34% zu registrieren. Für 2023 wird die Zahl der HIV-Neuinfektionen auf 1,3 Millionen geschätzt. Weltweit kam es im letzten Jahr jede Woche zu 4000 HIV-Infektionen bei Mädchen und Frauen im Alter zwischen 15 und 24 Jahren, davon 3100 in Subsahara-Afrika. Während die globale HIV-Prävalenz bei 0,8 liegt, wird sie für Menschen in der Sexarbeit um 3% höher, für Männer,die Sex mit Männern haben (MSM), um 7,7% und für trans*Personen um 9,2% höher angegeben. UNAIDS betonte unter dem Slogan „Aids at a crossroads“ einmal mehr, dass der Kampf gegen HIV längst nicht mehr auf medizinischer, sondern auf gesellschaftlicher Ebene ausgetragen wird.1,2
HIV-Epidemie steht an einem Wendepunkt
Konstant wurde auf der Konferenz betont, dass sich die Welt derzeit an einem Wendepunkt in Bezug auf HIV befindet. Das mittelfristige Ziel, die Zahl der Todesfälle bis 2025 unter 250000 und die der HIV-Neuinfektionen unter 370000 zu senken, erscheint utopisch. Präsentierte Hochrechnungen der UNAIDS ergaben, dass ohne Erreichen dieser Ziele bis 2050 mit weiteren 34,9 Millionen Neuinfektionen und 17,7 Millionen Todesfällen zu rechnen ist. Die Forderung war eindeutig: Die Bemühungen müssen verstärkt werden. Nur so ist zu verhindern, dass sich das Blatt wendet, erreichte Erfolge zunichtegemacht werden und ein Ende der HIV-Epidemie wieder in unerreichbare Ferne rückt.
Doch auch ein positiver Wendepunkt zeichnet sich ab. Derzeit leben weltweit ca. 39,9 Millionen Menschen mit HIV. Das sind in etwa so viele Personen, wie seit Bekanntwerden der Epidemie verstorben sind. Damit verschiebt sich die statistische Dynamik insgesamt zugunsten der lebenden Menschen mit HIV. Dieser Trend ist allerdings abhängig von der Therapieverfügbarkeit. 2023 fehlte jeder 4. Person mit HIV und damit 9,2 Millionen Menschen der Zugang zu HIV-Therapie.
Standing Ovations für Lenacapavir als HIV-PrEP
Eines der vermutlich am häufigsten diskutierten Themen auf der AIDS 2024 war die PURPOSE-1-Studie. Die mit Spannung erwartete Präsentation ihrer Ergebnisse wurde mit Standing Ovations gewürdigt.
PURPOSE-1 ist eine von mehreren Studien, in denen Lenacapavir (LEN) als HIV-PrEP in unterschiedlichen Bevölkerungsgruppen und Settings untersucht wird.3 LEN ist der erste hochpotente Kapsid-Inhibitor, welcher gegen HIV entwickelt wurde und an mehreren Stellen im viralen Replikationszyklus ansetzt. Vor allem durch die Eigenschaft einer langen Halbwertszeit bietet LEN neue Optionen. Zum Einsatz in der HIV-Therapie ist LEN bereits für Patient:innen zugelassen, deren Viruslast mit einer Standard-HIV-Therapie nicht supprimiert und unter die Nachweisgrenze gesenkt werden kann. Für andere Patient:innen oder als HIV-PrEP ist Lenacapavir nicht zugelassen.
PURPOSE-1 inkludierte 5345 Mädchen und cisFrauen im Durchschnittsalter von 21 Jahren in 28 Zentren in Südafrika und Uganda. In dieser Region entfallen circa 60% aller HIV-Neuinfektionen auf Mädchen und Frauen. Effektive Schutzmöglichkeiten sind daher ein deklariertes Ziel. Die Mädchen und Frauen mit nachweislich negativem HIV-Status wurden in drei Studiengruppen randomisiert: 2134 erhielten eine subkutane LEN-Injektion 2-mal pro Jahr. 2136 nahmen die orale HIV-PrEP aus der Kombination Emtricitabin und Tenofovir-Alafenamid (F/TAF) ein. Die Effektivität von F/TAF als PrEP wurde bereits für cisMänner und trans*Frauen nachgewiesen, für cisFrauen besteht keine Indikation. Als aktive Kontrollgruppe erhielten 1068 Frauen die etablierte orale HIV-PrEP aus Emtricitabin und Tenofovir-Disoproxilfumarat (F/TDF).3
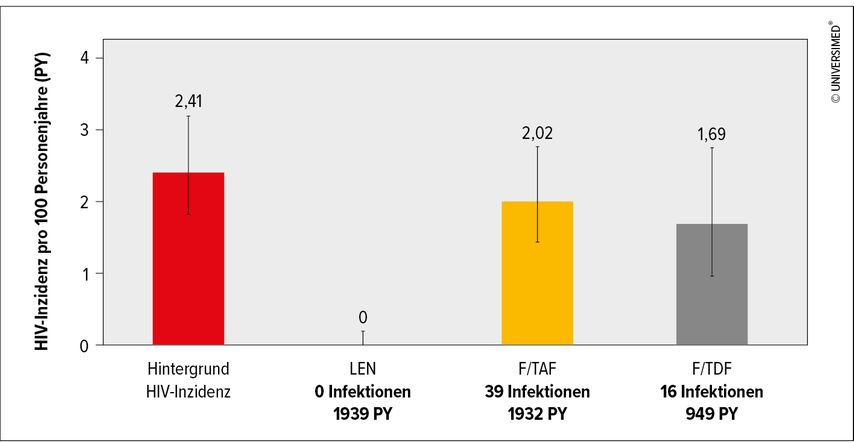
Die Inzidenz der vorab für eine Studienteilnahme auf HIV getesteten Mädchen und Frauen und damit der Vergleichswert der Kohorte betrug 2,47 pro 100 Patientenjahre. Die Inzidenz in der F/TDF-Gruppe betrug 1,69 und die in der F/TAF-Gruppe 2,02 (Abb. 1). Die 1939 Personenjahre, die in die Auswertung der LEN-Gruppe eingingen, ergaben eine Inzidenz von null. Insgesamt wurden 55 HIV-Infektionen registriert, keine davon in der LEN-PrEP-Studiengruppe. Infolge dieser Zwischenergebnisse wurde PURPOSE-1 abgebrochen und allen Teilnehmerinnen in einer Open-Label-Phase die HIV-PrEP mit Lenacapavir angeboten.3
Abb. 1: Ergebnisse der PURPOSE-1-Studie: keine HIV-Infektionen bei cisFrauen unter LEN als PrEP (modifiziert nach Bekker LG et al. 2024)3
HIV-PrEP: Adhärenz als Hauptfaktor bei Frauen
Die ausgezeichneten Zwischenergebnisse der PURPOSE-1-Studie unterstreichen einen der wichtigsten Aspekte zum Thema HIV-PrEP bei Frauen – die Adhärenz. Vorhergehende Studien haben bereits gezeigt, dass eine tägliche orale HIV-PrEP bei cisFrauen im afrikanischen Setting nur eine geringe Effektivität hat. Eine PrEP als Injektion mit langen Zeitabständen könnte dies ändern, wie auch PURPOSE-1 bewies.3
91,5% aller LEN-PrEP-Injektionen zu Woche 26 und 92,8% aller Injektionen zu Woche 52 erfolgten pünktlich. In den beiden Studienarmen mit oraler PrEP hingegen sank die Adhärenz deutlich über die Zeit. In Stichproben wurden kontinuierlich Tenofovir-Konzentrationen aus Trockenblutproben gemessen, um die Adhärenz unabhängig zu bewerten. Nach acht Wochen ergaben die Messungen bei mehr als 50% der Teilnehmerinnen eine mittlere oder hohe Adhärenz. Nach 52 Wochen waren es deutlich unter 20%. Eine Subanalyse veranschaulichte zudem den klaren Zusammenhang zwischen akquirierten HIV-Infektionen und geringen Tenofovir-Konzentrationen.3
Auf der AIDS 2024 wurde immer wieder betont, dass es keinesfalls zu unterschätzen sei, dass für Frauen z.B. in Subsahara-Afrika eine tägliche Tabletteneinnahme eine enorme kulturelle, soziale und emotionale Herausforderung ist. Mehrere Sessions fokussierten auf die Lebenswelten von Mädchen und Frauen. In den meisten Fällen sind ein selbstbestimmtes Leben und selbstbestimmte Sexualität nicht möglich. Sämtliche Lebensbereiche werden oft von extern dominiert und damit wirdaucheine durchgehende Tabletteneinnahme beeinflusst. Dies hat dementsprechend Auswirkungen auf die Effektivität der oralen PrEP.
Die Standing Ovations für PURPOSE-1 galten somit wohl nicht nur der Studie und Lenacapavir als neuer langwirksamer Substanz selbst. Sie standen sicherlich auch für die Vision, Mädchen und Frauen grundsätzlich mehr Optionen und damit Lebensqualität anbieten zu können.
HIV-PrEP: Auswahlmöglichkeit als Erfolgsfaktor
Wie oben ausgeführt, wäre in Regionen mit hoher HIV-Prävalenz eine breite Implementierung der HIV-PrEP essenziell, siegestaltetsich aber als herausfordernd. Eine Studie in Uganda und Kenia namens „SEARCH Dynamic Choice HIV Prevention“ verdeutlicht dies besonders nachdrücklich.4
Hier wurden 984 Personen (73% Frauen) mit dem Risiko für eine HIV-Infektion in ein PrEP-Programm aufgenommen. Eines der Ziele dieser Studie war es, Umsetzung und Zufriedenheit mit dem langwirksamen Integrase-Inhibitor Cabotegravir (CAB-LA) als injizierbare PrEP zu bewerten.
Eine Gruppe erhielt im Rahmen einer routinierten „Standardofcare“-Betreuung (SoC) das Angebot für die etablierte tägliche orale PrEP. Im Interventionsarm wurden den Teilnehmenden sowohl orale als auch injizierbare PrEP und u.a. zusätzlich jederzeit ein Wechsel zwischen den Formaten angeboten. Im Interventionsarm entschieden sich zum Start der Studie 274 Personen für die injizierbare PrEP aus „Longacting“-Cabotegravir. Die Begründungen sprechen für sich: 42% gaben an, dass sie verhindern wollten, dass jemand die Tabletteneinnahme beobachtet, und 22% berichteten, ihre Partner würden eine Tabletteneinnahme nicht zulassen.4
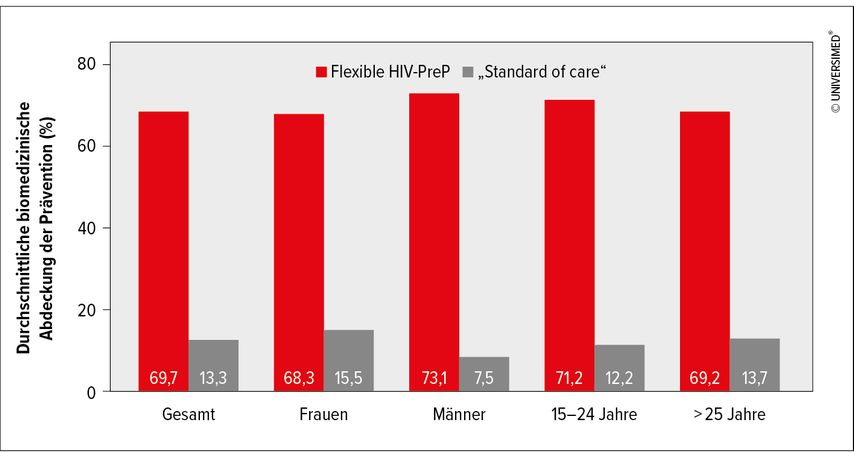
Besonders beeindruckend an dieser Studie war der Effekt der Auswahlmöglichkeit und Flexibilität. Während das SoC-Setting eine PrEP-Abdeckung von 13,3% erreichte, wendeten im Interventionsarm 69,7% der Menschen eine PrEP an (Abb. 2). Mit PrEP nach SoC-Protokoll lag die HIV-Inzidenz bei 1,8%, im Interventionsarm bei 0%. Die Daten zeigen wie bei PURPOSE-1, dass für Menschen in diesem sehr vulnerablen Setting eine injizierbare „Longacting“-PrEP von Vorteil ist. Sie zeigen aber auch, dass zusätzlich die angebotene Flexibilität die Zufriedenheit und Anwendbarkeit massiv steigert.
Abb. 2: „SEARCH Dynamic Choice HIV prevention trial“: Im Interventionsarm war die PrEP-Abdeckung im Schnitt 56,4% höher (modifiziert nach Kakande E et al. 2024)4
HIV-PrEP: Niederlande empfehlen Screening alle 6 Monate
Die Wirksamkeit und Kosteneffektivität einer HIV-PrEP zur Reduktion der HIV-Inzidenz sind zweifelsfrei nachgewiesen. Ein möglicher Diskussionspunkt ergibt sich aus der Frage, in welchen Abständen welche STI-Testungen durchgeführt werden sollten, um den bestmöglichen Nutzen aus der PrEP zu ziehen. Etabliert sind nach den meisten PrEP-Leitlinien Screenings (z.B. auf HIV, Syphilis, Kreatinin etc.) und Beratungen im 3-Monats-Intervall. Eine niederländische Studie verglich mögliche Auswirkungen, sollte das Intervall auf 6 Monate ausgedehnt werden.5
In vier STI-Kliniken wurden 428 MSM im Rahmen ihrer HIV-PrEP entweder alle 3 Monate (n=215) oder alle 6 Monate (n=213) zum PrEP-Screening eingeladen. Das Angebot für zusätzliche kostenfreie STI-Testungen stand allen Männern jederzeit offen.
Insgesamt gab es keinen Unterschied in den beiden Gruppen in Hinblick auf STI-Diagnosen, in Anspruch genommene zusätzliche Visiten ohne STI-assoziierte Symptome oder erfolgte Benachrichtigungen von Sexualpartnern. Obwohl das Angebot der zusätzlichen STI-Testung von den Männern aus der Gruppe mit 6-Monats-Intervall häufiger in Anspruch genommen wurde, war die Gesamtanzahl der Screening-Besuche geringer als in der 3-Monats-Gruppe.5
Die Studie zog daher das Fazit, das eine Ausdehnung des Screening-Intervalls bei einer HIV-PrEP auf 6 Monate mit gleichzeitigem Angebot der anlassbezogenen Visitekeinen Nachteil z.B. durch einen Anstieg an STI verursacht. Durch den geringeren Aufwand können hier jedoch Ressourcen gespart und damit PrEP-Programme anderweitig ausgebaut werden. Niederländische PrEP-Programme adaptieren ihre Empfehlungenbereits dahingehend.
DoxyPrEP: Kleine Studie zeigt Effektivität
Die anlassbezogene Einnahme von 200mg Doxycyclin innerhalb von 24–72h nach einem Risikokontakt konnte in Studien eine deutliche Reduktion von Chlamydieninfektionen (um 70–89%) und Syphilis (um 73–87%) erreichen. Bei einer niedrigen Prävalenz von Tetracyclin-resistenten Gonokokken in der Kohorte war zusätzlich auch ein Effekt bei der Gonorrhö zu sehen. Während die DoxyPEP zwar (kritisch) diskutiert wird, aber grundsätzlich breite Zustimmung findet, ist das Konzept der DoxyPrEP, also die vorbeugende tägliche Einnahme, bislang wenig im Gespräch.
Es wurde eine kleine kanadische Pilotstudie zum Einsatz einer DoxyPrEP vorgestellt.6 52 MSM, die mit HIV leben und eine vorangegangene Syphilisdiagnose hatten, wurden in zwei Gruppen randomisiert und nahmen täglich oral 100mg Doxycyclin oder Placebo ein. Innerhalb des Beobachtungszeitraums von 48 Wochen wurden 37 Episoden an Lues, Gonorrhö und Chlamydieninfektionen registriert: 6 davon unter DoxyPrEP und 31 in der Placebogruppe. Adhärenz und sexuelles Verhalten waren in beiden Gruppen vergleichbar.
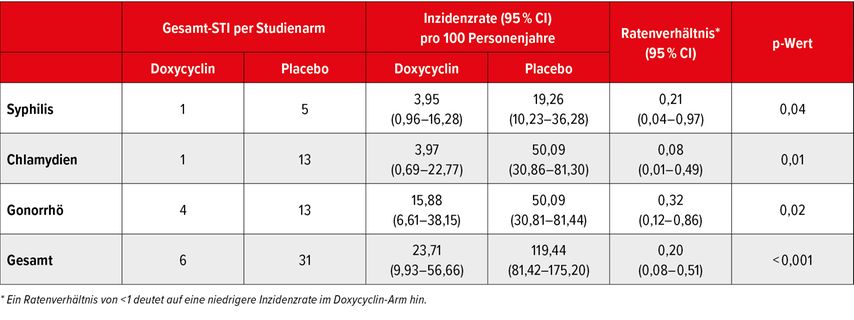
Die Gesamtinzidenz pro 100 Personenjahre unterschied sich deutlich in den beiden Gruppen: In der Placebogruppe lag sie bei 119,44, unter DoxyPrEP bei 23,71 (Tab. 1). Es wurde eine Reduktion der Syphilis um 79%, der Chlamydieninfektionen um 92% und der Gonorrhö um 68% berechnet. Es wurden neue Doxycyclinresistenzen registriert, die laut den Studienautor:innen nicht besorgniserregend, allerdings aufgrund der kleinen Fallzahl auch nicht sehr aussagekräftig waren.6
Tab. 1: Absolutzahlen und Inzidenz von Syphilis, Gonorrhö und Chlamydieninfektion (modifiziert nach Grennan T et al. 2024)6
DoxyPEP oder DoxyPrEP? Studie soll Aufschluss bringen
Analog zur DoxyPEP stellt sich bei der durchgehenden Antibiotikaeinnahme wie unter einer DoxyPrEP nochmals mehr die Frage nach dem individuellen Nutzen-Risiko-Profil sowie potenziellen Resistenzentwicklungen. In Kanada wurde nun das Recruitment zu einer Studie gestartet, in der die beiden Anwendungsformate miteinander verglichen werden.
DISCO (CTN 329) plant über 560 cisund trans*MSM sowie trans*Frauen bis Mitte 2025 in die Studie aufzunehmen. Einschlusskriterien sind u.a. Sex mit mehreren männlichen Partnern sowie mindestens eine diagnostizierte und erfolgreich therapierte Syphilis, Gonorrhö oder Chlamydieninfektion in den vergangenen 12 Monaten. Der HIV-Status ist für die Studienteilnahme nicht relevant. Die Teilnehmenden werden in zwei Gruppen randomisiert und erhalten entweder 100mg Doxycyclin zur täglichen Einnahme (DoxyPrEP) oder 200mg zur anlassbezogenen Einnahme (DoxyPEP). Der Beobachtungszeitraum ist für 60 Wochen geplant, regelmäßige STI-Screenings und ggf. Resistenztestungen werden mit Befragungen zu sexuellem Verhalten und Substanzgebrauch kombiniert. Die Ergebnisse werden für 2026 erwartet.
DoxyPrEP: STI-Reduktion ohne Effekt auf Vaginalflora
Bislang sind Daten zu Doxycyclin als PEP oder PrEP zur Reduktion sexuell übertragbarer Infektionen vor allem für MSM erhoben worden. Eine japanische Studie befasste sich mit der DoxyPrEP bei cisFrauen, die in der Sexarbeit tätig waren.7 42 Frauen erhielten in einer STI-Klinik in Tokio 100mg Doxycyclin pro Tag. Verglichen wurden die Inzidenzraten an Infektionen vor und nach Start der Intervention sowie mögliche Veränderungen in der Vaginalflora.
Die Zahl der Syphilisdiagnosen sank mit der DoxyPrEP auf null, in Bezug auf Gonorrhö wurde keine signifikante Veränderung beobachtet. Die Inzidenz von bakteriellen Vaginosen und Candida-Vaginitiden blieb vergleichbar. Die Adhärenz war gut und es wurde von keinen unterwarteten Nebenwirkungen berichtet. Vor allem aber gaben 72,7% der Frauen an, weniger Angst vor einer STI zu haben. Vor Start der DoxyPrEP lag die STI-Inzidenz bei 232,3 pro 100 Personenjahre, mit Einsatz der DoxyPrEP sank sie auf 79,2.7
Weitere HIV-Remission: der zweite Berliner Patient
Für die erfolgreiche Infektion einer Wirtszelle benötigt HIV die zellulären Oberflächenrezeptoren CD4 sowie CCR5. Nur in wenigen Fällen, bei sogenannten X4-tropen HI-Viren, erfolgt die Infektion über CD4 in Kombination mit dem Rezeptor CXCR4. Etwa 1% der Bevölkerung (vornehmlich in Nordeuropa) trägt homozygot einen aufgrund einer Deletionnichtfunktionalen CCR5-Rezeptor. In dem Fall ist die Bindung zu HIV inhibiert und es liegt eine natürliche Immunität gegen (R5-trope) HI-Viren vor.
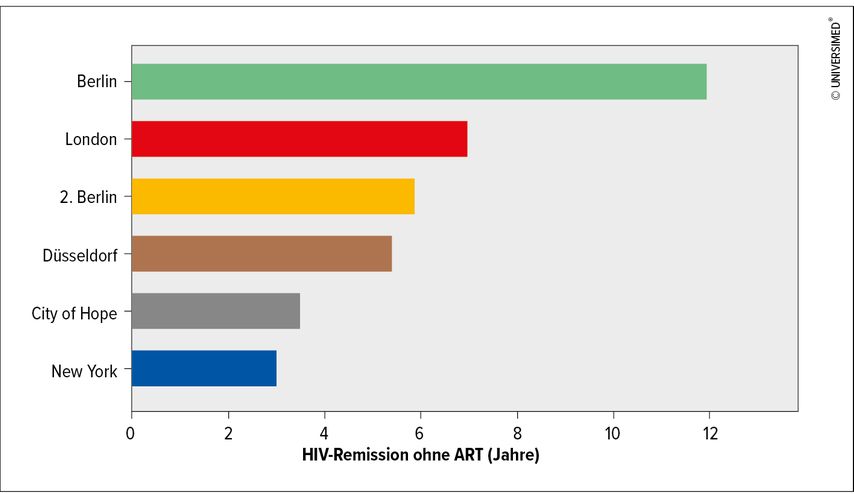
Im Rahmen lebensnotwendiger Stammzelltherapien konnte bislang bei einigen Menschen mit HIV eine Stammzellspende mit dieser homozygoten Deletion durchgeführt werden. Nach Absetzen der antiretroviralen Therapie kam es zu keiner viralen Replikation mehr und man darf über jeweils mehrere Jahre einer HIV-Remission sprechen. Der erste Fall ging 2009 unter dem Namen „Berliner Patient“ in die Geschichte der HIV-Forschung ein.
Auf der AIDS 2024 wurde ein weiterer Fall aus der Berliner Charité präsentiert.8 Der Mann (Geburtsjahr 1969, HIV-Diagnose 2009) startete den damaligen Therapierichtlinien folgend 2015 mit einer HIV-Therapie. Im gleichen Jahr wurde bei ihm eine akute myeloische Leukämie (AML) diagnostiziert. Für die folgende Stammzelltransplantation wurde eine Spende mit heterozygot vorliegender CCR5-Deletion eingesetzt. Eine folgende milde Graft-versus-Host(GvH)-Reaktion (Grad I) wurde mittels topischer Steroide behandelt. Wiederholte HIV-DNA-Messungen blieben negativ und eine Stimulation von CD4+-T-Zellen führte zu keiner Virusproduktion. Zusätzlich nahmen HIV-spezifische Antikörperlevel über die Zeit ab. Die Viruslast liegt seit Absetzen der HIV-Therapie Ende 2018 und somit seit 5,5 Jahren unter der Nachweisgrenze (Abb. 3).8
Dieser neue Fall einer HIV-Remission beinhaltet mehrere interessante Aspekte: So gehen die Studienautor:innen davon aus, dass die GvH-Reaktion ein wichtiger Faktor ist. Und sie stellen die Frage, welche Rolle es spielt, dass auch der AML-Patient eine heterozygote CCR5-Deletion aufwies. Vor allem aber weisen sie darauf hin, dass eine homozygote CCR5-Deletion bei der Stammzellspende nicht ausschlaggebend für den Erfolg zu sein scheint.
Barré-Sinoussi: Eine Pionierin verlässt die Bühne
Ein besonders emotionaler Moment ergab sich im Rahmen der Auszeichnung von Françoise Barré-Sinoussi mit dem IAS President’s Award. Mit dieser Ehrung werden Einzelpersonen gewürdigt, die sich im Kampf gegen HIV mit ihren innovativen und herausragenden Leistungen besonders hervorgetan haben. Der Preis, der mit keinem Geldwert verbunden ist, wird alle zwei Jahre vergeben.
Der Virologin Barré-Sinoussi gelang 1983 gemeinsam mit Luc Montagnier die Identifikation von HIV als das auslösende Pathogen für Aids. Mit dieser Entdeckung legten die französischen Forscher:innen den Grundstein für sämtliche Entwicklungen im Bereich Diagnostik und Therapie. Für diese Leistungen erhielten sie 2008 den Nobelpreis. Barré-Sinoussi persönlich hatte vor allem an der Heilung großes Interesse und gilt als Initiatorin dieser Forschungsrichtung. Dementsprechend emotional war ihre Danksagung bei der Preisverleihung der IAS (Abb. 4): Sie merkte an, dass dies ihre letzte Welt-AIDS-Konferenz und sie daher besonders dankbar sei, hier mit der Präsentation des zweiten Berliner Patienten weitere Schritte im Bereich der Heilung miterleben zu dürfen.
2025
Die kommende wissenschaftliche Konferenz wird im Juli 2025 in Kigali, Ruanda, stattfinden. Für die nachfolgende Welt-AIDS-Konferenz 2026 waren Städte in Lateinamerika und der Karibik aufgerufen, sich zu bewerben – die Bekanntgabe des Austragungsorts erfolgt Ende 2024.
Quelle:
International AIDS Conference, 22.–27.7.2024, München
Literatur:
1 UNAIDS: https://www.unaids.org/sites/default/files/media_asset/2024-unaids-global-aids-update_en.pdf ; zuletzt aufgerufen am 12.8.2024 2 Lamontagne E et al.: The cost of inaction of failing to meet global targets to end the AIDS epidemic: looking beyond 2030. AIDS 2024; Abstract #11028 3 Bekker LG et al.: Twice-yearly Lenacapavir or daily oral Emtricitabin/Tenofovir Alafenamid for HIV prevention in cisgender woman. N Engl J Med 2024; doi: 10.1056 4 Kakande E et al.: Knowledge, awareness, feasibility, and acceptability of long-acting Cabotegravir for HIV prevention: results from the SEARCH Dynamic Choice HIV prevention trial. AIDS 2024; Abstract #6353 5 Groot Bruinderink ML et al.: STI testing rates among PrEP users randomized to 3-monthly (standard of care) or 6-monthly monitoring within the EZI-PrEP trial, the Netherlands: preliminary results. AIDS 2024; Abstract #3295 6 Grennan T et al.: A pilot, randomized controlled trial of doxycycline pre-exposure prophylaxis versus placebo for prevention of bacterial sexually transmitted infections in men who have sex with men living with HIV. AIDS 2024; Abstract #11987 7 Abe S et al.: Doxycycline PrEP prevents STIs without affecting vaginal bacterial flora in female sex workers. AIDS 2024; Abstract #7497 8 Gaebler et al.: The next Berlin patient: sustained HIV remission surpassing five years without antiretroviral therapy after heterozygous CCR5 WT/Δ32 allogeneic hematopoietic stem cell transplantation. AIDS 2024; Abstract #12163
Das könnte Sie auch interessieren:
Lokale Antibiotikatherapie: einige Indikationen mit guter Evidenz
Eine Lokaltherapie mit einem Antibiotikum ist nicht nur an der Haut möglich, sondern kann beispielsweise im Respirationstrakt mittels Inhalation erfolgen. Allerdings besteht bei Weitem ...
Phytotherapie bei Infektionen der Blase und der Atemwege
Heilpflanzen finden seit den frühen Tagen der Menschheit Anwendung bei unterschiedlichsten Erkrankungen. Aktuell besteht das Bemühen, die empirische Anwendung mit Evidenz aus klinischen ...
Hat der Pap-Test in Zeiten der HPV-Impfung noch Zukunft?
Die Inzidenz von Zervixkarzinomen infolge von HPV-Infektionen konnte durch zytologisches Screening in etwa halbiert werden. Mit Einführung der HPV-Impfung besteht nun die Möglichkeit, ...