<p class="article-intro">Frakturen des Beckenrings nach Bagatelltrauma sehen wir bereits seit einigen Jahren bei älteren Patienten gehäuft in der Praxis und auf den Notfallstationen der Spitäler. Die Inzidenz wird auf 25–92 Patienten pro 100 000 Personen/Jahr geschätzt.<sup>1</sup> Mit der demografischen Entwicklung wird diese Verletzung in den nächsten Jahren eine wichtige Ursache für die Morbidität und Mortalität im Alter darstellen.<sup>2</sup></p>
<hr />
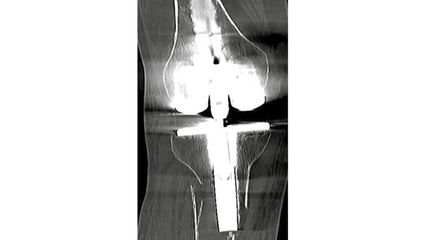
<p class="article-content"><p>Ursachen für diese Art von Beckenfrakturen im Alter sind Osteoporose, weibliches Geschlecht (Verhältnis 2:1)<sup>3</sup>, Stürze, Vitamin-D-Mangel, langjährige Kortisoneinnahme, rheumatoide Arthritis und lokale Bestrahlung.<sup>4, 5</sup> Der Unfallmechanismus ist üblicherweise ein Sturz aus dem Stand auf den Boden oder es ist kein eigentlicher Auslöser erinnerlich. Typischerweise bleiben nach dieser niedrigenergetischen Einwirkung die ligamentären Strukturen des Beckens intakt und es kommt zu einem Kontinuitätsunterbruch der knöchernen Struktur. Entsprechend ist radiologisch meist keine grössere Dislokation des Beckenrings sichtbar.<sup>5, 6</sup> Das Versagen der Knochenstruktur nach minimalem physikalischem Impact hat zum Begriff «Fragilitätsfrakturen » geführt (engl. «fragility fractures of the pelvis», FFP). Diese Frakturen sind u.a. auch Ausdruck einer allgemeinen Fragilität (engl. «frailty», Gebrechlichkeit) der betroffenen Patienten mit reduziertem Allgemeinzustand und entsprechend beschränkten physiologischen Reserven. Dabei sind diese Verletzungen klar abzugrenzen vom Hochenergietrauma des Beckens, welches oft mit intra- und extrapelvinen Begleitverletzungen einhergeht. Eine unmittelbare vitale Gefährdung des Patienten durch Blutungen nach Beckentrauma besteht nämlich bei den niedrigenergetischen Verletzungen im Gegensatz zu den hochenergetischen Traumata eher selten.</p> <h2>Diagnostik nach Sturzereignis</h2> <p>Hinweise auf ein Beckentrauma beim älteren Patienten bieten neben dem Beschreiben des Sturzereignisses auch die klinischen Beschwerden. Schmerzen im Bereich der Leiste und Symphyse treten typischerweise bei Frakturen des vorderen Beckenrings auf. Bei Frakturen des hinteren Beckenrings äussern die Patienten typischerweise Schmerzen des tiefen Rückens und Druckdolenz über dem Sakrum oder Iliosakralgelenk.<sup>4, 7</sup> Als erste Bildgebung ist standardmässig eine Beckenübersichtsaufnahme empfohlen, um zwischen proximalen Femurfrakturen und Frakturen des Beckens unterscheiden zu können. Ergänzend können Inlet- und Outlet-Aufnahmen zur Erfassung der Verschiebung des Beckenrings angefertigt werden. Allerdings lassen sich Frakturen des Sakrums – die vornehmliche Lokalisation einer Fraktur des hinteren Beckenrings – im konventionellen Beckenröntgen aufgrund von Überlagerung durch Darmgas, geringer Dislokation der Fraktur, reduzierter Knochendichte oder degenerativer Veränderungen kaum erfassen.<sup>8</sup> Bei 54–96 % der Patienten mit Frakturen des vorderen Beckenrings findet sich auch eine Fraktur des hinteren Beckenrings.<sup>4, 9–11</sup> In der Literatur wird daher zur weiteren Abklärung eine Computertomografie (CT) des Beckens empfohlen.<sup>3, 5, 12, 13</sup> In unserer Klinik führen wir eine Becken-CT durch, wenn die Beckenübersichtsaufnahme eine Fraktur des vorderen Beckenrings zeigt und/oder ein dorsaler Druckschmerz klinisch für eine hintere Beckenringfraktur spricht. Eine MR-Untersuchung bietet sich bei jenen Patienten an, die in der CT keine hintere Beckenringfraktur oder Fraktur der Lendenwirbelsäule zeigen, aber weiterhin über immobilisierende, tiefe untere Rückenschmerzen klagen. Nicht selten findet man hier uni- oder bilateral vorhandene okkulte Frakturen im Sinne eines «bone bruise».<sup>7</sup></p> <h2>Klassifikation der Instabilität</h2> <p>Bekannte Klassifikationen für Beckenringverletzungen, wie jene nach Young- Burgess oder Tile, beschreiben neben den Frakturen vor allem partielle oder komplette ligamentäre Verletzungen, die das jeweilige Dislokationsmuster des Beckens begründen. Da dies jedoch bei Fragilitätsfrakturen nicht im Vordergrund steht, sind die herkömmlichen Klassifikationen wenig geeignet, sie adäquat zu beschreiben. Die am weitesten verbreitete Klassifikation von Fragilitätsfrakturen lieferten Rommens et al. im Jahre 2013.<sup>5</sup> Entsprechend ihrer Stabilität werden die Frakturen in 4 Schweregrade von FFP I bis IV, mit durch Buchstaben (a–c) bezeichneten Untergruppen, unterteilt. Eine vereinfachte Darstellung der Klassifikation findet sich in Abbildung 1.<br /> Ein Charakteristikum der Fragilitätsfraktur des Beckens ist, dass es bei inadäquater Therapie respektive Missachtung der Instabilität zum Fortschreiten des Frakturmusters im Sinne eines Anwachsens des FFP-Grads kommen kann (Abb. 2).<sup>5</sup></p> <h2>Therapie: nicht zu viel und nicht zu wenig</h2> <p>In der Vergangenheit wurden Fragilitätsfrakturen oft als Schambeinastfrakturen beschrieben und mehrheitlich konservativ therapiert.<sup>5</sup> Dies zum einen, da sie bezüglich des Schweregrads der Instabilität oft unterschätzt oder im Bereich des dorsalen Beckenrings gar nicht erst erfasst wurden; zum anderen, weil die Folgeprobleme einer prolongierten eingeschränkten Mobilität eines älteren Patienten unterschätzt wurden. Um chirurgische Massnahmen in diesem älteren Patientenkollektiv zu vermeiden, erfolgte die Analgetikatherapie mit vorsichtiger Mobilisation als bestmögliche Therapie. Teils wurden Patienten wochenlang im Rollstuhl immobilisiert. Die chirurgische Intervention wurde oft als schwierig, gefährlich oder zu aggressiv eingeschätzt.<br /> Die Entwicklung minimal invasiver Osteosynthesetechniken und der Einsatz moderner intraoperativer Bildgebungsverfahren (CT, 3D-Scan) in Kombination mit Navigations- oder Virtualisationsmethoden verringern die prozedurale Belastung des Patienten und erhöhen die Behandlungssicherheit. Auf dieser Basis erfolgte nun in den letzten Jahren ein Paradigmenwechsel hin zum operativen Prozedere. Basierend auf dem Instabilitätsgrad, dem klinischen Beschwerdebild sowie den Komorbiditäten des Patienten wird eine individuelle Lösung gesucht. Ziel ist es, den Patienten möglichst bald zu mobilisieren, um die Morbidität im Sinne von Harnwegsinfektionen, Delir, Pneumonien, Dekubitus, Verlust der Muskelmasse sowie des Koordinationsvermögens und erneuten Stürzen sowie die damit verbundene erhöhte Mortalität durch lange Immobilität zu reduzieren.<sup>14–21</sup> Die Patienten sollen durch die frühe Mobilität auch im hohen Alter schnell wieder selbstständig sein, um ihre Lebensqualität zurückzuerhalten.<br /> Hochproblematisch ist in diesem Zusammenhang, dass ältere Patienten in der Regel eine Teilbelastung nicht umsetzen können, was bedeutet, dass die Patienten entweder schmerzbedingt oder iatrogen immobil sind, wenn ihnen keine Vollbelastung erlaubt wird. Aus den oben genannten Gründen ist eine längere Bettruhe oder Rollstuhlmobilität über Wochen keine Option. Die Therapien orientieren sich deshalb zum einen an der Stabilität der Fraktur und zum anderen an der Schmerzsymptomatik des Patienten.<br /> Bei FFP I und II empfiehlt sich gemäss Literatur zunächst ein konservativer Therapieversuch (Tab. 1). Das konservative Management beinhaltet spezifische Physiotherapie zur Verbesserung des Koordinationsvermögens und der Gangsicherheit und zur Reduktion der Angst vor dem Fallen, um die Mobilität der Patienten zu fördern und um Folgestürze mit erneuten Frakturen zu verhindern. Es sollte den Patienten unbedingt eine Vollbelastung nach Massgabe der Beschwerden erlaubt sein. Des Weiteren ist eine Anbindung an eine endokrinologische oder rheumatologische Behandlung der Osteoporose angezeigt. Die medikamentöse Therapie orientiert sich an der Optimierung des Knochenstoffwechsels (Bisphosphonate, Parathormon etc.) und dem Verhindern von zukünftigen Fragilitätsfrakturen (Vitamin D, Kalzium, Bisphosphonate).<sup>22, 23</sup><br /> Bei fehlender Mobilität aufgrund von Schmerzen oder zunehmender Instabilität der Fraktur ist ein operatives Prozedere indiziert. Hierbei werden die operativen Verfahren, wann immer möglich, minimal invasiv, wie beispielsweise durch Sakroplastie, perkutane sakroiliakale Verschraubung mit oder ohne Zement, transsakralen Positionsstab oder eingeschobene Plattenosteosynthese vorgenommen.<sup>24</sup> Biomechanisch betrachtet sind perkutane Schrauben zur Stabilisation des hinteren Beckenrings in Bezug auf Scherkräfte besser als das ledigliche Auffüllen der Fraktur mit Zement durch eine Sakroplastie und werden daher vermehrt empfohlen.<sup>3, 25</sup> Die operativen Verfahren entwickelten sich in den letzten Jahren zunehmend. Durch moderne dreidimensionale CT-basierte Navigationssysteme oder Operationen in Hybrid-Operationssälen (Abb. 3) wurden minimal invasive Techniken mit einer Minimierung von Komplikationen, Revisionen und Strahlenbelastungen ermöglicht.<sup>9, 25</sup> Methoden wie die Zementaugmentation von Schrauben erlauben eine unmittelbare postoperative Belastung bei einer geringeren Rate an Schraubendislokation.<sup>26–29</sup><br /> Am meisten Anlass zur kontroversen Diskussion gibt derzeit die Therapie der FFP Typ II, die auch die mit Abstand häufigste Form der Fragilitätsfraktur des Beckenrings darstellen. FFP Typ II sind prinzipiell einer konservativen Therapie zugänglich. Allerdings fehlt eine Diskriminante, die eine ausbleibende Heilung oder gar einen Progress des Frakturmusters mit Zunahme der Instabilität unter konservativer Therapie vorhersagen kann. Des Weiteren ist unklar, inwiefern die Patienten von einer frühen operativen Versorgung unter Abwägung der Risiken einer Operation profitieren. Im klinischen Alltag sind viele Patienten postoperativ innert weniger Tage durch die operative Stabilisation schmerzkompensiert und gut mobilisierbar,<sup>13, 30</sup> was für eine frühe operative Versorgung spricht. Hier bedarf es allerdings vergleichender klinischer Studien.<br /> Weniger Diskussion besteht bei den höhergradigen, instabilen Frakturen der Typen III und IV (Tab. 1). Diese benötigen allein zur Reposition bereits invasivere, oftmals offene Verfahren. Viele Autoren propagieren dann auch eine Fixation im Sinne von Plattenosteosynthesen oder iliolumbaler Instrumentierung. Aber auch hier gilt, dass minimal invasive Techniken bevorzugt werden sollten. Darüber hinaus sollte bei der operativen Behandlung die funktionelle Wiederherstellung durch Stabilisation des Beckenrings und weniger die genaue anatomische Rekonstruktion im Vordergrund stehen. Der Stellenwert der externen Fixation oder der vielfältigen internen Überbrückungsverfahren ist diesbezüglich ebenfalls unklar.<br /> Abschliessend ist zu bemerken, dass ergänzend zur operativen Therapie stets auch die fachgerechte Diagnostik und Therapie der Osteoporose sowie eine spezifische Physiotherapie, analog zum rein konservativen Management, oder besser noch eine alterstraumatologische (orthogeriatrische) Komplexbehandlung angestrebt werden müssen.</p> <p><img src="/custom/img/files/files_datafiles_data_Zeitungen_2018_Leading Opinions_Ortho_1802_Weblinks_lo_ortho_1802_s14_tab1.jpg" alt="" width="1907" height="810" /></p> <p><img src="/custom/img/files/files_datafiles_data_Zeitungen_2018_Leading Opinions_Ortho_1802_Weblinks_lo_ortho_1802_s16_abb1+2.jpg" alt="" width="2150" height="2387" /></p> <p><img src="/custom/img/files/files_datafiles_data_Zeitungen_2018_Leading Opinions_Ortho_1802_Weblinks_lo_ortho_1802_s18_abb3+4.jpg" alt="" width="2193" height="2456" /></p></p>
<p class="article-footer">
<a class="literatur" data-toggle="collapse" href="#collapseLiteratur" aria-expanded="false" aria-controls="collapseLiteratur" >Literatur</a>
<div class="collapse" id="collapseLiteratur">
<p><strong>1</strong> Arduini M et al.: Fragility fractures of the pelvis: treatment and preliminary results. Aging Clin Exp Res 2015; 27(Suppl 1): S61-67 <strong>2</strong> Johnell O, Kanis JA: An estimate of the worldwide prevalence and disability associated with osteoporotic fractures. Osteoporos Int 2006; 17: 1726-33 <strong>3</strong> O’Connor TJ, Cole PA: Pelvic insufficiency fractures. Geriatr Orthop Surg Rehabil 2014; 5: 178-90 <strong>4</strong> Alnaib M et al.: Combined pubic rami and sacral osteoporotic fractures: a prospective study. J Orthop Traumatol 2012; 13: 97- 103 <strong>5</strong> Rommens PM, Hofmann A: Comprehensive classification of fragility fractures of the pelvic ring: Recommendations for surgical treatment. Injury 2013; 44: 1733-44 <strong>6</strong> Böhme J, Höch A, Josten C: [Osteoporotic fractures of the pelvis]. Chirurg 2012; 83: 875-81 <strong>7</strong> Rommens PM, Wagner D, Hofmann A: [Osteoporotic fractures of the pelvic ring]. Z Orthopadie Unfallchirurgie 2012; 150: e107–18; quiz e119-20 <strong>8</strong> Grüneweller N et al.: [Implant augmentation in pelvic surgery. Options and technique]. Unfallchirurg 2015; 118: 831-7 <strong>9</strong> Rommens PM et al.: Fragility fractures of the pelvis: should they be fixed? Acta Chir Orthop Traumatol Cech 2015; 82: 101-12 <strong>10</strong> Scheyerer MJ et al.: Detection of posterior pelvic injuries in fractures of the pubic rami. Injury 2012; 43: 1326-9 <strong>11</strong> Studer P et al.: Pubic rami fractures in the elderly--a neglected injury? Swiss Med Wkly 2013; 143: w13859 <strong>12</strong> Fuchs T et al.: [Pelvic ring fractures in the elderly. Underestimated osteoporotic fracture]. Unfallchirurg 2011; 114: 663-70 <strong>13</strong> Hopf JC et al.: Percutaneous iliosacral screw fixation after osteoporotic posterior ring fractures of the pelvis reduces pain significantly in elderly patients. Injury 2015; 46: 1631-6 <strong>14</strong> Engbers MJ et al.: The contribution of immobility risk factors to the incidence of venous thrombosis in an older population. J Thromb Haemost 2014; 12: 290-6 <strong>15</strong> Gadelha AB et al.: Muscle quality is associated with dynamic balance, fear of falling, and falls in older women. Exp Gerontol 2018; 104: 1-6 <strong>16</strong> Kamel HK et al.: Time to ambulation after hip fracture surgery: relation to hospitalization outcomes. J Gerontol A Biol Sci Med Sci 2003; 58: 1042-5 <strong>17</strong> Kubiak EN et al.: Early weight bearing after lower extremity fractures in adults. J Am Acad Orthop Surg 2013; 21: 727-38 <strong>18</strong> Loeb M et al.: Risk factors for pneumonia and other lower respiratory tract infections in elderly residents of long-term care facilities. Arch Intern Med 1999; 159: 2058-64 <strong>19</strong> Parry SM, Puthucheary ZA: The impact of extended bed rest on the musculoskeletal system in the critical care environment. Extreme Physiol Med 2015; 4: 16 <strong>20</strong> Schoene D et al.: [Musculoskeletal factors, sarcopenia and falls in old age]. Z Gerontol Geriatr 2017 [Epub ahead of print] <strong>21</strong> Siu AL et al.: Early ambulation after hip fracture: effects on function and mortality. Arch Intern Med 2006; 166: 766-71 <strong>22</strong> Bischoff-Ferrari HA et al.: A pooled analysis of vitamin D dose requirements for fracture prevention. N Engl J Med 2012; 367: 40-9 <strong>23</strong> Humphrey CA, Maceroli MA: Fragility fractures requiring special consideration: pelvic insufficiency fractures. Clin Geriatr Med 2014; 30: 373-86 <strong>24</strong> Iorio JA, Jakoi AM, Rehman S: Percutaneous sacroiliac screw fixation of the posterior pelvic ring. Orthop Clin North Am 2015; 46: 511-21 <strong>25</strong> Tjardes T et al.: Computer assisted percutaneous placement of augmented iliosacral screws: a reasonable alternative to sacroplasty. Spine 2008; 33: 1497-500 <strong>26</strong> Grüneweller N et al.: Biomechanical comparison of augmented versus nonaugmented sa-croiliac screws in a novel hemi-pelvis test model. J Orthop Res 2017; 35: 1485-93 <strong>27</strong> Höch A et al.: Biomechanical analysis of stiffness and fracture displacement after using PMMA-augmented sacroiliac screw fixation for sacrum fractures. Biomed Tech (Berl) 2017; 62: 421-8 <strong>28</strong> König MA et al.: In-screw cement augmentation for iliosacral screw fixation in posterior ring pathologies with insufficient bone stock. Eur J Trauma Emerg Surg 2018; 44: 203-10 <strong>29</strong> Osterhoff G et al.: Cement augmentation in sacroiliac screw fixation offers modest biomechanical advantages in a cadaver model. Clin Orthop 2016; 474: 2522-30 <strong>30</strong> Tsiridis E et al.: Percutaneous screw fixation for sacral insufficiency fractures: a review of three cases. J Bone Joint Surg Br 2007; 89: 1650-3</p>
</div>
</p>